Services on Demand
article
Indicators
Share
Revista Brasileira de Terapia Comportamental e Cognitiva
Print version ISSN 1517-5545
Rev. bras. ter. comport. cogn. vol.16 no.1 São Paulo Apr. 2014
ATUALIZAÇÃO
A nova classificação Americana para os Transtornos Mentais - o DSM-5
The new north american classification of Mental Disorders - DSM-5
Álvaro Cabral Araújo*; Francisco Lotufo Neto
FMUSP
RESUMO
Algumas das principais mudanças introduzidas na nova classificação diagnóstica norte americana são apresentadas de modo sintético à comunidade behaviorista. Fruto de estudos de campo que investigaram a validade dos diagnósticos anteriores possui vantagens, mas mostra as falhas que temos ainda no conhecimento dos transtornos mentais. Algumas das principais críticas também são apresentadas.
Palavras-chave: Classificação Diagnóstica, Psiquiatria, Transtornos Mentais, DSM-5
SUMMARY
Some of the main changes introduced in the new North American diagnostic classification are presented in a synthetic way to the bahaviour analysis community. Result of field studies that investigated the validity of previous diagnoses has advantages, but gaps in the present knowledge of mental disorders are still there. Some of the main criticisms are also presented.
Keywords: Diagnostic Classification, Psychiatry, Mental Disorders, DSM-5
PSIQUIATRIA E ANÁLISE DO COMPORTAMENTO: DIFERENTES PARADIGMAS DIAGNÓSTICOS
A psiquiatria e a análise do comportamento lançam olhares próprios sobre os transtornos mentais, no entanto as diferenças entre os paradigmas não refletem um conflito entre esses dois campos da ciência. Existem importantes similaridades entre os dois modelos e um bom clínico deve saber extrair o que há de proveitoso na visão de outras áreas do conhecimento.
A visão da psiquiatria traduzida através da psicopatologia segue o modelo médico instituído desde os tempos hipocráticos, nos quais o diagnóstico era fundamentalmente empírico. A observação, descrição e categorização de enfermidades que compartilham sinais e sintomas permite a formulação de diagnósticos que, por sua vez, auxiliam na identificação da causa de uma determinada patologia, na previsão de sua evolução e no planejamento terapêutico.
Para a análise do comportamento, a formulação de um diagnóstico passa pela compreensão dos comportamentos que são tidos como inadequados e isso requer a análise das contingências que os instalaram e que os mantêm. Nesse sentido o uso de classificações categoriais é limitante pois a topografia de um comportamento não é suficiente para a compreensão da sua função para um determinado indivíduo. A análise funcional do comportamento é imprescindível para o planejamento da intervenção clínica.
O constructo teórico do Behaviorismo rejeita a ideia de que um comportamento tenha justificativas em si mesmo ou que possa ser analisado fora do contexto em que ocorre. Diante disso o uso de um diagnóstico elaborado através da observação topográfica de comportamentos não pode ser aceito como causal, pois não fornece informações acerca das variáveis controladoras desses comportamentos.
Dadas as ressalvas, é importante salientar que a identificação de aspectos ou traços do comportamento humano pode ser útil e preditiva ainda que não se tenha plena compreensão das contingências envolvidas. Em sua obra "Ciência e Comportamento Humano", Skinner deliberou sobre as diferenças entre função e aspecto:
Há circunstâncias práticas sob as quais é útil saber que uma pessoa se comportará de uma dada maneira mesmo que não precisemos saber o que ela irá fazer. Ser capaz de prever, por exemplo, que uma proposta será "recebida favoravelmente" é útil, mesmo que a forma específica de recepção permaneça desconhecida. Sob certas circunstâncias tudo o mais acerca do comportamento pode ser irrelevante, e assim uma descrição em termos de traços é altamente econômica. (Skinner, 1953, p.212)
A aplicação de métodos de classificação tem utilidades distintas de acordo com o foco que se dá ao objeto estudado podendo servir à aplicação clínica, científica ou estatística. Independente da ciência é fundamental que se tenha clareza sobre o tipo de informação que se pode obter com cada ferramenta, fugindo assim da formulação de juízos distorcidos.
Em uma visão mais ampla é possível aceitar que, apesar das muitas limitações, o uso do DSM-5 permite obter informações importantes sobre indivíduos diagnosticados com determinado transtorno mental. É possível inferir que pacientes com o mesmo transtorno, dividindo traços semelhantes, possam apresentar comportamentos semelhantes. Da mesma forma, nomear classes de respostas pode auxiliar na identificação de comportamentos similares entre si. Além disso o uso do manual da Associação Psiquiátrica Americana viabiliza a comunicação entre profissionais fornecendo uma padronização na linguagem psiquiátrica e facilitando o diálogo entre as diferentes áreas.
A HISTÓRIA DO DSM
Em 1840, os EUA empreenderam um censo que contava com a categoria "idiotia/loucura", procurando registrar a frequência de doenças mentais. Já no censo de 1880, as doenças mentais eram divididas em sete categorias distintas (mania, melancolia, monomania, paresia, demência, dipsomania e epilepsia). Observa-se assim que as primeiras classificações norte-americanas de transtornos mentais aplicadas em larga escala, tinham objetivo primordialmente estatístico.
No início do século XX o Exército norte-americano, juntamente com a Associação de Veteranos, desenvolveu uma das mais completas categorizações para aplicação nos ambulatórios que prestavam atendimento a ex-combatentes. Em 1948, sobre forte influência desse instrumento, a Organização Mundial da Saúde (OMS) incluiu pela primeira vez uma sessão destinada aos Transtornos Mentais na sexta edição de seu sistema de Classificação Internacional de Doenças - CID-6.
A primeira edição do Manual Diagnóstico e Estatístico de Transtornos Mentais (DSM) foi publicada pela Associação Psiquiátrica Americana (APA) em 1953, sendo o primeiro manual de transtornos mentais focado na aplicação clínica. O DSM-I consistia basicamente em uma lista de diagnósticos categorizados, com um glossário que trazia a descrição clínica de cada categoria diagnóstica. Apesar de rudimentar, o manual serviu para motivar uma série de revisões sobre questões relacionadas às doenças mentais. O DSM-II, desenvolvido paralelamente com a CID-8, foi publicado em 1968 e era bastante similar ao DSM-I, trazendo discretas alterações na terminologia.
Em 1980, a APA publicou a terceira edição do seu manual introduzindo importantes modificações metodológicas e estruturais que, em parte, se mantiveram até a recente edição. Sua publicação representou um importante avanço em termos do diagnóstico de transtornos mentais, além de facilitar a realização de pesquisas empíricas. O DSM-III apresentou um enfoque mais descritivo, com critérios explícitos de diagnóstico organizados em um sistema multiaxial, com o objetivo de oferecer ferramentas para clínicos e pesquisadores, além de facilitar a coleta de dados estatísticos. Revisões e correções foram promovidas sobre o manual, levando à publicação do DSM-III-R, em 1987.
A proliferação de pesquisas, revisões bibliográficas e testes de campo permitiram que, em 1994, a APA lançasse o DSM-IV. A evolução do manual representava um aumento significativo de dados, com a inclusão de diversos novos diagnósticos descritos com critérios mais claros e precisos. Uma revisão dessa edição foi publicada em 2000 como DSM-IV-TR e foi formalmente utilizada até o início de 2013.
AS MUDANÇAS DO DSM-5
O DSM-5, oficialmente publicado em 18 de maio de 2013, é a mais nova edição do Manual Diagnóstico e Estatístico de Transtornos Mentais da Associação Psiquiátrica Americana. A publicação é o resultado de um processo de doze anos de estudos, revisões e pesquisas de campo realizados por centenas de profissionais divididos em diferentes grupos de trabalho. O objetivo final foi o de garantir que a nova classificação, com a inclusão, reformulação e exclusão de diagnósticos, fornecesse uma fonte segura e cientificamente embasada para aplicação em pesquisa e na prática clínica.
Em seu aspecto estrutural o DSM-5 rompeu com o modelo multiaxial introduzido na terceira edição do manual. Os transtornos de personalidade e o retardo mental, anteriormente apontados como transtornos do Eixo II, deixaram de ser condições subjacentes e se uniram aos demais transtornos psiquiátricos no Eixo I. Outros diagnósticos médicos, costumeiramente listados no Eixo III, também receberam o mesmo tratamento. Conceitualmente não existem diferenças fundamentais que sustentem a divisão dos diagnósticos em Eixos I, II e III. O objetivo da distinção era apenas o de estimular uma avaliação completa e detalhada do paciente. Fatores psicossociais e ambientais (Eixo IV) continuam sendo foco de atenção, mas o DSM-5 recomendou que a codificação dessas condições fosse realizada com base no Capítulo da CID10-CM, Fatores que Influenciam o Estado de Saúde e o Contato com os Serviços de Saúde (códigos Z00-Z99). Por fim, a Escala de Avaliação Global do Funcionamento, anteriormente empregada no Eixo V, foi retirada do manual. Por diversos motivos entendeu-se que a nota de uma única escala não transmite informações suficientes e adequadas para a compreensão global do paciente. A APA continua recomendando a aplicação das diversas escalas que possam contribuir com cada caso e apresenta algumas medidas de avaliação na Seção III do DSM-5.
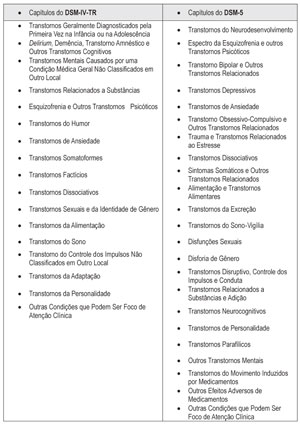
Para uma melhor explanação os próximos tópicos apresentarão as principais modificações observadas do DSM-IV-TR para o DSM-5 em alguns dos principais capítulos do manual:
TRANSTORNOS DO NEURODESENVOLVIMENTO
Seguindo a proposta de lançar um olhar longitudinal sobre o curso dos transtornos mentais, o DSM-5 excluiu o capítulo Transtornos Geralmente Diagnosticados pela Primeira Vez na Infância ou na Adolescência. Parte dos diagnósticos do extinto capítulo passou a compor os Transtornos do Neurodesenvolvimento.
Os critérios para Deficiência Intelectual enfatizaram que, além da avaliação cognitiva é fundamental avaliar a capacidade funcional adaptativa. Os Transtornos de Comunicação agrupam antigos diagnósticos com discretas alterações quanto à divisão e nomenclatura.
Os Transtornos Globais do Desenvolvimento, que incluíam o Autismo, Transtorno Desintegrativo da Infância e as Síndromes de Asperger e Rett foram absorvidos por um
único diagnóstico, Transtornos do Espectro Autista. A mudança refletiu a visão científica de que aqueles transtornos são na verdade uma mesma condição com gradações em dois grupos de sintomas: Déficit na comunicação e interação social; Padrão de comportamentos, interesses e atividades restritos e repetitivos. Apesar da crítica de alguns clínicos que argumentam que existem diferenças significativas entre os transtornos, a APA entendeu que não há vantagens diagnósticas ou terapêuticas na divisão e observa que a dificuldade em subclassificar o transtorno poderia confundir o clínico dificultando um diagnóstico apropriado.
Os critérios para o diagnóstico de Transtorno de Déficit de Atenção e Hiperatividade (TDAH) são bastante similares aos do antigo manual. O DSM-5 manteve a mesma lista de dezoito sintomas divididos entre Desatenção e Hiperatividade/Impulsividade. Os subtipos do transtorno foram substituídos por especificadores com o mesmo nome. Indivíduos até os dezessete anos de idade precisam apresentar seis dos sintomas listados, enquanto indivíduos mais velhos precisam de apenas cinco. A exigência de que os sintomas estivessem presentes até os sete anos de vida foi alterada. No novo manual, o limite é expandido para os doze anos de idade. Além disso, o DSM-5 permitiu que o TDAH e o Transtorno do Espectro Autista sejam diagnosticados como transtornos comórbidos. Ambas as alterações provocam polêmica pelo risco de gerarem uma superestimativa com aumento da incidência de TDAH na população geral. No entanto, a APA e outros diversos especialistas defendem a mudança como favorável.
Os Transtornos Específicos da Aprendizagem deixaram de ser subdivididos em transtornos de leitura, cálculo, escrita e outros, especialmente pelo fato de que indivíduos com esses transtornos frequentemente apresentam déficits em mais de uma esfera de aprendizagem.
Encerrando o capítulo, tiques, movimentos estereotipados e Síndrome de Tourette foram organizados como Transtornos Motores.
ESPECTRO DA ESQUIZOFRENIA E OUTROS TRANSTORNOS PSICÓTICOS
O diagnóstico de Esquizofrenia sofreu alterações significativas nesta nova versão do DSM. O critério que define a sintomatologia característica (Critério A) continua requerendo a presença de no mínimo dois dos cinco sintomas para ser preenchido, mas a atual versão exige que ao menos um deles seja positivo (delírios, alucinações ou discurso desorganizado). Embora os sintomas listados sejam os mesmos, o DSM-IV permitia que o Critério A fosse preenchido com apenas um sintoma nos casos de delírios bizarros ou alucinações auditivas de primeira ordem / Schneiderianas (ex.: vozes conversando entre si). No DSM-5 essa exceção foi retirada por se considerar que a classificação de um delírio como bizarro é pouco confiável, especialmente por esbarrar em questões culturais, e a definição de sintomas Schneiderianos é pouco específica.
O DSM-5 abandonou a divisão da esquizofrenia em subtipos: paranóide, desorganizada, catatônica indiferenciada e residual. Os subtipos apresentavam pouca validade e não refletiam diferenças quanto ao curso da doença ou resposta ao tratamento.
O diagnóstico de Transtorno Esquizoafetivo sofreu uma pequena alteração em seu texto, sendo exigido que um episódio de alteração importante do humor (depressão ou mania) esteja presente durante a maior parte do curso da doença, após o preenchimento do Critério A de Esquizofrenia. A mudança busca aumentar a confiabilidade do diagnóstico, apesar de reconhecer que ele ainda é um grande desafio para o clínico.
Os critérios para o Transtorno Delirante não exigem mais que os delírios apresentados não sejam bizarros. A demarcação entre o Transtorno Delirante e outras variantes psicóticas foi reforçada com a presença de critérios de exclusão que impedem que o diagnóstico seja efetuado na presença de quadros como o Transtorno Obsessivo-Compulsivo e o Transtorno Dismórfico Corporal.
A Catatonia não é mais apresentada como um subtipo da Esquizofrenia ou uma classe independente. Na atual versão passa a ser dividida como: Catatonia Associada com Outros Transtornos Mentais; Catatonia Associada com Outras Condições Médicas; ou Catatonia Não-Especificada. Aceita-se que o quadro possa ocorrer em diversos contextos e o diagnóstico requer a presença de no mínimo três de doze sintomas listados. O DSM-5 permite que a Catatonia seja empregada como um especificador no Transtorno Depressivo, Transtorno Bipolar e Transtornos Psicóticos, ou diagnosticada de forma isolada no contexto de outras condições médicas.
TRANSTORNO BIPOLAR E OUTROS TRANSTORNOS RELACIONADOS
Os critérios diagnósticos para mania e hipomania no Transtorno Bipolar passam a dar maior ênfase às mudanças no nível de atividades e na energia. O quadro misto deixa de ser um subtipo do Transtorno Bipolar e se torna um especificador, "com Características Mistas", que pode ser empregado inclusive na Depressão unipolar. O fato foi criticado por alguns especialistas como uma tentativa tendenciosa de conduzir o diagnóstico de qualquer transtorno de humor para o espectro bipolar. No entanto, a APA argumenta que o objetivo da mudança é auxiliar o clínico para melhor adaptar seu tratamento, visto que os indivíduos com sintomas mistos podem apresentar diferenças no curso da doença e na resposta aos psicofármacos.
O capítulo do DSM-5 incluiu outro novo especificador, "com Ansiedade", empregado para descrever a presença de sintomas ansiosos que não fazem parte dos critérios diagnósticos do Transtorno Bipolar. O especificador "com Ansiedade" também pode ser aplicado nos Transtornos Depressivos e descreve sintomas como tensão, inquietação, dificuldade de concentração devido a uma preocupação, medo de que algo terrível possa acontecer e sensação de perda de controle sobre si mesmo.
TRANSTORNOS DEPRESSIVOS
O capítulo dos Transtornos Depressivos ganhou novos diagnósticos no DSM-5, levantando discussões sobre a 'patologização' de reações normais e a superestimativa do número de casos de depressão.
O Transtorno Disruptivo de Desregulação do Humor é um novo diagnóstico caracterizado por um temperamento explosivo com graves e recorrentes manifestações verbais ou físicas de agressividade desproporcionais, em intensidade ou duração, à situação ou provocação. Os sintomas devem se manifestar ao menos três vezes por semana, em dois ou mais ambientes, persistir por no mínimo um ano e o transtorno deve ser primeiramente identificado entre os seis e os dezoito anos de idade. O detalhamento desse quadro clínico busca ser suficiente para impedir que o diagnóstico seja aplicado a crianças saudáveis com comportamento de birra.
Após uma série de estudos, o DSM-5 incluiu o Transtorno Disfórico Pré-Menstrual como um diagnóstico validado e, os diagnósticos de depressão crônica e distimia foram modificados passando a formar o Transtorno Depressivo Persistente.
Os sintomas centrais do Transtorno Depressivo Importante (Maior) foram mantidos, aceitando agora especificadores como "com Características Mistas" e "com Ansiedade". A presença de características mistas deve alertar o clínico para um possível quadro do espectro bipolar.
Um dos pontos de maior polêmica, no que diz respeito à depressão, foi a retirada do luto como critério de exclusão do Transtorno Depressivo Maior. No DSM-5 é possível aplicar esse diagnóstico mesmo àqueles que passaram pela perda de um ente querido há menos de dois anos. Apesar da preocupação com a possível abordagem médica de estados não patológicos, é importante atentar para a gravidade que estes quadros podem alcançar. O luto é um forte fator estressor e, como tal, pode desencadear transtornos mentais graves, portanto não se pode assumir que, por tratar-se de reação comum, não possa ser experimentado de forma patológica. Desta forma, o objetivo desta mudança é permitir que indivíduos que estejam passando por um sofrimento psíquico grave recebam atenção adequada, incluindo a farmacoterapia quando esta se fizer necessária.
TRANSTORNOS DE ANSIEDADE
O capítulo dos Transtornos de Ansiedade foi reformulado nesta nova edição do manual e os diagnósticos de Transtorno Obsessivo Compulsivo, Transtorno de Estresse Agudo e Transtorno de Estresse Pós-Traumático foram realocados em novos capítulos.
O diagnóstico de quadros fóbicos (Agorafobia, Fobia Específica e Transtorno de Ansiedade Social) deixou de exigir que o indivíduo com mais de dezoito anos reconheça seu medo como excessivo ou irracional, visto que muitos pacientes tendem a superestimar o perigo oferecido pelo objeto ou evento fóbico em questão. A duração mínima para o diagnóstico desses transtornos passa a ser de seis meses para todas as idades.
O Transtorno de Pânico e a Agorafobia foram separados como diagnósticos independentes, reconhecendo a existência de casos nos quais a Agorafobia ocorre sem a presença de sintomas de pânico. Além disso, a observação de que o Ataque de Pânico pode ocorrer como comorbidade em outros transtornos mentais além da ansiedade fez com que o DSM-5 incluísse o Ataque de Pânico como especificador para todos os demais transtornos.
O Transtorno de Ansiedade de Separação e o Mutismo seletivo saíram do extinto capítulo dos Transtornos Geralmente Diagnosticados pela Primeira Vez na Infância ou na Adolescência e passaram a compor os Transtornos de Ansiedade. Os critérios diagnósticos para o Transtorno de Ansiedade de Separação são semelhantes aos do antigo manual, mas aceitam que os sintomas tenham início em indivíduos com mais de dezoito anos. Os critérios para o diagnóstico de Mutismo Seletivo foram praticamente inalterados.
TRANSTORNO OBSESSIVO-COMPULSIVO E OUTROS TRANSTORNOS RELACIONADOS
O DSM-5 conta com um capítulo exclusivamente destinado ao Transtorno Obsessivo-Compulsivo (TOC) e Outros Transtornos Relacionados, incluindo novos diagnósticos como o Transtorno de Acumulação e o Transtorno de Escoriação (Skin-Picking). Os critérios diagnósticos para o TOC não sofreram modificações significativas, mas novos especificadores foram introduzidos para melhor caracterizar os transtornos desse grupo. O DSM-IV-TR usava o especificador "com Insight Pobre" para descrever os casos em que o paciente tinha pouca crítica sobre os seus sintomas, no DSM-5 foram acrescentados "Bom Insight" para pacientes com autocrítica preservada e "Ausência de Insight/Sintomas Delirantes" nos casos em que o paciente não identifica os pensamentos obsessivos como sintomas de um transtorno mental, situação em que a convicção na veracidade dos sintomas pode alcançar características psicóticas. A presença ou a história de tiques também é ressaltada com um especificador.
O Transtorno Dismórfico Corporal foi removido do capítulo dos Transtornos Somatoformes, passando a incluir dentre seus critérios a exigência da presença de comportamentos repetitivos ou atos mentais em resposta à preocupação com a aparência. A preocupação excessiva do paciente com a constituição de sua musculatura deve ser especificada como "com Dismorfismo Muscular".
O diagnóstico de Transtorno de Acumulação foi criado para descrever indivíduos que acumulam objetos e experimentam sofrimento e prejuízo pela persistente dificuldade de se desfazerem ou se separarem de determinados bens (independente do real valor deles), devido à percepção de que necessitam guardar esses itens, apresentando angústia frente à ideia de descartá-los. Os especificadores que descrevem o insight também são aplicados ao Transtorno Dismórfico Corporal e ao Transtorno de Acumulação.
A Tricotilomania saiu do capítulo Transtorno do Controle dos Impulsos Não Classificados em Outro Local, mas seus critérios foram preservados. O DSM-5 incluiu o diagnóstico de Transtorno de Escoriação (Skin-Picking) para descrever casos em que o indivíduo faz escoriações em sua própria pele provocando lesões, mas apesar do sofrimento causado por essa ação não consegue parar de repeti-la.
Encerrando o capítulo, o DSM-5 acrescentou diagnósticos em que TOC e Outros Transtornos Relacionados são atribuídos a medicações/substâncias, ou outras condições médicas, reconhecendo que drogas e patologias clínicas podem resultar em quadros semelhantes ao TOC.
TRAUMA E TRANSTORNOS RELACIONADOS AO ESTRESSE
O DSM-5 agrupou em um mesmo capítulo os transtornos cuja origem pode ser especificamente atribuída à situações de estresse e traumas. O capítulo Trauma e Transtornos Relacionados ao Estresse apresenta cinco diagnósticos principais e duas categorias diagnósticas para outros transtornos específicos ou inespecíficos que possam se relacionar ao estresse e ao trauma.
O diagnóstico de Transtorno de Apego Reativo na Infância, que no DSM-IV-TR fazia parte do capítulo Transtornos Geralmente Diagnosticados pela Primeira Vez na Infância ou na Adolescência, era dividido em "Tipo Inibido" e "Tipo Desinibido". No DSM-5 o "Tipo inibido" se manteve como Transtorno de Apego Reativo e o "Tipo Desinibido" deu origem ao Transtorno do Engajamento Social Desinibido. Ambos são resultantes de uma história de negligência social, ou outras situações que limitam a oportunidade de uma criança para formar ligações seletivas. Apesar desse fator etiológico comum, os transtornos guardam diferenças significativas não apenas na apresentação clínica, como também na abordagem terapêutica e na resposta às medidas de intervenção, justificando a divisão desses quadros em transtornos distintos.
O diagnóstico do Transtorno de Estresse Pós-Traumático (TEPT) sofreu algumas modificações em seus critérios. A exigência de que o evento traumático fosse vivenciado ou testemunhado pelo próprio indivíduo (Critério A1 do DSM-IV-TR) foi expandido, aceitando que o TEPT seja desenvolvido por quem soube que um evento traumático que aconteceu com um familiar próximo ou amigo próximo, ou por quem é frequentemente exposto a detalhes aversivos de eventos traumáticos (ex. socorristas recolhendo restos humanos, policiais repetidamente expostos aos detalhes de um abuso infantil). Vale ressaltar que esse critério não se aplica à exposição através de mídia eletrônica, televisão, filmes ou imagens, a menos que esta exposição seja relacionada ao trabalho. A exigência de que o evento fosse vivenciado com intenso medo, impotência, ou horror (Critério A2 do DSM-IVTR) também foi retirada por não implicar em diferenças quanto ao diagnóstico e evolução do caso. O DSM-5 lista 20 sintomas de TEPT dividido em quatros grupos: reexperimentação (Critério B); esquiva / evitação (Critério C); alterações negativas persistentes em cognições e humor (Critério D); excitabilidade aumentada (Critério E). O manual incluiu critérios específicos para o diagnóstico de crianças com seis anos ou menos, buscando respeitar as particularidades dessa fase da vida. O diagnóstico de TEPT pode receber o especificador como "com Sintomas Dissociativos" quando a paciente apresenta sintomas dissociativos como despersonalização e desrealização.
O diagnóstico de Transtorno de Estresse Agudo também foi revisto e o Critério A reproduziu as mesmas modificações observadas no TEPT.
Os critérios diagnósticos para o Transtorno de Adaptação foram mantidos sem alterações, preservando inclusive sua divisão em subtipos.
TRANSTORNOS DISSOCIATIVOS
Os Transtornos Dissociativos listados na atual versão do manual incluem Transtorno Dissociativo de Identidade, Amnésia Dissociativa e Transtorno de Despersonalização/Desrealização, além de outras duas categorias para transtornos dissociativos especificados ou sem outras especificações.
O Transtorno Dissociativo de Identidade passou por uma extensa revisão. O Critério A incluiu o que pode ser descrito em algumas culturas como uma experiência de possessão, além da presença de sintomas neurológicos funcionais.
A Amnésia Dissociativa não sofreu mudanças significativas em seus critérios, mas incorporou o antigo diagnóstico de Fuga Dissociativa (DSM-IV-TR) como um especificador "com Fuga Dissociativa".
O DSM-5 modificou o que o antigo manual apresentava como Transtorno de Despersonalização, incluindo a desrealização em seus critérios. O Transtorno de Despersonalização/Desrealização requer que o indivíduo vivencie de maneira recorrente e persistente a experiência de estranheza ou irrealidade em relação a si próprio (despersonalização) ou ao ambiente que o cerca (desrealização).
SINTOMAS SOMÁTICOS E OUTROS TRANSTORNOS RELACIONADOS
O DSM-5 buscou simplificar o que era apresentado no DSM-IV-TR como Transtornos Somatoformes, especialmente por considerar que os antigos transtornos apresentavam limites pouco claros que por vezes se sobrepunham. O objetivo da revisão é tornar os diagnósticos mais práticos e compreensíveis a todos os médicos, reconhecendo que em sua maioria esses transtornos são inicialmente vistos por clínicos de outras especialidades.
A atual classificação removeu os diagnósticos de Transtorno de Somatização, Transtorno Somatoforme Indiferenciado e Transtorno Doloroso, absorvidos pelo Transtorno com Sintomas Somáticos. A Hipocondria também foi excluída do DSM-5, em parte pelo caráter pejorativo com o qual o diagnóstico era recebido. Os indivíduos que preenchiam critérios para esse transtorno e não se enquadram nos atuais critérios para Transtorno com Sintomas Somáticos passaram a receber o diagnóstico de Transtorno de Ansiedade de Doença.
O Transtorno de Somatização descrito no DSM-IV-TR trazia uma extensa e complexa lista de sintomas somáticos sem explicação médica, que eram exigidos para o preenchimento do Critério B, enquanto queixas somáticas menos robustas, ainda que semelhantes na apresentação acabavam por receber o diagnóstico de Transtorno Somatoforme Indiferenciado. Considerando a arbitrariedade dessa antiga divisão o DSM-5 introduziu o Transtorno com Sintomas Somáticos. O uso da expressão sintoma somático sem explicação médica é descartada dos critérios desse transtorno, pois o termo reforça a ideia de um dualismo mente-corpo.
O diagnóstico do Transtorno com Sintomas Somáticos é aplicado a indivíduos que apresentam qualquer número de sintomas somáticos, desde que esses sintomas sejam acompanhados por pensamentos, sentimentos ou comportamentos excessivos relacionados aos sintomas somáticos ou preocupações associadas com a saúde. Algumas características são: pensamentos desproporcionais e persistentes sobre a gravidade dos próprios sintomas; nível persistentemente elevado de ansiedade sobre a saúde ou sintomas; excesso de tempo e energia dedicados a estes sintomas ou problemas de saúde. A ênfase dada aos pensamentos e comportamentos que acompanham o sintoma permite que o diagnóstico seja aplicável, ainda que na presença de uma doença clínica.
No DSM-5, o diagnóstico de Transtorno de Ansiedade de Doença representa os indivíduos que experimentam um alto nível de ansiedade, mas o temor de estar doente não é acompanhado por sintomas somáticos.
O Transtorno Conversivo mantém critérios semelhantes, descrevendo a presença de um ou mais sintomas de alterações da função motora e sensorial voluntária, enfatizando a importância essencial de um exame neurológico que descarte outras causas para a sintomatologia apresentada. O diagnóstico é acompanhado por uma ampla lista de especificadores.
Fatores Psicológicos que Afetam Outras Condições Médicas é incluído como um novo diagnóstico no DSM-5 e diz respeito aos fatores psicológicos e comportamentais que podem afetar negativamente o estado de saúde por interferir em outras condições clínicas.
O Transtorno Factício, que anteriormente ocupava um capítulo próprio, é introduzido como um diagnóstico no capítulo dos Sintomas Somáticos e Outros Transtornos Relacionados do DSM-5.
ALIMENTAÇÃO E TRANSTORNOS ALIMENTARES
O capítulo Alimentação e Transtornos Alimentares reúne os diagnósticos descritos no DSM-IVTR no capítulo dos Transtornos de Alimentação, juntamente com os Transtornos de Alimentação da Primeira Infância que compunham o extinto capítulo dos Transtornos Geralmente Diagnosticados pela Primeira Vez na Infância ou na Adolescência. Os diagnósticos de Pica e Transtorno de Ruminação mantiveram critérios semelhantes, mas foram revisados para que pudessem ser aplicados a indivíduos de qualquer idade. O antigo Transtorno da Alimentação da Primeira Infância tinha descrições pouco precisas, com pouca aplicação prática e no DSM-5 foi substituído pelo Transtorno de Consumo Alimentar Evitativo/Restritivo. O atual diagnóstico é descrito como um distúrbio alimentar manifestado por um fracasso persistente em atender às necessidades nutricionais ou energia necessária, associado com um ou mais dos seguintes sintomas: perda significativa de peso; deficiência nutricional significativa; dependência de nutrição enteral ou suplemento nutricional oral; acentuada interferência na função psicossocial.
A Anorexia Nervosa não sofreu mudanças conceituais, mas seus critérios foram reescritos para melhor compreensão. A exigência de amenorreia em mulheres pós-menarca foi retirada, pois observouse que não se tratava de uma característica definidora. A presença de comportamentos persistentes que interferem no ganho de peso foi adicionada ao Critério B, que descrevia o medo intenso de ganhar peso ou engordar.
O diagnóstico de Bulimia Nervosa sofreu uma mudança no que diz respeito a frequência exigida de crises bulímicas e comportamentos compensatórios. No DSM-IV-TR eram necessárias pelo menos duas crises por semana, por três meses, no DSM-5 a exigência cai para uma vez por semana, por três meses. Embora a APA argumente que as características e evolução clínica dos pacientes com esse limiar sejam semelhantes, muitos profissionais criticaram a mudança pelo possível risco de superestimar a incidência do transtorno.
O Transtorno de Compulsão Alimentar Periódica que foi apresentado no DSM-IV-TR (Apêndice B) como uma proposta para estudos adicionais, foi validado como diagnóstico no DSM-5 devido a sua utilidade clínica.
DISFUNÇÕES SEXUAIS
O DSM-5 fragmentou o antigo capítulo Transtornos Sexuais e da Identidade de Gênero que deram origem a três novos capítulos: Disfunções Sexuais, Disforia de Gênero e Transtornos Parafílicos. No atual manual as Disfunções Sexuais são um grupo de transtornos heterogêneos tipicamente caracterizados por uma perturbação clinicamente significativa na capacidade de uma pessoa para responder sexualmente ou de sentir prazer sexual. É possível que um indivíduo apresente mais de uma disfunção sexual ao mesmo tempo, havendo ainda disfunções específicas de cada gênero. Para evitar o risco de superestimar as incidências dessas disfunções, a atual versão do manual requer uma duração mínima de seis meses, além de incluir critérios mais precisos para avaliar a severidades dos sintomas.
O capítulo do DSM-5 reuniu os diagnósticos de Retardo da Ejaculação, Transtorno Erétil, Transtorno do Orgasmo Feminino, Transtorno do Desejo/Excitação Sexual Feminino, Transtorno de Dor Gênito-Pélvica/Penetração, Transtorno do Desejo Sexual Masculino Hipoativo, Ejaculação Precoce e Disfunção Sexual Induzida por Medicação/Substância.
Os diagnósticos de Vaginismo e Dispareunia do DSM-IV-TR foram somados para dar origem ao Transtorno de Dor Gênito-Pélvica/Penetração, especialmente porque era muito frequente que os dois transtornos se apresentassem como condições comórbidas.
DISFORIA DE GÊNERO
A Disforia de Gênero é um diagnóstico que descreve os indivíduos que apresentam uma diferença marcante entre o gênero experimentado/expresso e o gênero atribuído. A mudança na nomenclatura do DSM-5 enfatiza o conceito de incongruência de gênero como algo a mais do que a simples identificação com o gênero oposto apresentada no DSM-IV-TR como Transtorno da Identidade de Gênero.
O DSM-5 trouxe maior detalhamento aos critérios diagnósticos, além de utilizar critérios específicos para identificar a Disforia de Gênero na Infância. No que diz respeito aos subtipos, o manual aboliu o uso dos especificadores que descreviam a orientação sexual destes indivíduos, especialmente porque a diferenciação não se mostrou clinicamente útil.
Novos especificadores foram introduzidos ao diagnóstico: a presença de condições médicas que interferem no desenvolvimento de caracteres sexuais (ex.: síndrome de insensibilidade a andrógenos, hiperplasia adrenal) deve ser descrita como "com um Transtorno do Desenvolvimento Sexual"; a condição de indivíduos que realizaram a transição para o gênero desejado passou a ser listada como "Pós-Transição".
TRANSTORNOS PARAFÍLICOS
O DSM-5 incluiu um capítulo para tratar especificamente dos Transtornos Parafílicos, distinguindo-os conceitualmente das Parafilias que eram apresentadas entre os Transtornos Sexuais e da Identidade de Gênero no DSM-IV-TR. A atual versão do manual reconhece as Parafilias como interesses eróticos atípicos, mas evita rotular os comportamentos sexuais não-normativos como necessariamente patológicos. Para esse fim o DSM-5 utiliza o termo transtorno antes de cada uma das parafilias apresentadas nesse capítulo.
A distinção entre Parafilias e Transtornos Parafílicos não gerou mudanças estruturais dos critérios diagnósticos estabelecidos para cada um dos transtornos listados. O Critério A caracteriza a natureza da parafilia (ex.: um foco erótico em crianças ou em expor os órgãos genitais a estranhos) e o Critério B especifica as consequências negativas que transformam a parafilia em um transtorno mental (ex.: angústia, prejuízo, dano ou risco de dano a si ou aos outros). Na ausência de consequências negativas a parafilia não implica obrigatoriamente em um transtorno mental e a intervenção clínica pode ser desnecessária.
A atual versão do manual introduziu dois novos especificadores que podem ser aplicados a qualquer um dos transtornos citados: "em um Ambiente Controlado" é primariamente aplicado aos indivíduos vivendo em ambientes que restringem as oportunidades de execução dos seus impulsos parafílicos; e "em Remissão Completa" é aplicado aos indivíduos que, há pelo menos 5 anos, não tem atuado em seus impulsos parafílicos. Existe certa discussão a respeito da adequação do termo remissão, visto que o fato do indivíduo resistir aos seus impulsos não significa obrigatoriamente mudança do interesse parafílico em si.
TRANSTORNOS RELACIONADOS A SUBSTÂNCIAS E ADIÇÃO
Os Transtornos Relacionados a Substâncias abrangem dez classes distintas de drogas: álcool; cafeína; cannabis; alucinógenos; inalantes; opióides; sedativos, hipnóticos e ansiolíticos; estimulantes; tabaco; e outras substâncias. O DSM- 5 removeu a divisão feita pelo DSM-IV-TR entre os diagnósticos de Abuso e Dependência de Substâncias reunindo-os como Transtorno por Uso de Substâncias
O Transtorno por Uso de Substância somou os antigos critérios para abuso e dependência conservando-os com mínimas alterações: a exclusão de 'problemas legais recorrentes relacionados à substância' e inclusão de 'craving ou um forte desejo ou impulso de usar uma substância'. O diagnóstico passou a ser acompanhado de critérios para Intoxicação, Abstinência, Transtorno Induzido por Medicação/Substância e Transtornos Induzidos por Substância Não Especificados. O DSM-5 exige dois ou mais critérios para o diagnóstico de Transtorno por Uso de Substância e a gravidade do quadro passou a ser classificada de acordo com o número de critérios preenchidos: dois ou três critérios indicam um transtorno leve, quatro ou cinco indicam um distúrbio moderado e seis ou mais critérios indicam um transtorno grave.
A atual versão do manual passou a incluir os diagnósticos de Abstinência de Cannabis e Abstinência de Cafeína e excluiu o diagnóstico de Dependência de Múltiplas Substâncias. O Transtorno por Uso de Nicotina foi substituído pelo Transtorno por Uso de Tabaco. O DSM-5 removeu os especificadores "Com Dependência Fisiológica / Sem Dependência Fisiológica" e reorganizou os especificadores de remissão, reconhecendo como "Remissão Precoce" um período de pelo menos três meses no qual nenhum dos critérios para o uso da substância (exceto o desejo) é atendido e "Remissão Sustentada" quando o período é superior a doze meses. O manual também incluiu os especificadores que descrevem indivíduos "em um Ambiente Controlado" e aqueles que estão "em Terapia de Manutenção".
No DSM-IV-TR o Jogo Patológico era apresentado como parte dos Transtornos do Controle dos Impulsos Não Classificados em Outro Local, mas as crescentes evidências de que alguns comportamentos, tais como jogos de azar, atuam sobre o sistema de recompensa com efeitos semelhantes aos de drogas de abuso, motivou o DSM-5 a incluir o Transtorno de Jogo entre os Transtornos Relacionados à Substâncias e Adição.
TRANSTORNOS NEUROCOGNITIVOS
Os Transtornos Neurocognitivos incluem condições neurológicas e psiquiátricas refereridas no DSM-IV-TR em Delirium, Demência, Transtorno Amnéstico e Outros Transtornos Cognitivos. No DSM-5, o capítulo reúne os diagnósticos de Delirium, Transtorno Neurocognitivo Leve e Transtorno Neurocognitivo Maior. O termo demência ainda pode ser aplicado aos subtipos específicos de Trantornos Neurocognitivos. O texto incluiu uma lista atualizada sobre domínios neurocognitivos, com exemplos úteis à prática clínica.
O diagnóstico de Delirium foi atualizado incluindo maiores esclarecimentos de acordo com as evidências atualmente disponíveis. Os critérios continuam baseados em alterações da atenção, consciência e cognição que se desenvolvem no decorrer de um curto período de tempo.
Os quadros de Demência e Transtorno Amnéstico, apresentados no DSM-IV-TR, foram absorvidos por um novo transtorno apresentado no DSM-5 como Transtornos Neurocognitivos (NCD, pela sigla inglesa). Os critérios para o diagnóstico de Transtornos Neurocogniticos são baseados na evidência de um declínio de uma ou mais áreas de domínio cognitivo relatado e documentado através de testes padronizados, causando prejuízo na independência do indivíduo para as suas atividades da vida diária.
No DSM-5, são apresentados critérios para a divisão dos quadros de demência vascular, doença de Alzheimer, frontotemporal, corpos de Lewy, lesão cerebral traumática, doença de Parkinson, infecção por HIV, doença de Huntington, doenças por príon, por outra condição médica, e múltiplas etiologias. Transtorno Neurocognitivo Induzido por Medicação/Substância e Transtorno Neurocognitivo Indeterminado também são incluídos como diagnósticos.
TRANSTORNOS DE PERSONALIDADE
Os critérios diagnósticos para os Transtornos de Personalidade não sofreram mudanças em relação aos apresentados no DSM-IV-TR, o capítulo apresentado na Seção II do novo manual continua reunindo os mesmos transtornos divididos em três grupos: Grupo A - Transtornos de Personalidade Paranóide, Esquizóide e Esquizotípica; Grupo B - Transtornos de Personalidade Anti-Social, Borderline, Histriônica e Narcisista; e Grupo C - Transtornos de Personalidade Esquiva, Dependente e Obsessivo-Compulsiva.
Uma grande novidade no DSM-5 é a inclusão de um modelo alternativo para os Transtornos de Personalidade que é apresentado na Seção III do manual. Basicamente, o modelo apresenta uma concepção acerca do funcionamento da personalidade e lista traços de personalidade patológica que podem estar presentes em cada transtorno. A Escala do Nível de Funcionamento da Personalidade (LPFS, pela sigla inglesa), bem como os vinte e cinco traços de personalidade patológica são apresentados na mesma seção. Segundo a APA, o objetivo do DSM-5 ao apresentar os Transtornos de Personalidade desta forma é preservar o que é utilizado na prática clínica, mas também introduzir uma nova abordagem que objetiva sanar diversas deficiências presentes no atual modelo.
CONSIDERAÇÕES FINAIS
As mudanças no DSM-5 suscitaram polêmicas que dividiram a opinião de especialistas, recebendo críticas de profissionais renomados como é o caso do psiquiatra americano Allen Frances que coordenou a elaboração do DSM-IV. Os autores da atual versão apontam que as modificações realizadas foram baseadas na melhor evidência científica disponível. Os critérios diagnósticos foram exaustivamente avaliados em estudos de campo buscando verificar a utilidade, validade e confiabilidade de cada um deles e os sintomas que suscitavam dúvidas foram trabalhados novamente de forma mais precisa.
O DSM é um instrumento desenvolvido para ser aplicado por profissionais habilitados, com experiência clínica e sólido conhecimento da psicopatologia. A principal crítica acerca do DSM-5 é de que esta classificação tornou-se pouco criteriosa fazendo aumentar o número de pessoas que podem ser diagnosticados com algum transtorno mental. No entanto, é preciso notar que o manual não deve ser usado como uma simples lista de sintomas para serem assinalados por indivíduos não habilitados, pois isso implicaria em falsos diagnósticos positivos. Quanto à inclusão de novos transtornos mentais na classificação é importante reconhecer que eles representam problemas graves que trazem sofrimento e prejuízo a pessoas que, até então, poderiam não receber diagnóstico e tratamento adequados.
REFERÊNCIAS
American Psychiatry Association. Diagnostic and Statistical Manual of Mental disorders - DSM-5. 5th.ed. Washington: American Psychiatric Association, 2013. [ Links ]
DSM-IV-TRTM - Manual diagnóstico e estatístico de transtornos mentais. trad. Cláudia Dornelles; - 4.ed. rev. - Porto Alegre: Artmed,2002. [ Links ]
Home | APA DSM-5. Developed by© 2012 American Psychiatric Association. Disponível em <http://www.dsm5.org/>. Acesso em: 04 nov. 2013. [ Links ]
Frances A. DSM-5 badly flunks the writing test. www.psychiatrictimes.com/dsm-5-badly-flunks-writing-test. 10 de fevereiro de 2014. [ Links ]
Skinner, B. F. Ciência e Comportamento Humano, 11ª ed. São Paulo: Martins Fontes, 2003. (obra original publicada em 1953) . [ Links ]
Recebido em 13 de novembro de 2013
Revisado em 16 de dezembro de 2013
Aceito em 29 de janeiro de 2014