Services on Demand
article
Indicators
Share
Avaliação Psicológica
Print version ISSN 1677-0471
Aval. psicol. vol.9 no.1 Porto Alegre Apr. 2010
Transtorno de Estresse Pós-traumático (TEPT) na infância e na adolescência: prevalência, diagnóstico e avaliação
Post-traumatic Stress Disorder (PTSD) in childhood and in adolescence: prevalence, dianosis and assessment
Jeane Lessinger Borges; Ana Paula Couto Zoltowski; Ana Paula Noronha Zucatti; Débora Dalbosco DellAglio
Universidade Federal do Rio Grande do Sul
RESUMO
Este artigo teórico enfoca o tema do Transtorno de Estresse Pós-Traumático (TEPT) na infância e na adolescência e apresenta uma revisão acerca de sua prevalência, critérios diagnósticos e instrumentos de avaliação clínica mais utilizados. O TEPT tem sido citado como um dos quadros psicopatológicos mais frequentes na população infanto-juvenil, exposta a situações traumáticas, embora o atual modelo diagnóstico seja ainda muito discutido. Dessa forma, são analisados os critérios empregados no DSM IV-TR e no modelo proposto por Scheeringa para o diagnóstico de TEPT em crianças. Em relação aos instrumentos utilizados na avaliação clínica, os estudos revisados indicam que o CTPRI e o KSADS- PL estão entre os mais citados. Destaca-se a importância de pesquisas que investiguem a associação entre infância, trauma e TEPT, que possibilitem uma maior compreensão conceitual do transtorno e o desenvolvimento de estratégias de intervenção clínica junto a essa população.
Palavras-chave: TEPT infantil; Prevalência; Diagnóstico; Avaliação.
ABSTRACT
This theoretical article approaches the Post-Traumatic Stress Disorder (PTSD) subject in childhood and adolescence and presents a review about its prevalence, diagnostics criteria and the most used instruments in clinical assessment. The PTSD has been cited as one of the most frequent psychopathological conditions in the childhood-juvenile population exposed to traumatic situations, although the current diagnostic model is still discussed a lot. Then, the criteria of the DSM IV-TR and the Scheeringas model for the diagnostic of the PTSD in children are analysed. In relation to the used instruments in clinical assessment, the reviewed studies indicated that the CTPRI and the K-SADS-PL are among the most cited. The importance of researches that investigate the association among childhood, trauma and PTSD that may allow a better conceptual comprehension about this disorder and the development of strategies of clinical intervention for this population is pointed out.
Keywords: Child PTSD; Prevalence; Diagnosis; Assessment.
INTRODUÇÃO
O TEPT é o quadro psicopatológico mais frequente na população infanto-juvenil associado à exposição a eventos traumáticos (Bal & Jensen, 2007; Ehlers, Mayou, & Bryant, 2003; Linning & Kearney, 2004; Runyon, Faust, & Orvaschel, 2002; Ziegler, Greenwald, DeGuzman, & Simon, 2005). Crianças podem desenvolver severas sequelas emocionais, tais como o TEPT, após serem expostas a experiências traumáticas, incluindo maus-tratos, abuso sexual, guerra, acidentes de carro, desastres naturais e sérias condições médicas (Catani, Jacob, Schauer, Kohila, & Neuner, 2008; Kaminer, Seedat, & Stein, 2005; Perrin, Smith, & Yule, 2000). No entanto, uma heterogeneidade de respostas emocionais, cognitivas e comportamentais é vista em crianças expostas a tais eventos, sendo que algumas desenvolvem sequelas emocionais agudas, outras crônicas e outras sobrevivem ao trauma e apresentam uma adaptação positiva (Cook-Cottone, 2004).
Conforme proposto por Terr (1991), algumas características comuns à maioria dos casos de traumas infantis envolvem a presença de memórias visualizadas ou repetidamente percebidas, comportamentos repetitivos, medos específicos relacionados ao trauma e mudanças de atitudes quanto às pessoas, à vida e ao futuro. Além disso, a autora aponta que o tipo de evento traumático experienciado pela criança pode interferir na sintomatologia manifestada. Se por um lado, crianças que vivenciaram eventos únicos (denominados Tipo I) apresentam memórias detalhadas e completas do trauma, buscam por explicações e descrevem percepções distorcidas dos fatos; por outro lado, crianças expostas a eventos crônicos (Tipo II) apresentam sintomas de negação e entorpecimento psíquico, dissociação, sentimentos de raiva e irritabilidade. Dependendo da situação traumática pode acontecer a junção dos Tipos I e II fazendo com que uma nova caracterização apareça, sendo esta caracterizada pela presença de sintomas relacionados ao luto patológico e à perda de habilidades adquiridas, aliados à dor.
Desde a organização proposta por Terr (1991), referente à sintomatologia de crianças traumatizadas, uma adequação dos critérios de TEPT infantil e demais respostas emocionais frente a situações de estresse foram propostas pelo Manual Diagnóstico e Estatístico dos Transtornos Mentais (DSM-IV-TR, APA, 2002) e pela Classificação de Transtornos Mentais e de Comportamento (CID-10, Organização Mundial de Saúde, OMS, 1993). De acordo com os critérios do DSM-IV-TR (APA, 2002), o TEPT caracteriza-se como um transtorno de ansiedade, evidenciado após a pessoa vivenciar, testemunhar ou ter sido confrontada com um ou mais eventos traumáticos (Critério A1) e reagir com intenso medo, pavor ou comportamento de esquiva (Critério A2). O TEPT é caracterizado pela presença de três categorias de sintomas: (a) re-experiência intrusiva (Critério B); (b) evitação e entorpecimento (Critério C); e (c) excitabilidade fisiológica aumentada (Critério D). Os sintomas devem estar presentes por um período superior a um mês (Critério E), após a exposição ao evento traumático, e estar interferindo em diferentes áreas do desenvolvimento infantil e provocando prejuízos no funcionamento cognitivo, emocional, social e acadêmico das crianças (Critério F; DSM-IV-TR, APA, 2002).
Na CID-10 (OMS, 1993), o TEPT está incluído nos quadros associados às reações ao estresse e aos transtornos de ajustamento (F43). Os sintomas propostos envolvem revivência, sensação de entorpecimento e embotamento afetivo, evitação, anedonia e hiperexcitabilidade fisiológica. Não há diferenciação dos critérios para o público infantojuvenil, sendo estes recomendados para todas as faixas etárias. O período para o surgimento do quadro varia entre um mês até seis meses após o evento estressor, mas raramente excede este tempo. Uma minoria de indivíduos pode apresentar um curso crônico. Em relação ao Transtorno de Ajustamento (F43.2), há recomendações de sintomas específicos para crianças, voltados principalmente para retrocessos no desenvolvimento. A duração ocorre dentro de um mês da ocorrência do evento estressor e não excede seis meses. Inclui choque emocional e reações de pesar (OMS, 1993).
Embora os critérios para adultos sejam também utilizados para o diagnóstico infantil, algumas modificações específicas à sintomatologia do TEPT em crianças devem ser observadas (Pynoos, 1992). Em relação ao critério de re-experiência intrusiva, crianças podem apresentar re-encenação do trauma, através de brincadeiras e jogos repetitivos em que aspectos do trauma aparecem associados à agitação motora e à presença de pesadelos, com ou sem conteúdo relacionado ao trauma; sonhos traumáticos recorrentes; comportamento de reconstituição e angústia nas lembranças. A evitação de pensamentos, sentimentos, locais e situações por parte das crianças pode ainda ser manifestada através de interesse diminuído em atividades habituais; sentimentos de estar sozinho ou isolado das figuras afetivas; embotamento afetivo; dificuldades de memória; perda de habilidades já adquiridas e retrocesso no desenvolvimento e, por último, sensação de futuro abreviado. Finalmente, em relação aos sintomas de excitabilidade fisiológica aumentada, crianças podem manifestar transtorno de sono; irritabilidade e raiva; dificuldade de concentração; hipervigilância; resposta exagerada de sobressalto e resposta autônoma a lembranças traumáticas (Pynoos, 1992).
Diversos autores concordam que os sintomas de estresse pós-traumático infantil diferem daqueles apresentados por adultos, apesar do diagnóstico do TEPT baseado no DSM-IV para crianças e adolescentes seguir critérios semelhantes ao diagnóstico em adultos (Dyregrov & Yule, 2006; Hawkins & Radcliffe, 2006). Sabe-se, entretanto, que principalmente crianças pequenas, possuem características desenvolvimentais diferentes de adultos, o que influencia em como elas respondem emocional e comportamentalmente ao trauma e como se caracteriza o quadro clínico do TEPT nesta etapa do desenvolvimento. Desta forma, limitações dos critérios do DSM-IV para o TEPT infantil têm sido debatidas por diferentes autores (Ximenes, Oliveira, & Assis, 2009). Além disso, sugere-se que crianças e adolescentes sejam mais vulneráveis a desenvolver sintomas de estresse agudo e TEPT do que a população adulta frente à exposição a situações traumáticas (Ziegler & cols., 2005), devido à imaturidade psicológica e cognitiva. Apesar disso, a literatura acerca do trauma e do TEPT ainda tem privilegiado a população adulta (Bal & Jensen, 2007), o que faz com que uma lacuna permaneça sobre o TEPT infantil.
A partir dessas considerações iniciais, o presente artigo apresenta dados da literatura referente à prevalência do TEPT em crianças e adolescentes, discute os critérios para o diagnóstico do TEPT, problematizando o modelo atual do DSM-IV para este quadro na infância e adolescência, e aponta alguns dos principais instrumentos utilizados para a avaliação clínica do TEPT infantil.
A prevalência do TEPT infantil
Os estudos epidemiológicos sobre o TEPT com população infanto-juvenil ainda são poucos. De um modo geral, os estudos sobre a prevalência dos sintomas ou do diagnóstico de TEPT são oriundos de amostras com vítimas expostas a diferentes tipos de eventos traumáticos, incluindo guerra, acidentes de carro, desastres naturais e maus-tratos (abuso físico e abuso sexual), embora poucos estudos sejam oriundos de dados populacionais. Por exemplo, no Brasil, recentemente, o estudo de Ximenes e colaboradores (2009) apontou uma prevalência de 6,5% de sintomas de TEPT em estudantes, de seis a treze anos, no Rio de Janeiro. Nos Estados Unidos, o estudo de Copeland, Keeler, Angold e Costello (2007) encontrou que, apesar de 68,2% de crianças e adolescentes serem expostos a diferentes situações traumáticas, ao longo da vida (até os 16 anos de idade), apenas 0,4% apresentavam o diagnóstico de TEPT (mais frequente em meninas e adolescentes) e 2,2% tinham sintomas parciais.
Pesquisas internacionais indicam que em torno de 70% das crianças que vivem na Faixa de Gaza, região historicamente caracterizada pela guerra, apresentam o diagnóstico de TEPT e comorbidade com outros sintomas de ansiedade (Thabet, Tawahina, El Sarraj, & Vostanis, 2008). Num estudo anterior, com a mesma população, Thabet, Abed e Vostanis (2004) apontaram que crianças que vivem em área de guerra sofrem uma média de quatro eventos estressores, incluindo ver corpos mutilados e testemunhar destruição de sua residência por ataque aéreo. Estes eventos estressores foram avaliados durante um período de seis meses de guerra. Os autores observaram que sintomas do critério B, bem como dificuldade de concentração e evitação de lembranças são mais freqüentes nestas crianças e que apenas 2,7% delas não apresentam TEPT. Ainda, uma elevada associação entre TEPT e depressão foi vista neste estudo. Outro estudo, também com crianças palestinas, apontou que 54% destas apresentavam TEPT e que as meninas seriam mais vulneráveis a este transtorno (Qouta, Punamäki, & El Sarraj, 2003).
Crianças que vivem no Sri Lanka e que testemunharam ou foram expostas a diversos eventos estressores traumáticos, incluindo guerra, violência familiar e desastres naturais, como o Tsunami de 2004, apresentaram 30,4% do diagnóstico de TEPT (Catani & cols., 2008). Além disso, observaram que a prevalência do TEPT variou entre 20% a 60% naquelas crianças que foram expostas a um número maior de eventos traumáticos, sugerindo que superposição de traumas aumenta o risco para o desenvolvimento do quadro.
Outros estudos sobre a prevalência do TEPT entre vítimas de situações catastróficas e traumáticas também podem ser citados: estudo com adolescentes moradores do Bronx, a 20 milhas de Nova York e das Torres do World Trade Center, atingidas no atentado de 11 de setembro de 2001, apontou uma prevalência de 7,4% de sintomas de TEPT (Calderoni, Alderman, Silver, & Bauman, 2006); crianças e adolescentes sobreviventes aos terremotos de Marmara em 1999, na Turquia, apresentaram em torno de 56% de TEPT principalmente entre as meninas (Bal & Jensen, 2007); Kolaitis e colaboradores (2003) encontraram alta prevalência de TEPT (78%) em crianças vítimas do terremoto de 1999, em Atenas; estudo longitudinal com crianças que sofreram acidente de carro apontou 22% de TEPT (Zink & McCain, 2003); o estudo de Taïeb, Moro, Baubet, Revah-Lévy e Flament (2003) apontou uma prevalência estimada entre 2% a 20% entre crianças internadas em hospitais, com diagnóstico de câncer, mesmo após o término do tratamento.
Em vítimas de maus-tratos, Famularo, Fenton, Kinscherff e Augustyn (1996) observaram que 35% das crianças apresentavam o diagnóstico de TEPT e a ocorrência deste quadro foi associada a uma elevada taxa de comorbidade psiquiátrica. Num estudo com jovens maltratados, o TEPT foi mais freqüente entre meninas, jovens com história familiar de uso e abuso de álcool e um longo período de exposição aos maus- tratos (Linning & Kearney, 2004). Especificamente, em casos de crianças vítimas de abuso sexual, a prevalência do TEPT pode variar entre 20 a 70% dos casos (Nurcombe, 2000), sendo que meninas tendem a desenvolver mais sintomas de TEPT do que os meninos, em torno de 35% e 20% dos casos, respectivamente (Ackerman, Newton, McPherson, Jones, & Dykman, 1998). Nos Estados Unidos, a presença do diagnóstico de TEPT foi de 36,3% entre as crianças abusadas sexualmente (Ruggiero, McLeer, & Dixon, 2000) e, em outro estudo, no Canadá, foi de 46% numa amostra com meninas vítimas de abuso sexual (Collin-Vézina & Hébert, 2005). Dois estudos clínicos, realizados no Brasil, com meninas vítimas de abuso sexual encontraram em torno de 70% do diagnóstico de TEPT entre as vítimas (Borges, 2007; Habigzang, 2006).
O diagnóstico do TEPT infantil
O diagnóstico do TEPT infantil tem sido pouco realizado e, talvez, subestimado por profissionais que atuam diretamente com crianças e adolescentes traumatizados (Ziegler & cols., 2005). Uma das explicações para essa constatação refere-se à dificuldade conceitual do próprio quadro e à variedade de sintomas apresentada por crianças e adolescentes vítimas de trauma (Cook-Cottone, 2004; Spitzer, First & Wakefield, 2007). Em relação ao modelo conceitual do TEPT, uma edição especial do Journal of Anxiety Disorders (ver volume 21, 2007) problematiza ao longo dos artigos publicados a validade diagnóstica do transtorno. Dentre as várias questões pertinentes a esse tema estão: a própria história do TEPT enquanto uma identidade nosológica, a definição de trauma (que eventos estressores são traumáticos?), as respostas emocionais esperadas após a exposição a um evento estressor X, a construção de uma psicopatologia das respostas de estresse e a não-especificidade dos sintomas (McHugh & Treisman, 2007; Spitzer & cols., 2007). Desta forma, se o constructo teórico do TEPT adulto apresenta várias controvérsias, então as pesquisas sobre o TEPT infantil encontram-se ainda mais fragmentadas, uma vez que os critérios diagnósticos, métodos de avaliação e propostas de intervenção derivam da população adulta. A falta de dados epidemiológicos e clínicos do TEPT infantil pode ser influenciada pelo o que McHugh e Treisman (2007) denominaram de categoria diagnóstica problemática.
Associada a esta problematização, a literatura tem apontado que a sintomatologia do TEPT infantil apresenta algumas particularidades (Dyregrov & Yule, 2006; Kaminer & cols., 2005). Pré-escolares podem apresentar retrocesso no desenvolvimento, medos, ansiedade de separação, queixas psicossomáticas (como dores de estômago e dores de cabeça), hiperatividade, impulsividade e falta de concentração. Crianças muito pequenas frequentemente não sofrem de flashbacks, amnésia ou embotamento emocional; no entanto, apresentam reencenação do trauma através de brincadeiras, estórias e desenhos. Contudo, medo do escuro, pesadelos, medo de monstros, dificuldade para dormir, comportamento desorganizado ou agitado são sintomas esperados em crianças pequenas (Dyregrov & Yule, 2006; Perrin & cols., 2000). Crianças em idade escolar podem apresentar problemas de aprendizagem, dificuldade de concentração, irritabilidade, raiva, comportamento agressivo e ter pesadelos sem conteúdo específico (Cook-Cottone, 2004; Dyregrov & Yule, 2006; Perrin & cols., 2000). Já os adolescentes tendem a manifestar reações de adultos e a compreender mais em longo prazo as consequências do evento e o papel que este ocupou em sua vida, podendo apresentar sentimentos de futuro abreviado e sintomas de depressão (Dyregrov & Yule, 2006; Pine & Cohen, 2002). A heterogeneidade destes sintomas apresentados por crianças e adolescentes que passaram por situações de trauma tem provocado discussão por parte de vários pesquisadores quanto ao atual modelo diagnóstico do TEPT proposto pelo DSM (Kaminer & cols., 2005; Scheeringa, Zeanah, Myers, & Putnam, 2003).
Para discutir os modelos diagnósticos neste artigo, foram selecionados o modelo proposto por Scheeringa, Zeanah, Drell e Larrieu (1995) para crianças pequenas e o modelo do DSM-IV-Tr (2002). Scheeringa e colaboradores (1995) propuseram uma nova conceitualização diagnóstica para o TEPT infantil, principalmente para crianças menores de 48 meses, com critérios alternativos, baseados no DSMIV. Neste modelo são propostos critérios menos dependentes de verbalizações e mais claros operacionalmente, tendo como parâmetro observações comportamentais objetivas, e sendo sensíveis às mudanças inerentes ao desenvolvimento infantil. Com isso, um cuidado especial foi tomado em relação a funções cognitivas, como memória, atenção, pensamento abstrato, linguagem e processamento emocional. A Tabela 1 apresenta uma comparação entre os critérios do DSM-IV-TR (2002) e o modelo de Scheeringa e colaboradores (1995) para o diagnóstico do TEPT infantil. Podem ser observadas diferenças principalmente em relação ao Critério A e ao Critério F do DSM-IV e à inclusão de um Critério E no Modelo de Scheeringa. Em relação à duração, ambos diagnósticos mantêm a exigência de que os sintomas tenham a duração superior a quatro semanas. No entanto, o DSM-IV ainda propõe que, se a sintomatologia estiver presente no tempo inferior a quatro semanas, seja diagnosticado como Transtorno de Estresse Agudo (TEA), ou, ainda, que seja diagnosticado como TEPT crônico, se superior a três meses, e de início tardio, se os sintomas aparecem após seis meses.
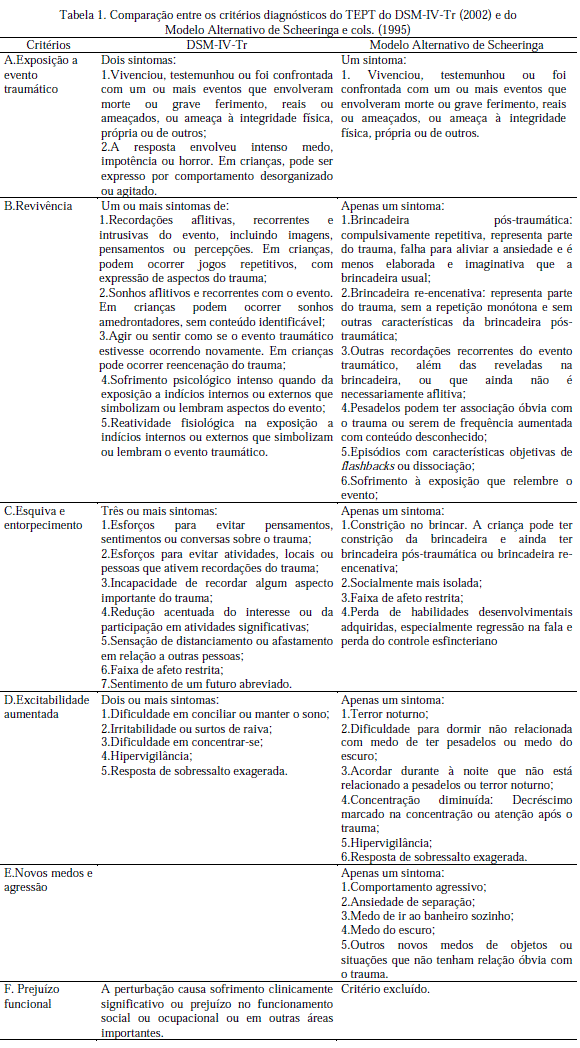
Posterior ao desenvolvimento inicial do modelo alternativo, Scheeringa tem realizado estudos sobre a efetividade de sua proposta. Estudo de comparação demonstrou que crianças vítimas e/ou testemunhas de violência doméstica apresentaram significativamente mais sintomas de TEPT do que o grupo controle (Scheeringa, Peebles, Cook, & Zeanah, 2001). No entanto, ao investigar a presença de TEPT apenas entre as crianças que passaram por situações de trauma, três delas apresentavam diagnóstico completo pelos critérios do DSM-IV, enquanto que nove delas foram diagnosticadas utilizando os critérios propostos pelo Modelo Alternativo de Scheeringa. Igualmente, foi observada diferença significativa entre a média de sintomas de TEPT ao adotar os dois padrões, sendo que a média foi superior no Modelo Alternativo de Scheeringa, demonstrando que este modelo foi mais sensível ao diagnosticar TEPT em crianças menores de 48 meses.
Em estudo complementar, Scheeringa e colaboradores (2003) indicaram que nenhuma criança exposta a diferentes eventos estressores foi diagnosticada com TEPT quando adotado os critérios do DSM-IV. Porém, este dado se modificou ao se utilizar o Modelo Alternativo de Scheeringa com o número reduzido de sintomas por critérios (um sintoma do Critério B, um sintoma do Critério C e dois sintomas do Critério D). Com a redução para apenas um sintoma por critério para o diagnóstico de TEPT infantil, observou-se, por exemplo, no que se refere ao Critério C (Evitação e Entorpecimento), um aumento para 26% de crianças pré-escolares que apresentavam os sintomas deste critério. Além disso, o estudo apontou algumas limitações quanto aos critérios propostos para este modelo alternativo. O acréscimo do quesito Perda de habilidades desenvolvimentais adquiridas, especialmente regressão na fala e perda do controle esfincteriano, como item do Critério C, não se mostrou útil para fins diagnósticos. Da mesma forma, o estudo ressaltou que devido às diferenças desenvolvimentais desta faixa etária, os sintomas de entorpecimento emocional e sensação de futuro abreviado são dificilmente observados, e que poderiam ser retirados.
Recentemente, ao realizar um estudo de cohort com crianças e adolescentes hospitalizados, Scheeringa, Wright, Hunt e Zeanah (2006), dividindo sua amostra em três faixas etárias, encontraram que a prevalência do TEPT é alterada conforme os critérios utilizados (DSM-IV versus Modelo Alternativo de Scheeringa). De um modo geral, a prevalência do diagnóstico de TEPT/DSM-IV ficou em 4,8%, 9,1% e 3,4%, para os grupos com idades de 0-6, 7-11 e 12- 18 anos, respectivamente. Ao comparar com o diagnóstico do modelo alternativo (exigindo a presença de apenas um sintoma por critério), observou-se que esta prevalência aumentou para 14,3%, 18,2% e 24,1%, respectivamente. Quanto aos sintomas do Critério C, o estudo apontou que estes aumentam significativamente com a idade. Apenas 4,8% das crianças de 0-6 anos preenchiam os três sintomas requeridos pelo DSM-IV; se comparadas a 9,1% do grupo de 7-11 anos e 17,2% do grupo de 12- 18 anos. Com isso, os autores afirmam que a exigência de três ou mais sintomas do Critério C para crianças menores de sete anos torna-se inapropriada, conforme exigido pelo DSM-IV.
Dentre as dificuldades de conceituação e avaliação diagnóstica do TEPT infantil encontram-se as questões do diagnóstico diferencial e da presença de comorbidades psiquiátricas. Em relação ao diagnóstico diferencial, Perrin e colaboradores (2000) apontam a necessidade de se levar em consideração o diagnóstico de Transtorno de Ajustamento ou de TEA quando os sintomas apresentados pela criança têm uma duração inferior a um mês após o trauma. Resposta de Estresse Agudo tem sido uma nomenclatura utilizada para o diagnóstico de crianças com sintomas relacionados à exposição a um evento traumático que não fecham os critérios diagnósticos para TEA e TEPT (Ziegler & cols., 2005). Além desses quadros, crianças podem desenvolver algum tipo de Fobia Específica, devido a sintomas de ansiedade e evitação de situações relacionadas ao trauma.
Há uma elevada presença de comorbidade psiquiátrica nos casos de TEPT infantil, incluindo Transtorno de Déficit de Atenção e Hiperatividade (TDAH), Transtorno Desafiador Opositivo, Transtorno de Conduta, Transtorno Obsessivo- Compulsivo, Transtornos de Humor, Transtorno de Ansiedade de Separação, Transtorno de Ansiedade Generalizada, Transtorno de Pânico e Esquizofrenia (Ackerman & cols., 1998; Famularo & cols., 1996; Perrin & cols., 2000). A presença de comorbidades pode cronificar um resultado negativo ao desenvolvimento infantil no pós-trauma. Estudos indicam a necessidade de uma maior discussão sobre a sobreposição de sintomas de TEPT em outros transtornos, o que poderia prejudicar a validade descritiva do quadro (Breslau, 2002; Câmara Filho & Sougey, 2001).
Diversos autores salientam a importância da avaliação dos prejuízos funcionais dos sintomas na qualidade de vida da vítima (Kaminer & cols., 2005; Norman, Stein, & Davidson, 2007), ao invés de privilegiar apenas a presença dos critérios clínicos exigidos pelo DSM-IV para o diagnóstico. A presença de sintomas de intensa resposta emocional frente a estímulos que ativam as memórias do evento traumático, memórias intrusivas, entorpecimento, desapego, evitação, problemas de sono, problemas de concentração ou hipervigilância podem ser considerados como sintomas chaves para avaliação clínica baseada nos prejuízos funcionais do TEPT, devido ao sofrimento psíquico e à angústia associados a sua ocorrência (Norman & cols., 2007). Dessa forma, uma avaliação baseada nos critérios de prejuízo funcional poderia ser útil para o diagnóstico de TEPT infantil, uma vez que uma avaliação rígida e apenas baseada nos critérios do DSM-IV-Tr vigentes não contempla a heterogeneidade dos sintomas de crianças com TEPT.
Instrumentos de avaliação do TEPT infantil
A avaliação clínica ou de triagem inicial do TEPT infanto-juvenil tem encontrado dificuldades, principalmente no que se refere a crianças pequenas, desde variáveis da própria criança até dos instrumentos e procedimentos utilizados. No que se refere à própria criança, a falta de habilidades cognitivas e de linguagem da criança pode dificultar a compreensão das questões dos instrumentos e das entrevistas clínicas, uma vez que alguns critérios para o TEPT são muito abstratos, como por exemplo, os que incluem pensamentos e lembranças intrusivas (Hawkins & Radcliffe, 2006). Em relação aos procedimentos, as entrevistas clínicas que são realizadas com os pais ou outros adultos se baseiam na visão pessoal dos sintomas apresentados pela criança, podendo alterar a fidelidade do relato dos sintomas apresentados e, consequentemente, do diagnóstico (Kaminer & cols., 2005). Por exemplo, em estudo com 24 adolescentes hospitalizados, Scheeringa e colaboradores (2006) verificaram alteração na prevalência de TEPT ao comparar diferentes procedimentos adotados na avaliação. Quando os relatos dos pais e dos adolescentes foram considerados conjuntamente, a prevalência do diagnóstico de TEPT foi de 37,5%. Este índice é significativamente superior quando comparado à entrevista individual apenas com o adolescente (8,3%) ou apenas com a de um dos pais (4,2%). Além disso, adolescentes reportaram mais sintomas de entorpecimento e evitação se comparado ao relato dos pais. Estudos sugerem que apesar das crianças e adolescentes sentirem toda a gama de sintomas do TEPT, elas os demonstram de maneira diferente do que os adultos, sendo importante a consideração da avaliação subjetiva na avaliação diagnóstica (Hawkins & Radcliffe, 2006).
A literatura tem citado o uso de instrumentos de triagem inicial e de entrevistas clínicas semiestruturadas, entrevista com os pais e observação comportamental como os principais procedimentos de avaliação do TEPT infantil (Hawkins & Radcliffe, 2006; Scheeringa & cols., 2001). Basicamente três modalidades de instrumentos para avaliação do TEPT infanto-juvenil são apresentadas: entrevista semi-estruturada com a criança/adolescente e com os pais; entrevista semi-estruturada apenas com a criança/adolescente; e autorrelato da criança/adolescente. Em recente revisão sobre a avaliação do TEPT infantil, Hawkins e Radcliffe (2006) citam alguns dos principais instrumentos utilizados, tais como: o Diagnostic Interview for Children and Adolescente – Revised (DICA – R); o Kiddie Shedule for Affective Disorders and Schizophrenia for School-Age Children – Present and Lifetime Version (K-SADS-PL); o Clinician- Administered PTSD Scale for Children and Adolescents (CAPS – CA); o Impact of Events Scale – Revised (IES – R); o Child Posttraumatic Stress Disorder Reaction Index (CPTSD – RI); o Child PTSD Symptom Scale e o Trauma Symptom Checklist for Children. A Tabela 2 apresenta os instrumentos mais citados em estudos teóricos e empíricos encontrados na presente revisão. De um modo geral, observou-se que o CPTSD – RI tem sido o instrumento mais utilizado na avaliação do TEPT em geral. Particularmente, o CPTSD-RI tem sido utilizado para avaliar TEPT em crianças e adolescentes com câncer (Taïeb & cols., 2003), vítimas de acidentes de carro (Ehlers & cols., 2003), desastre natural (Bal & Jensen, 2007; Kolaitis & cols., 2003) e sobreviventes de guerra (Qouta & cols., 2003; Thabet & cols., 2004). O K-SADSPL/ TEPT foi o segundo instrumento mais citado nos estudos revisados, sendo que tem sido utilizado para a avaliação do TEPT em crianças vítimas de maustratos (Ruggiero & cols., 2000; Runyon & cols., 2002). No Brasil, estudo sobre as propriedades psicométricas do K-SADS-PL/TEPT foi desenvolvido no Rio de Janeiro (Brasil, 2003), apresentando níveis satisfatórios de validade e fidedignidade, apesar do número pequeno da amostra. Este instrumento foi utilizado na avaliação do TEPT em crianças e adolescentes vítimas de abuso sexual intrafamiliar de Porto Alegre, apontando uma prevalência de 70% (Borges, 2007).
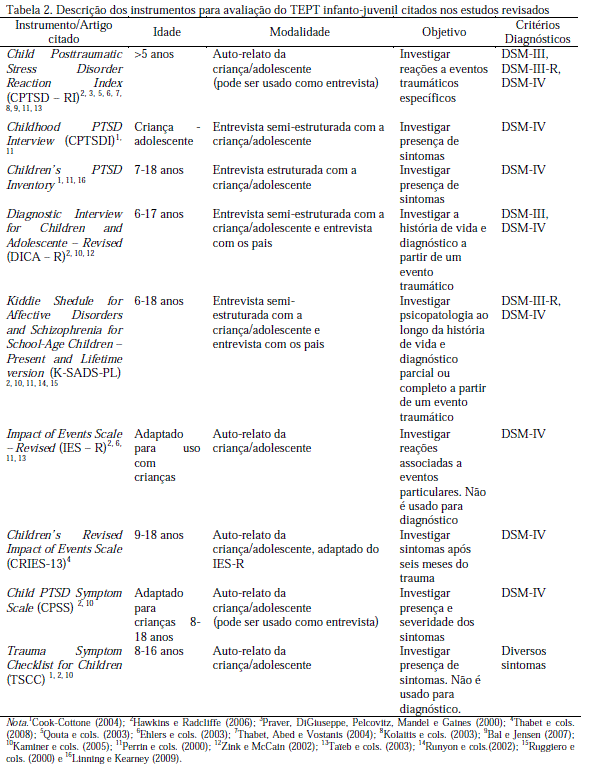
Além do uso dos instrumentos, a avaliação clínica do TEPT infantil pode ser realizada através da observação comportamental. Conforme sugerido por Scheeringa e colaboradores (2001), tal ferramenta pode ser considerada um complemento da entrevista clínica com os pais e com as crianças. Outra fonte de informação disponível para elaboração do diagnóstico seria a inclusão de outras pessoas que convivem com a criança, tais como professores, babás e outros parentes. A inclusão destas outras fontes poderia contribuir para uma percepção mais neutra da sintomatologia apresentada pela criança, visto que muitas vezes os pais podem estar emocionalmente vulneráveis devido ao seu próprio processo de superação do trauma.
CONSIDERAÇÕES FINAIS
Este estudo teórico buscou descrever algumas características da manifestação do TEPT na população infanto-juvenil, indicando dados de prevalência, modelos diagnósticos e os principais instrumentos utilizados na avaliação clínica. Em relação à prevalência, os estudos revisados indicaram que há uma discrepância entre a prevalência estimada da população geral infanto-juvenil nos Estados Unidos (0,4% a 2,2%) e no Brasil (6,5%) e a entre grupos de crianças e adolescentes vítimas de diferentes eventos traumáticos (de modo geral, entre 20% a 70%). Além disso, os estudos revisados apontaram que as variáveis gênero feminino e a sobreposição de eventos estressores traumáticos podem aumentar o risco para o desenvolvimento do TEPT infanto-juvenil. Portanto, sugere-se que tais fatores sejam valorizados na elaboração de propostas de intervenção junto à população de crianças expostas a situações traumáticas.
Em relação ao diagnóstico do TEPT, observa-se uma limitação dos critérios exigidos pelo DSM-IV quanto à variabilidade de sintomas apresentados por crianças e adolescentes, principalmente por crianças pequenas. Ressalta-se que o modelo diagnóstico do DSM-IV, baseado em critérios para adultos e pouco específico ao público infanto-juvenil, pode contribuir para que uma significativa parcela de crianças e adolescentes vítimas de traumas não seja diagnosticada, por não englobar muitos sintomas apresentados nestas etapas do desenvolvimento. O Modelo Alternativo de Scheeringa ainda encontra-se em processo de validação. No entanto, os critérios propostos permitem uma melhor avaliação clínica do TEPT em crianças pequenas quando comparado ao modelo TEPT/DSM-IV. Além disso, os estudos revisados sugerem a inclusão de uma avaliação clínica para a presença de diagnóstico diferencial nos casos de TEPT infantil. Da mesma forma, o profissional precisa estar atento à presença de comorbidade psiquiátrica nos casos de TEPT infantil, uma vez que a literatura tem apontado alta prevalência de comorbidade em vítimas de situações traumáticas na infância (Famularo & cols., 1996; Perrin & cols., 2000).
Em relação aos instrumentos e às técnicas de entrevistas utilizadas no processo de avaliação do TEPT infantil, os estudos revisados indicaram que o CTPRI e o K-SADS-PL estão entre os mais utilizados. No entanto, é evidente a falta de estudos de construção e validação de instrumentos para avaliação do TEPT infantil no Brasil. Apesar dos esforços de alguns pesquisadores, faz-se necessário maior interesse na investigação sobre o assunto, auxiliando o trabalho clínico e de pesquisa por parte dos profissionais para uma melhor avaliação do quadro. O uso combinado de diferentes métodos de avaliação, incluindo entrevista com a vítima, os pais, demais cuidadores e observação comportamental, tem sido considerado válido no processo de avaliação clínica do TEPT infantil (Scheeringa & cols., 2001).
Algumas limitações podem ser apontadas nos estudos revisados, tendo em vista que muitos se referem a pesquisas transversais, com amostras pequenas e provindas da população clínica, dificultando a generalização dos dados. Estudos longitudinais poderiam tornar as investigações mais robustas à avaliação da trajetória dos sintomas, suas associações com o trauma e à presença de fatores de risco.
Conclui-se que questões inerentes à etiologia do TEPT infantil (tipo do trauma, idade de inicio, gênero e população avaliada) ainda precisam ser mais bem discutidas teoricamente e investigadas empiricamente. Conforme ressalta Meiser-Stedman (2002), um dos pontos a serem discutidos teoricamente é se o TEPT infantil é essencialmente o mesmo TEPT adulto, não apenas em termos de critérios diagnósticos, mas também em termos da sua etiologia. Um modelo de TEPT infantil deveria incluir aspectos cognitivos e neurobiológicos envolvidos na avaliação do evento traumático e na formulação da memória traumática (Ehlers & cols., 2003; Kaminer & cols., 2005; Meiser-Stedman, 2002). Por exemplo, dentro de um modelo cognitivo do TEPT em adultos proposto por Ehlers e Clark (2000), a avaliação persistente de perigo e de ameaça é considerada como elemento principal para o desenvolvimento de TEPT crônico. No entanto, esta consideração ainda não tem sido discutida no que refere ao TEPT infanto-juvenil. Dessa forma, uma aproximação com os achados atuais da traumatologia do desenvolvimento (De Bellis, 2001) poderia contribuir para o modelo conceitual do TEPT infantil. Além disso, variáveis como etapas do desenvolvimento, diferentes tipos de trauma e diferentes culturas permanecem como questões ainda em aberto na literatura do trauma infantil (Bal & Jensen, 2007).
Pesquisas futuras sobre a associação entre infância, trauma e TEPT podem contribuir para uma maior compreensão conceitual do transtorno e de como este se caracteriza entre a população infantil. Por fim, esforços no sentido de reduzir o tempo entre a ocorrência do evento traumático e o atendimento psicológico inicial, com o objetivo de minimizar os efeitos do trauma e a cronificação dos sintomas de estresse infantil, podem ser considerados válidos na busca de um melhor ajustamento emocional da criança e do adolescente.
REFERÊNCIAS
Ackerman, P. T., Newton, J. E. O., McPherson, W. B., Jones, J. G., & Dykman, R. A. (1998). Prevalence of post traumatic stress disorder and other psychiatric diagnoses in three groups of abused children (sexual, physical, and both). Child Abuse & Neglect, 22(8), 759-774. [ Links ]
American Psychiatric Association (2002). Manual Diagnóstico e Estatístico de Transtornos Mentais: DSM-IV-TR. Porto Alegre: Artmed. [ Links ]
Bal, A. & Jensen, B. (2007). Post-traumatic stress disorder symptom clusters in Turkish child and adolescent trauma survivors. European Child & Adolescent Psychiatry, 16(7), 449-457. [ Links ]
Borges. J. L. (2007). Abuso sexual infantil: Consequências cognitivas e emocionais. Dissertação de Mestrado não publicada. Curso de Pós-Graduação em Psicologia da Universidade Federal do Rio Grande do Sul, Porto Alegre/RS. [ Links ]
Brasil, H. H. A. (2003). Desenvolvimento da versão brasileira da K-SADS-PL (Schedule for Affective Disorders and Schizophrenia for School Aged Children Present and Lifetime Version) e estudo de suas propriedades psicométricas. Tese de Doutorado não publicada. Curso de Pós- Graduação em Psiquiatria e Psicologia Médica da Universidade Federal de São Paulo, São Paulo/SP. [ Links ]
Breslau, N. (2002). Epidemiologic studies of trauma, posttraumatic stress disorder, and other psychiatric disorder. Canadian Journal of Psychiatry, 47(10), 923-929. [ Links ]
Calderoni, M. E., Alderman, E. M., Silver, E. J., & Bauman, L. J. (2006). The mental health impact of 9/11 on inner-city high school students 20 miles north of Ground Zero. Journal of Adolescent Health, 39, 57-65. [ Links ]
Câmara Filho, J. W. S. & Sougey, E. B. (2001). Transtorno de Estresse Pós-Traumático: Formulação diagnóstica e questões sobre comorbidade. Revista Brasileira de Psiquiatria, 23(4), 221-228. [ Links ]
Catani, C., Jacob, N., Schauer, E., Kohila, M., & Neuner, F. (2008). Family violence, war, and natural disasters: A study of the effect of extreme stress on childrens mental health in Sri Lanka. BioMed Central Psychiatry, 8(33). Retirado em 10/01/2009, do BioMed Central no World Wide Web: http://www.biomedcentral.com/1471- 244x/8/33prepub [ Links ]
Collin-Vézina, D., & Hébert, M. (2005). Comparing dissociation and PTSD in sexually abused schoolaged girls. Journal of Nervous and Mental Disease, 193(1), 47-52. [ Links ]
Cook-Cottone, C. (2004). Childhood posttraumatic stress disorder: diagnosis, treatment, and school reintegration. School Psychology Review, 33(1), 127-139. [ Links ]
Copeland, W. E., Keeler, G., Angold, A., & Costello, J. (2007). Traumatic events and posttraumatic stress in childhood. Archives of General Psychiatry, 64, 577-584. [ Links ]
De Bellis, M. D. (2001). Developmental traumatology: The psychobiological development of maltreated children and its implications for research, treatment, and policy. Developmental and Psychopathology, 13(3), 539-564. [ Links ]
Dyregrov, A. & Yule, W. (2006). A review of PTSD in children. Child and Adolescent Mental Health, 11(4), 176-184. [ Links ]
Ehlers, A. & Clark, D. M. (2000). A cognitive model of posttraumatic stress disorder. Behaviour Research and Theray, 38(4), 319-345. [ Links ]
Ehlers, A., Mayou, R. A., & Bryant, B. (2003). Cognitive predictors of posttraumatic stress disorder in children: Results of a prospective longitudinal study. Behavior Research and Therapy, 41, 1-10. [ Links ]
Famularo, R., Fenton, T., Kinscherff, R., & Augustyn, M. (1996). Psychiatric comorbidity in childhood post traumatic stress disorder. Child Abuse & Neglect, 20(10), 953-961. [ Links ]
Habigzang, L. F. (2006). Avaliação e intervenção psicológica para meninas vítimas de abuso sexual intrafamiliar. Dissertação de Mestrado não publicada. Curso de Pós-Graduação em Psicologia da Universidade Federal do Rio Grande do Sul, Porto Alegre/RS. [ Links ]
Hawkins, S. S. & Radcliffe, J. (2006). Current Measures of PTSD for Children and Adolescentes. Journal of Pediatric Psychology, 34(4), 420-430. [ Links ]
Kaminer, D., Seedat, S., & Stein, D. J. (2005). Posttraumatic stress disorder in children. World Psychiatry, 4(2), 121-125. [ Links ]
Kolaitis, G., Kotsopoulos, J., Tsiantis, J., Haritaki, S., Rigizou, F., Zacharaki, L. & cols. (2003). Posttraumatic stress reactions among children following the Athens earthquake of September 1999. European Child & Adolescent Psychiatry, 12(6), 273-280. [ Links ]
Linning, L. M. & Kearney, C. A. (2004). Posttraumatic stress disorder in maltreated youth: A study of diagnostic comorbidity and child factors. Journal of Interpersonal Violence, 19(10), 1087- 1101. [ Links ]
McHugh, P. R. & Treisman, G. (2007). PTSD: A problematic diagnostic category. Journal of Anxiety Disorders, 21, 211-222. [ Links ]
Meiser-Stedman, R. (2002). Towards a cognitivebehavioral model of PTSD in children and adolescents. Clinical Child and Family Psychology Review, 5(4), 217-232. [ Links ]
Norman, S. B., Stein, M. B., & Davidson, J. R. T. (2007). Profiling posttraumatic functional impairment. Journal of Nervous and Mental Disease, 195(1), 48-53. [ Links ]
Nurcombe, B. (2000). Child sexual abuse I: Psychopathology. Australian and New Zealand Journal of Psychiatry, 34(1), 85-91. [ Links ]
Organização Mundial da Saúde. (1993). Classificação de Transtornos Mentais e de Comportamento da CID-10: Descrições Clínicas e Diretrizes Diagnósticas. Porto Alegre: Artmed. [ Links ]
Perrin, S., Smith, P., & Yule, W. (2000). Practitioner review: The assessment and treatment of posttraumatic stress disorder in children and adolescents. Journal of Child Psychology and Psychiatric, 41(3), 277-289. [ Links ]
Pine, D. S. & Cohen, J. A. (2002). Trauma in children and adolescents: Risk and treatment of psychiatric sequelae. Biological Psychiatry, 51(7), 519-531. [ Links ]
Praver, F., DiGiuseppe, R., Pelcovitz, D., Mandel, F. S., & Gaines, R. (2000). A preliminary study of a cartoon measure for children's reactions to chronic trauma. Child Maltreat, 5, 273-285. [ Links ]
Pynoos, R. S. (1992). Transtorno de estresse póstraumático em crianças e adolescentes. Em B. D. Garfinkel, G. A. Carlson & E. B. Weller (Orgs.), Transtornos psiquiátricos na infância e adolescência (pp. 53-65). Porto Alegre: Artes Médicas. [ Links ]
Qouta, S., Punamäki, R., & El Sarraj, E. (2003). Prevalence and determinants of PTSD among Palestinian children exposed to military violence. European Child & Adolescent Psychiatry, 12(6), 265-272. [ Links ]
Ruggiero, K. J., McLeer, S. V., & Dixon, J. F. (2000). Sexual abuse characteristics associated with survivor psychopathology. Child Abuse & Neglect, 24(7), 951- 964. [ Links ]
Runyon, M. K., Faust, J. & Orvaschel, H. (2002). Differential symptom pattern of pos- traumatic stress disorder (PTSD) in maltreated children with and without concurrent depression. Child Abuse & Neglect, 26, 39-53. [ Links ]
Scheeringa, M. S., Peebles, C. D., Cook, C. A., & Zeanah, C. H. (2001). Toward establishing procedural, criterion, and discriminate validity for PTSD in early Childhood. Journal of American Academic Child and Adolescent Psychiatry, 40(1), 52-60. [ Links ]
Scheeringa, M. S., Wright, M. J., Hunt, J. P., & Zeanah, C. H. (2006). Factors affecting the diagnosis and prediction of PTSD symptomatology in children and adolescents. American Journal of Psychiatry, 163(4), 644-651. [ Links ]
Scheeringa, M. S., Zeanah, C. H., Drell, M. J., & Larrieu, J. A. (1995). Two approaches to the diagnosis of postraumatica stress disorder in infancy and early childhood. Journal of American Academic Child and Adolescent Psychiatry, 34(2), 191-200. [ Links ]
Scheeringa, M.S., Zeanah, C. H., Myers, L., & Putnam, F. (2003). New findings on alternative criteria for PTSD in preschool children. Journal of American Academic Child and Adolescent Psychiatry, 42(5), 561-570. [ Links ]
Spitzer, R. L., First, M. B., & Wakefield, J. C. (2007). Saving PTSD from itself in DSM-V. Journal of Anxiety Disorders, 21, 233-241. [ Links ]
Taïeb, O., Moro, M. R., Baubet, T., Revah-Lévy, A., & Flament, M. F. (2003). Posttraumatic stress symptoms after childhood cancer. European Child & Adolescent Psychiatry, 12(6), 255-264. [ Links ]
Terr, L. C. (1991). Childhood traumas: An outline and overview. American Journal of Psychiatry, 148, 10-20. [ Links ]
Thabet, A. A. M., Abed, Y., & Vostanis, P. (2004). Comorbidity of PTSD and depression among refugee children during war conflict. Journal of Child Psychology and Psychiatry, 45(3), 533-542. [ Links ]
Thabet, A. A. M., Tawahina, A. A., El Sarraj, E., & Vostanis, P. (2008). Exposure to war trauma and PTSD among parents and children in the Gaza strip. European Child & Adolescent Psychiatry, 17(4), 191-199. [ Links ]
Ximenes, L. F., Oliveira, R. V. C., & Assis, S. G. (2009). Violência e transtorno de estresse póstraumático na infância. Ciência & Saúde Coletiva, 14(2), 417-433. [ Links ]
Ziegler, M. F., Greenwald, M. H., DeGuzman, M. A., & Simon, H. K. (2005). Posttraumatic stress responses in children: Awareness and practice among a sample of pediatric emergency care providers. Pediatrics, 115(5), 1261-1267. [ Links ]
Zink, K. A. & McCain, G. C. (2003). Post-traumatic stress disorder in children and adolescents with motor vehicle-related injuries. Journal of the Society of Pediatric Nurses, 8(3), 99-106. [ Links ]
Recebido em julho de 2009
Reformulado em novembro de 2009
Aceito em dezembro de 2009
SOBRE OS AUTORES:
Jeane Lessinger Borges: Mestre em Psicologia pela Universidade Federal do Rio Grande do Sul (UFRGS), pesquisadora do Núcleo de Estudos e Pesquisas em Adolescência (NEPA/UFRGS) e professora do Curso de Psicologia da Faculdade Três de Maio (Três de Maio, RS).
Ana Paula Couto Zoltowski:acadêmica de Psicologia/UFRGS, bolsista de Iniciação Científica FAPERGS e membro do Núcleo de Estudos e Pesquisas em Adolescência (NEPA/UFRGS).
Ana Paula Zucatti:acadêmica de Psicologia/UFRGS, bolsista de Iniciação Científica CNPq e membro Núcleo de Estudos e Pesquisas em Adolescência (NEPA/UFRGS).Débora Dalbosco DellAglio:Doutora em Psicologia do Desenvolvimento (UFRGS), docente do Programa de Pós-Graduação em Psicologia (UFRGS) e coordenadora do Núcleo de Estudos e Pesquisas em Adolescência (NEPA/UFRGS).












 Curriculum ScienTI
Curriculum ScienTI

