Services on Demand
article
Indicators
Share
Temas em Psicologia
Print version ISSN 1413-389X
Temas psicol. vol.16 no.1 Ribeirão Preto June 2008
ARTIGOS
Intervenção em sala de espera de ambulatório de dependência química: caracterização e avaliação de efeitosI
Intervention in waiting room for chemical dependant outpatient: characterization and effect evaluation
Elina Barros CiribelliI,II; Andreia Mara Angelo Gonçalves LuizI,II,III; Ricardo GorayebIV,V; Neide Aparecida Micelli DomingosI,II; Altino Bessa Marques FilhoII
I Hospital de Base
II Faculdade de Medicina de São José do Rio Preto
III Universidade de São Paulo de Ribeirão Preto
IV Hospital das Clínicas da Faculdade de Medicina de Ribeirão Preto
V Faculdade de Medicina de Ribeirão Preto
RESUMO
Os objetivos deste estudo foram verificar a importância e benefícios de intervenção de apoio psicológico em sala de espera de Ambulatório de Dependência Química; caracterizar aspectos sócio demográficos dos pacientes; avaliar sintomas de ansiedade e depressão e substâncias mais utilizadas. Participaram 45 pacientes que responderam a Escala de Ansiedade e Depressão para Hospital Geral e questionário sócio demográfico e motivacional. Dos participantes, 84,44% eram do sexo masculino, idade média de 40,22 anos, 44,44% casados ou em união estável e 62,22% com ensino fundamental incompleto. As substâncias mais utilizadas foram cigarro (64,44%) e álcool (37,77%) e 71% apresentaram sintomas significativos de ansiedade e/ou depressão. Os participantes julgam a sala de espera importante para obter informações, conhecer pessoas com o mesmo problema e identificar situações de risco para o uso de drogas. Ressalta-se a importância da realização de grupos em sala de espera e da investigação de transtornos comórbidos em dependentes químicos como coadjuvante no tratamento.
Palavras-chave: Dependência química; Intervenção; Sala de espera.
ABSTRACT
The objective of this paper was to study the importance and benefits of a waiting room intervention; to characterize the socio-demographic aspects of the patients; to evaluate anxiety and depression symptoms and to survey the substance most often used. A total of 45 patients, diagnosed with chemical dependency participated in the survey. All of them answered the Hospital Anxiety and Depression Scale and a social demographic and motivational questionnaire. Of the participants 84.44% were male, average age was 40.22 years, 44,44% were married or in a stable union and 62.22% had not completed elementary school. Substances most often used were cigarettes (64.44%) and alcohol (37. 77%) and 71% of the participants presented significant anxiety and/or depression symptoms. The participants believed that the waiting room was an important place where they could obtain information, meet people with the same problem and identify risk situations. This study highlights the importance of forming support groups and of the investigation of co morbidity in the treatment outcome of chemical dependent individuals.
Keywords: Chemical dependency, Intervention, Waiting room.
A dependência química é uma das doenças psiquiátricas mais freqüentes da atualidade e representa um grave problema de saúde pública, sendo crescente a preocupação dos profissionais de saúde com a eficácia dos tratamentos propostos (Andretta & Oliveira, 2005; Gigliotti & Bessa, 2004; Lima, Paliarin, Zaleski, & Arantes, 2008; Wiclkzer et al, 1994). Segundo o Manual Diagnóstico e Estatístico de Transtornos Mentais (DSM IV-TR), a dependência de substâncias químicas pode ser definida como a presença de um conjunto de sintomas cognitivos, comportamentais e físicos indicativos de que o indivíduo continua utilizando uma substância, apesar de problemas significativos a ela relacionados (APA, 2002).
Os transtornos relacionados ao uso de substâncias psicoativas são mais freqüentes no sexo masculino (Alves et al., 2005; Fernandéz-Montalvo et al., 2004; Figlie, Pillon, Dunn, & Laranjeira, 1999; OMS, 2001), um terço da população masculina entre 12 e 17 anos declarou já ter realizado tratamento para dependência de substâncias (Carlini et al.,2007), sendo que alguns indivíduos utilizam mais de uma substância psicoativa (Alves et al., 2005). O II Levantamento domiciliar do Centro Brasileiro de Informações Sobre Drogas Psicoativas (CEBRID) mostrou que a prevalência de uso de drogas psicotrópicas na vida, exceto tabaco e álcool, foi de 22,8%. O uso de álcool foi de 74,6% e de tabaco de 44% e a estimativa de pacientes dependentes foi de 12,3% para álcool e 10,1% para tabaco (Carlini et al., 2007).
Estudos realizados pela Organização Mundial da Saúde (OMS) com pacientes que buscam tratamento em serviços de atenção primária de saúde indicam que os diagnósticos mais encontrados foram depressão, ansiedade e problemas relacionados ao uso de substâncias psicoativas, que podiam estar presentes isoladamente ou associados a problemas orgânicos (OMS, 2001). Os transtornos comórbidos em dependentes químicos são freqüentes (Pulcherio, Vernetti, Strey, & Faller, 2008). Estudos realizados nos últimos anos visaram verificar o diagnóstico e o tratamento de dependência de substâncias e comorbidades psiquiátricas, buscando uma abordagem mais adequada do problema (Bulik, Sullivan, Carter, & Joyce, 1997; Zaleski et al., 2006).
A depressão é um dos transtornos prevalente em usuários de substâncias e sua ocorrência está relacionada a um pior prognóstico no tratamento da drogadição (Alves et al., 2005; Daughters et al., 2008; Stella, Anselmo, & Govone, 2005). A associação entre transtorno do humor, ansiedade e uso de substâncias é apontada por alguns autores como freqüente, necessitando de tratamento (Grant et al., 2004; Stella et al., 2005). A associação de dependência com outras doenças psiquiátricas, na maioria das vezes, propicia recaídas, aumento dos gastos e da utilização de serviços médicos, piora do prognóstico e pode levar o individuo ao suicídio (Alves, Kessle, & Ratto, 2004). Diante disso é fundamental uma abordagem adequada do dependente químico para bons resultados no tratamento (Alves et al., 2005; Grant et al., 2004; Pulcherio et al., 2008; Zaleski et al., 2006).
Em relação ao tratamento, a literatura da área aponta que deva ter característica inter ou multidisciplinar, com a participação de profissionais de especialidades diversas (psiquiatra, médico clínico, enfermeiro, psicólogo, assistente social, terapeutas ocupacionais, entre outros) (Figlie, Melo, & Payá, 2004; Leite, 1999; Vaillant, 1997), pois várias decorrências físicas, sociais e psicológicas podem ocorrer em função da dependência química (Melo & Figlie, 2004).
Existem vários modelos de tratamento para usuários de drogas. A escolha dependerá do tipo de droga utilizada, se o paciente está em situações de risco ou prejuízo no funcionamento global e se tem suporte familiar ou social (Andretta & Oliveira, 2005). É fundamental para a abstinência a existência de redes interpessoais de apoio, constituída por familiares, amigos e profissionais da área (Rigotto & Gomes, 2002). A atividade física também é apontada como importante para a reabilitação e prevenção de doenças crônicas e para melhora na qualidade de vida de pacientes dependentes químicos. Profissionais da área da saúde indicam a prática regular de exercícios físicos para preservação e recuperação da qualidade de vida (Abreu & Schor, 2006; Barbanti & Santos, 2006).
A Terapia Cognitivo-Comportamental (TCC) é uma abordagem que tem sido aplicada com sucesso em problemas de adicção (Rangé & Marlatt, 2008; Sánchez-Hervás, Gradolí, & Gallús, 2004). A TCC no tratamento da dependência química baseia-se na teoria da aprendizagem social, em que a aquisição de novos comportamentos e crenças é resultado das experiências prévias do indivíduo. No caso de dependentes químicos, muitas vezes pensamentos estão distorcidos ou supervalorizados, mantendo o comportamento de uso da substância. O enfoque da TCC visa o manejo e a compreensão do uso de drogas a partir do aprendizado e das crenças do paciente, que precipitam e mantêm o uso (Diamond et al., 2002) e a mudança de padrões de comportamentos antigos, para auxiliar na modificação de distorções cognitivas e crenças disfuncionais, o que pode possibilitar a cessação do uso (Andretta & Oliveira, 2008; Figlie et al.,2004; Wright, Basco, & Thase, 2008).
Considerando que as recaídas freqüentes e a motivação para interromper o uso das substâncias são apontadas por alguns autores como as maiores dificuldades e motivos de abandono de tratamento (Mathias & Cruz, 2007; Surjan, Pillon, & Laranjeira, 2000), a TCC utiliza técnicas de entrevista motivacional com o objetivo de auxiliar o indivíduo nos processos de mudanças de comportamentos e nos sentimentos de ambivalência (Miller & Rollnick, 2001).
A prevenção de recaídas também é um procedimento utilizado nesta abordagem para o tratamento de pessoas com problemas relacionados à dependência de drogas (Euzébio & Zeferino, 2007; Mathias & Cruz, 2007). O objetivo primordial é tratar o problema da recaída e propiciar técnicas para manejo e prevenção. Visa identificar situações de risco para o uso de substâncias e utilizar estratégias de enfrentamento com objetivo de prevenir futuras recaídas em situações semelhantes (Marlatt & Witkiewitz, 2009).
A literatura também aponta a TCC em grupo como abordagem efetiva no tratamento da dependência química. O programa de tratamento em grupo envolve técnicas de educação, reestruturação cognitiva, entrevista motivacional, treinamento de habilidades sociais e modificação do estilo de vida (Figlie et al., 2004). Esta estratégia promove a auto-eficácia do paciente, permite a aquisição de habilidades específicas de manejo na relação direta com o uso de droga e implementa habilidades adequadas para lidar com situações de risco (Rotgers & Nguyen, 2008).
A TCC é um importante tratamento no contexto interdisciplinar que pode e vem sendo utilizada em associação com grupos de auto-ajuda e tratamento farmacológico (Luz, 2004; Straub, 2005). Dentre as estratégias de grupo possíveis, o grupo em sala de espera tem sido uma modalidade freqüentemente realizada nos serviços de saúde. Os Grupos em Sala de Espera (GSE) são reuniões de pacientes à espera da consulta médica, muitas vezes acompanhados por seus familiares, reunidos por profissionais qualificados e com finalidades específicas, constituindo práticas observadas nos centros e unidades básicas de saúde (Rodrigues, Troijo, & Tavano, 2003; Veríssimo & Valle, 2005).
Os GSE objetivam oferecer apoio emocional, esclarecer algumas questões médicas (Veríssimo & Valle, 2005), melhorar a adesão ao tratamento, desenvolver estratégias para o manejo da doença, trabalhar aspectos emocionais e crenças irracionais do familiar e do paciente (Santos, 2004; Valerio & Mazzi, 1997) e promover ações sócio-educativas (Paixão & Castro, 2006).
Os atendimentos de GSE tiveram início como parte do processo de humanização das instituições de saúde, através de um planejamento das intervenções com o objetivo de minimizar o tempo de espera para as consultas e informar os conteúdos referentes ao tratamento da doença ou a manutenção da saúde (Rodrigues et al., 2003).
As intervenções podem ser exclusivamente psicológicas ou multidisciplinares, junto às famílias e/ou pacientes que aguardam consultas em sala de espera em alguns serviços como aconselhamento genético (Valerio & Mazzi, 1997), portadores de HIV (Rasera & Japur, 2003), doença falciforme (Santos, 2004), transtornos de ansiedade (Barbosa & Luiz, 2005), transplante de fígado (Colombo & Miyazaki, 2004) e hepatite viral C (Santos, 2006).
A TCC também pode ser considerada um modelo psicoeducacional de terapia e ser utilizada durante os GSE. Baseado no modelo cognitivo-comportamental as informações oferecidas a pacientes e familiares e as técnicas ensinadas visam tornar membros familiares conscientes de cognições relacionadas à família, como elas afetam em certas situações, adquirindo assim, habilidades para identificar e enfrentar de modo eficaz seus pensamentos e comportamentos disfuncionais (Dattilio, 2004; Wright et al.,2008). A psicoeducação tem importantes efeitos na prevenção de recaída (Leucht & Heres, 2006; Murray-Swank & Dixon,2004) e na melhora dos aspectos psicossociais (Murray-Swank & Dixon, 2004).
O envolvimento de familiares no GSE é fundamental e vem de encontro à premissa de que os integrantes da família se influenciam mutuamente. O padrão familiar, em relação ao consumo de substâncias, pode influenciar na perpetuação do uso ou na redução e/ou expansão do hábito, considerando-se que a família é vista como um modelo transmissor de comportamentos (Horta, R.L., Horta, B.L., & Pinheiro, 2006). Assim, para o dependente químico vivenciar a abstinência, torna-se fundamental propiciar redes interpessoais de apoio que englobam familiares, profissionais e amigos com o propósito de resgatar vínculos familiares, evitar situações de risco, recompor auto-estima e consciência da dependência por parte do paciente (Rigotto & Gomes, 2002).
Com base nessas considerações, o objetivo geral deste trabalho foi verificar a importância e os benefícios do GSE em Ambulatório de Dependência Química e, mais especificamente, caracterizar aspectos sócio demográficos dos pacientes atendidos no grupo de sala de espera, avaliar sintomas de ansiedade e depressão e verificar as principais substâncias utilizadas pelos participantes.
Método
Participantes
Participaram do estudo 45 pacientes do GSE do Ambulatório de Dependência Química de um hospital universitário do interior do estado de São Paulo, no período de março a outubro de 2008.
Materiais
1- Questionário para Pacientes Atendidos no Ambulatório de Dependência Química: foi utilizado um questionário contendo 11 questões de múltipla escolha, as quais abordavam dados sócio demográficos; drogas utilizadas; participação em grupos de apoio, psicoterapia e atividades realizadas para redução do uso; motivos, benefícios e tempo de participação no GSE. A elaboração do questionário baseou-se em temas discutidos no GSE, nos objetivos do estudo e em questionário semelhante desenvolvido em outro estudo por Barbosa e Luiz (2005).
2- Escala de Ansiedade e Depressão para Hospital Geral (HAD): instrumento utilizado para avaliar os níveis de ansiedade e depressão dos pacientes que aceitaram participar do estudo. Foi criado por Zigmond e Snaith (1983) e é composto por 14 questões de múltipla escolha, subdivididas em 2 subescalas, uma para ansiedade e outra para depressão, com sete itens cada uma. É um dos instrumentos de triagem mais utilizados para o contexto hospitalar, apresentando a vantagem de ter disponível adaptação e normas para a população brasileira (Botega, Bio, Zomignani, Garcia, & Pereira, 1995).
Procedimento
O ambulatório consiste de pacientes dependentes químicos de diversas substâncias, tais como álcool, crack, cocaína, cigarro e maconha. O GSE era realizado semanalmente, com duração de uma hora, pelo psicólogo do serviço, antes da consulta psiquiátrica.
O grupo iniciava-se com a apresentação do psicólogo, explicação sobre os objetivos do grupo e a importância do sigilo profissional. Após, propunha-se aos pacientes exporem suas dificuldades e conquistas nas últimas semanas. Os principais objetivos do grupo foram trocas de experiência entre participantes, explicação sobre situações de risco e de proteção, sintomas da abstinência, dependência, uso, abuso, influência dos pensamentos e sentimentos no comportamento adictivo, fases da mudança de comportamento, motivação e como prevenir recaídas. O psicólogo esclarecia a importância do papel da família e da adesão ao tratamento e descrevia estratégias de como enfrentar as recaídas. O modelo teórico adotado para a realização do grupo foi baseado na Terapia Cognitivo-Comportamental da Dependência Química, abordagem que demonstra maior efetividade, em termos de custo e benefício, principalmente em grupo (Bieling, McCabe, & Antony, 2008; Bien, Miller, & Tonigan, 1995).
Os pacientes que participaram do GSE foram abordados durante os dias de funcionamento do ambulatório, quando era efetuada a verificação dos critérios de inclusão e exclusão para o estudo. Os pacientes foram esclarecidos sobre o estudo e convidados a associar-se à pesquisa. Apenas após o seu consentimento iniciou-se a coleta de dados, que acontecia logo depois da realização do GSE, em uma sala de atendimento do ambulatório de psiquiatria. Os instrumentos utilizados eram de auto-aplicação e foram aplicados em grupo sempre com a presença da pesquisadora responsável que acompanhou todo o processo, esclarecendo as dúvidas.
A análise dos resultados do Questionário foi realizada de forma descritiva, as questões abertas foram primeiramente classificadas em categorias de acordo com seu conteúdo (Bardin, 1997), em seguida identificou-se a freqüência de respostas para cada uma das categorias e as questões fechadas foram analisadas quantitativamente. Em relação ao HAD foram utilizados os critérios de pontuação segundo indicação de Botega e cols. (1995), tanto para ansiedade, como para depressão (ponto de corte = 8).
Resultados e Discussão
Os dados sócio demográficos dos 45 pacientes mostram que a maioria dos participantes da sala de espera tinha idade entre 14 e 59 anos, com a média de 40,22 e desvio padrão de 12,96. Como mostra a Tabela 1, 84,44% dos participantes eram do sexo masculino, 44,44% eram casados ou em união estável, 62,22% tinham ensino fundamental incompleto e 86,66% residiam em cidades vizinhas do local de tratamento.
Tabela 1: Dados sócio demográficos de pacientes em sala de espera de Ambulatório de Dependência Química (n=45).
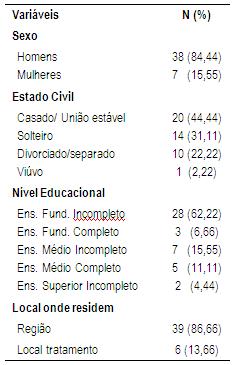
Estes dados corroboram a literatura, que aponta prevalência de usuários de substâncias psicoativas entre o sexo masculino (Carlini et al., 2007; Fernandéz-Montalvo et al., 2004; Figlie et al.,1999), casados (Alves et al., 2005; Carlini et al., 2007; OMS,2001) e com escolaridade até a oitava série (Carlini et al., 2007; Figlie et al.,1999).
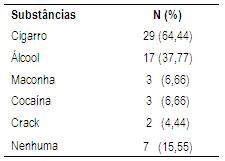
Em relação ao consumo de substâncias, a maioria dos participantes utilizava o tabaco (64,44%) seguido de álcool (37,77%) (Tabela 2). No momento da pesquisa, 24,44% dos pacientes estavam usando mais de uma substância psicoativa. Dado semelhante pode ser verificado em outro estudo realizado com médicos dependentes químicos, no qual se constatou uso de duas ou mais substâncias entre os participantes (Alves et al., 2005).
Tabela 2: Relato de uso no momento de substâncias psicoativas, por pacientes em sala de espera de Ambulatório de Dependência Química (n=45).
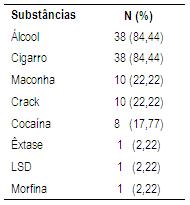
Quando questionados sobre que tipo de substâncias já utilizaram durante a vida, a maioria (84,44%) relatou uso de álcool e tabaco (Tabela 3). Estes dados corroboram os encontrados pelo CEBRID, que aponta alta prevalência de uso na vida destas substâncias (Carlini et al., 2007). No presente estudo, muitos pacientes cessaram o uso de álcool (46,66%), no entanto, apenas 20% abandonaram o uso de cigarro. Este dado está de acordo com a literatura que aponta que apenas 5% dos fumantes obtêm sucesso na tentativa de abandonar o hábito sem auxílio externo (APA, 2002; Department of Health and Human Services, 2000).
Tabela 3: Relato de uso anterior de substâncias psicoativas por pacientes em sala de espera de Ambulatório de Dependência Química (n=45).
A freqüência de participação nos GSE apontou que a maioria (77,77%) freqüentava a sala de espera por um período de 1 a 3 meses, 4,44% de 4 à 7 meses, 11,11% de 7 à 12 meses e 6,66% a mais de 12 meses. O fato da maioria dos pacientes freqüentar o grupo de sala de espera no período de 1 a 3 meses pode estar relacionado ao esquema da maioria dos pacientes retornar às consultas a cada 2 meses, às freqüentes recaídas, à não adesão ao tratamento e à alta taxa de desistência, fato estes comuns entre dependentes químicos (Melo & Guimarães, 2005; Surjan et al., 2000).
Observa-se que 25 pacientes (55,55% dos participantes) freqüentavam o grupo com acompanhantes, destes, a maioria estava com esposas (36%) seguidos de mães (32%), irmãs (8%), amigos (8%), pai (4%), namorada (4%), familiar (4%) e membro do Conselho Tutelar (4%). A participação da família no tratamento é apontada como fundamental, pois os familiares podem influenciar no uso, expansão ou redução do hábito (Horta et al., 2006) e também na motivação do paciente (Alves et al., 2005). Os dados da presente pesquisa corroboram outro estudo em que grande parte dos acompanhantes era composta por mães (Figlie et al.,1999).
A maioria dos pacientes (80%) não participava de outros grupos de apoio no momento da pesquisa. Este dado aponta para um possível risco de recaídas, pois, a participação em grupos de auto-ajuda possibilita discussões sobre as experiências dos participantes na recuperação do abuso de drogas, sobre temores e recaídas, o que aumenta as estratégias para lidar com situações de risco e propicia alternativas para o comportamento adicto (Straub, 2005).
Os participantes referiram que as atividades que os ajudaram a reduzir o uso das substâncias, foram a caminhada (31,11%), seguida de atividades sociais (interação em grupos religiosos, pescaria, passeio com familiares) (28,88%) e participação em grupos de apoio (26,66%) (Tabela 4). A prática de exercícios físicos é indicada pelos profissionais da saúde para melhorar a qualidade de vida dos pacientes dependentes químicos, o que pode justificar o grande número de pacientes que praticam a caminhada (Barbanti & Santos, 2006; Abreu & Schor, 2006).
Tabela 4: Práticas que ajudaram a reduzir o uso de substâncias psicoativas, relatadas por pacientes em sala de espera de Ambulatório de Dependência Química (n=45).
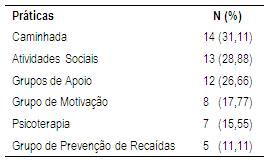
Percebe-se que atividades sociais propiciam que os pacientes disponham de redes interpessoais de apoio, constituídas por familiares, profissionais e amigos, sendo estas essenciais para a abstinência, tal como apontado em outros estudos (Marlatt & Witkiewitz, 2009; Rigotto & Gomes, 2002). Além disso, a participação em grupos de apoio contribui para aquisição de estratégias de enfrentamento e troca de experiências entre os participantes (Straub, 2005).
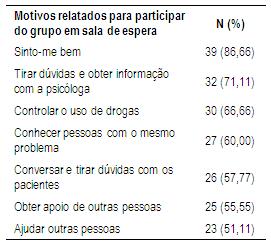
Quando questionados sobre os motivos para participação no GSE, a maioria relatou sentir-se bem com a atividade (86,66%), que participavam para tirar dúvidas e obter informação com o psicólogo (71,11%) e para controlar o uso de drogas (66,66%) (Tabela 5). Os atendimentos em sala de espera são apontados como importantes na literatura devido ao fato de propiciarem informações referentes à doença e tratamento, bem como por amenizar a espera pelas consultas médicas, o que pode estar relacionado ao sentimento de bem estar dos pacientes (Rodrigues et al., 2003).
Tabela 5: Motivos apresentados por pacientes para participar de grupo em sala de espera de Ambulatório de Dependência Química (n=45).
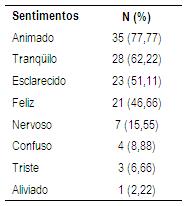
Em relação aos sentimentos após o GSE, 77,77% dos pacientes sentiam-se animados, 62,22% tranqüilos e 51,11% esclarecidos (Tabela 6). Estes resultados de sensação de bem estar após o grupo também foram encontrados em outros estudos realizados com pacientes atendidos em ambulatório de ansiedade (Barbosa & Luiz, 2005) e de transplante de fígado (Colombo & Miyazaki, 2004). Tais dados também mostram a importância de incluir atendimento em sala de espera a esta clientela, o que provavelmente pode influenciar positivamente nas consultas psiquiátricas realizadas logo após o grupo.
Tabela 6: Sentimentos relatados por pacientes após participação de grupo em sala de espera de Ambulatório de Dependência Química (n=45).
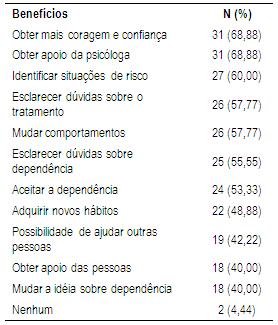
De acordo com os pacientes, a sala de espera tem ajudado a obter mais coragem, confiança no tratamento e apoio do psicólogo para controlar, reduzir ou cessar o uso das substâncias (68,88%) e identificar as situações de risco para uso de drogas (60%) (Tabela 7). Estes resultados podem estar relacionados ao fato do grupo oferecer apoio emocional e esclarecer algumas questões médicas (Veríssimo & Valle, 2005), o que melhora a adesão ao tratamento e o desenvolvimento de estratégias para o manejo da doença (Santos, 2004; Valerio & Mazzi, 1997). Quanto às situações de risco e controle do uso das substâncias, o GSE, baseado no modelo cognitivo-comportamental, permite a aquisição de habilidades para o manejo na relação direta com o uso de droga e implementa habilidades para lidar de forma adequada com as situações de risco (Rotgers & Nguyen, 2008).
Tabela 7: Relatos de benefícios obtidos por pacientes, após participação de grupo em sala de espera de Ambulatório de Dependência Química (n=45).
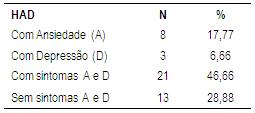
No que se refere à presença de sintomas significativos de ansiedade e depressão, de acordo com o HAD, 21 participantes (46,66%) apresentaram sintomas de ansiedade e depressão, 8 (17,77%) sintomas significativos de ansiedade, 3 (6,66%) de depressão e 13 (28,88%) não apresentaram sintomas significativos (Tabela 8). Transtornos de humor, ansiedade e uso de substâncias são referidos na literatura como transtornos freqüentes na população geral (Grant et al., 2004; Stella et al., 2005). Em um estudo para avaliar alterações mentais e da psicomotricidade em 50 dependentes químicos de ambos os sexos, encaminhados para atendimento psiquiátrico, utilizando o HAD e a Escala de Depressão de Hamilton, os sintomas de ansiedade e depressão entre os participantes situaram-se em gravidade clínica significativa (Stella et al., 2005). Outro estudo realizado nos Estados Unidos com o objetivo de verificar a relação entre uso de substâncias, transtornos do humor e ansiedade mostrou uma associação significativa entre esses transtornos e o uso de substâncias (Grant et al., 2004).
Tabela 8: Sintomas de ansiedade e depressão, de acordo com o HAD, em pacientes participantes de grupo em sala de espera em Ambulatório de Dependência Química (n=45).
Considera-se, então que os resultados deste estudo indicam a importância da realização de grupos para o atendimento de dependentes químicos e a necessidade de se avaliar psicologicamente esses pacientes, permitindo, assim, uma intervenção precoce, principalmente em relação às comorbidades psiquiátricas e a implementação de protocolos específicos para o atendimento desta clientela.
Conclusão
O estudo teve como proposta avaliar sintomas de depressão e ansiedade e caracterizar aspectos sócio demográficos e substâncias utilizadas pelos participantes de GSE de um Ambulatório de Dependência Química.
Participaram 45 pacientes, a maioria do sexo masculino, casados ou em união estável, com idade média de 40,22 anos e ensino fundamental incompleto. A substância mais utilizada foi o cigarro seguido do álcool e os pacientes apresentaram sintomas significativos de ansiedade e depressão.
A participação na sala de espera ocorria apenas nos dias das consultas psiquiátricas e os participantes, em sua maioria, estavam acompanhados de esposas ou mães. A caminhada, atividades sociais e participação em grupos de apoio foram atividades relatadas com maior freqüência como auxílio na redução do uso de drogas, no entanto, no momento da pesquisa, grande parte dos pacientes relatou não estar participando de grupos de apoio.
Após a participação no GSE, a maioria dos pacientes relatou sentirem-se animados, tranqüilos e esclarecidos. De acordo com os mesmos, o grupo é importante para obter apoio do psicólogo e mais confiança, tirar dúvidas e obter informações, controlar e identificar situações de risco para o uso de drogas, o que parece trazer benefícios aos pacientes e colaborar com o atendimento psiquiátrico.
Este estudo traz uma contribuição a respeito de GSE em Ambulatório de Dependência Química, que é um tema pouco explorado. Pesquisas futuras que abordem este tema são necessárias.
Referências
Abreu, N. P., & Schor, N. (2006). Atividade física e saúde. Em D. P. Diniz e N. Schor (Orgs). Qualidade de vida (pp. 171-180). São Paulo: Manole. [ Links ]
Alves, H. N. P.; Surjan, J. C.; Nogueira-Martins, L. A.; Marques, A. C. P. R.; Ramos, S. P., & Laranjeira, R. R. (2005). Perfil clínico e demográfico de médicos com dependência química. Revista da Associação Médica Brasileira, 51(3), 139-143. [ Links ]
Alves, H.; Kessler, F., & Ratto, L. R. C. (2004). Comorbidade: uso de álcool e outros transtornos psiquiátricos. Revista Brasileira de Psiquiatria, 26(1, Suplemento), 51-53. [ Links ]
American Psychiatric Association (2002). Manual diagnóstico e estatístico de transtornos mentais (C. Dornelles, Trad., 4ª Ed.). Porto Alegre, RS: Artmed. [ Links ]
Andretta, I., & Oliveira, M. S. (2008). Efeitos da entrevista motivacional em adolescentes infratores. Estudos de Psicologia, 25(1), 45-53. [ Links ]
Barbanti, E. J., & Santos, A. M. (2006). Efeito da atividade física na qualidade de vida em pacientes com depressão e dependência química.Revista brasileira de educação físic e esporte, 20(5, Suplemento), 403-425. [ Links ]
Barbosa, G. J., & Luiz, A. M. A. G. (2005). Transtorno de Ansiedade: Perspectivas de Pacientes sobre Atendimento Recebido em Grupo de Sala de Espera. Trabalho de conclusão do Curso de Aprimoramento em Psicologia da Saúde, do Hospital de Base da Faculdade de Medicina de São José do Rio Preto, SP. [ Links ]
Bardin, L. (1997). Análise de conteúdo. Lisboa: Edições 70. [ Links ]
Bieling, P. J., McCabe, R. E., & Antony, M. M. (2008). Grupos de terapia cognitivo-comportamental. Possibilidades e desafios. In: P.J. Bieling; R.E.McCabe e M.M.Antony (Org). Terapia cognitivo-comportamental em grupos (pp.15-32). Porto Alegre: Artmed. [ Links ]
Bien, T. H., Miller, W. R., & Tonigan, J. S. (1995). Brief interventions for alcohol problems: a review. Addiction, 88(3), 315-335. [ Links ]
Botega, N. J., Bio, M. R., Zomignani, M. A., Garcia Junior, C., & Pereira, W. A. B. (1995). Transtornos de Humor em Enfermaria de Clínica Médica e Validação de Escala de Medida (HAD) de Ansiedade e Depressão. Revista de Saúde Pública, 29(5), 355-363. [ Links ]
Bulik, C. M., Sullivan, P. F., Carter, F. A., & Joyce, P. R. (1997). Lifetime comorbidity of alcohol dependence in women with bulimia nervosa. Addictive Behaviors, 22(4), 437-46. [ Links ]
Carlini, E. A., Galduróz, J. C., Noto, A. R., Carlini, C. M., Oliveira, L. G., Nappo, S. A., Moura, Y. G., & Sanchez, Z. V. D. M. (2007). II levantamento domiciliar sobre o uso de drogas psicotrópicas no Brasil: estudo envolvendo as 108 maiores cidades do país - 2005. São Paulo: Páginas & Letras. [ Links ]
Colombo, M. R., & Miyazaki, M. C. O. S. (2004). Atendimento psicológico em sala de espera para transplante de fígado. Monografia, Hospital de Base - Faculdade de Medicina, São José do Rio Preto. [ Links ]
Dattilio, F. M. (2004). Famílias em crise. In: F. M. Dattilio e A. Freeman (Org.) Estratégias cognitivo-comportamentais de intervenção em situações de crise (M. A. V. Veronese, Trad.) (2a ed, pp. 264-280). Porto Alegre: Artmed. [ Links ]
Daughters, S. B., Braun, A. R., Sargeant, M. N., Reynolds, E. K., Hopko, D. R.; Blanco, C., & Lejuez, C. W. (2008). Effectiveness of a brief behavioral treatment for inner-city illicit drug user with elevated depressive symptoms: the life enhancement treatment for substance use (LETS Act!). The Journal of Clinical Psychiatry, 69(1), 122-9. [ Links ]
Department of Health and Human Services. (2000). Treating tobacco use and dependence: clinical practice guideline. Rockville: Department of Health and Human Services. [ Links ]
Diamond, G., Goodley, S., Liddle, H., Sampl, S., Webb, C., Tims, F., & Meyers, R. (2002). Five outpatient treatment models for adolescent marijuana use: a description of the Cannabis Youth Treatment Interventions. Addiction, 97(1), 70-83. [ Links ]
Euzébio, O. C., & Zeferino, M. T. (2007). Dependência química e terapia cognitivo-comportamental. Revista de divulgação técnico-científica do ICPG, 3(10), 67-70. [ Links ]
Fernandéz-Montalvo, J., Goñi, J. J. L., Landa, N., Illescas, C., Lorea, I., & Zarzuela, A. (2004). Transtornos de personalidad y abandonos terapéuticos en pacientes adictos: resultados en una comunidad terapéutica. International journal of clinical and health psychology, 4(2), 270-283. [ Links ]
Figlie, N. B., Melo, D. G., & Payá. R. (2004). Aspectos básicos de grupo em dependência química. In: N. B. Figlie, D. G. Melo e R. Payá. Dinâmicas de grupo aplicadas ao tratamento da dependência química. Manual teórico e prático (pp. 3-14). São Paulo: Roca. [ Links ]
Figlie, N. B., Pillon, S. C., Dunn, J., & Laranjeiras, R. (1999). Orientação familiar para dependentes químicos: perfil, expectativas e estratégias. Jornal Brasileiro de Psiquiatria, 10(48), 471-478. [ Links ]
Gigliotti, A., & Bessa, M. A. (2004). Síndrome de Dependência do Álcool: critérios diagnósticos. Revista Brasileira de Psiquiatria, 26 (1, suplemeto), 11-13. [ Links ]
Grant, B. F., Stinson, F. S., Dawson, D. A., Chou, S. P., Dufour, M. C., Compton, W., Pickering, R. P., & Kaplan, K. (2004). Prevalence and Co-occurrence of Substance Use Disorders and Independent Mood and Anxiety Disorders. Archives of General Psychiatry, 61, 807-816. [ Links ]
Horta, R. L., Horta, B. L., & Pinheiro, R. T. (2006). Drogas: famílias que protegem e que expõem adolescentes ao risco. Jornal Brasileiro de Psiquiatria, 55(4), 268-272. [ Links ]
Leite, M. C. (1999). Aspectos básicos do tratamento da síndrome de dependência de substâncias psicoativas. Brasília: Presidência da República, Gabinete de Segurança Institucional, Secretaria Nacional Antidrogas. [ Links ]
Leucht, S., & Heres, S. (2006). Epidemiology, clinical consequences, and psychosocial treatment of nonadherence in schizophrenia. Journal of Clinical Psychiatry, 67(5, Suplemento), 3-8. [ Links ]
Lima, I. S., Paliarin, M. M., Zaleski, E. G. F., & Arantes, S. L. (2008). História oral de vida de adolescentes dependentes químicos, internados no setor de psiquiatria do hospital regional de Mato Grosso do Sul para tratamento de desintoxicação. SMAD, 4(1). Recuperado em Dezembro 01, 2008, disponível em http://www.revistasusp.sibi.usp.br/scielo.php?script=sci_arttext&pid=S1806-69762008000100003&lng=pt&nrm=iso.
Luz, E. Jr. (2004). Dependência química. In: P. Knapp. Terapia cognitivo comportamental na prática psiquiátrica (pp. 280-298). Porto Alegre: Artmed. [ Links ]
Marlatt, G. A. e Witkiewitz, K. (2009). Problemas com álcool e drogas. In: G. A. Marlatt & D. M. Donovan. Prevenção de recaída (pp.15-50). Porto Alegre: Artmed. [ Links ]
Mathias, A. C. R., & Cruz, M. S. (2007). Benefícios de técnicas cognitivo comportamentais em terapia de grupo para o uso indevido de álcool e drogas. Jornal Brasileiro de Psiquiatria, 56(2), 140-142. [ Links ]
Melo, A. P. S., & Guimarães, M. D. C. (2005). Factors associated with psychiatric treatment dropout in a mental health reference center, Belo Horizonte. Revista Brasileira de Psiquiatria, 27(2), 113-118. [ Links ]
Melo, D. G., & Figlie, N. B. (2004). Psicoterapia de grupo e outras abordagens grupais no tratamento da dependência química. In: N. B. Figlie, S. Bordin, & R. Laranjeiras. Aconselhamento em dependência química (pp.359-383). São Paulo: Roca. [ Links ]
Miller, W. R., & Rollnick, S. (2001). Princípios da entrevista motivacional. In: W. R. Miller & S. Rollnick. Entrevista motivacional: preparando as pessoas para a mudança de comportamentos adictivos (A. Caleffi & C. Dornelles, Trad.) (pp.61-70). Porto Alegre: Artmed. [ Links ]
Murray-Swank, A. B., & Dixon, L. (2004). Family psychoeducation as an evidence-based practice. CNS Spectrums, 9(12), 905-912. [ Links ]
Organização Mundial da Saúde (2001). Relatório sobre a saúde no mundo 2001 - Saúde mental: nova concepção, nova esperança. Recuperado em 08 de janeiro, 2008, http:// www.dgsaude.pt/upload/membro.id/ficheiros/i006020.pdf. [ Links ]
Paixão, N. R. A., & Castro, A. R. M. (2006). Grupo sala de espera: trabalho multiprofissional em unidade básica de saúde. Boletim saúde, 20(2), 71-78. [ Links ]
Pulcherio, G., Vernetti, C., Strey, M.N., & Faller, S. (2008). Transtorno de estresse pós-traumático em dependente do álcool. Revista de Psiquiatria Clínica, 35(4),154-8. [ Links ]
Rasera, E. F., & Japur, M. (2003). Grupo de apoio aberto para pessoas portadoras do HIV: a construção da homogeneidade. Estudos de Psicologia, 8(1), 55-62. [ Links ]
Rangé, B. P., & Marlatt, G. A. (2008). Terapia cognitivo-comportamental de transtornos de abuso de álcool e drogas. Revista Brasileira de Psiquiatria, 30(II, suplemento), S88-S95. [ Links ]
Rigotto, S. D., & Gomes, W. B. (2002). Contextos de Abstinência e de Recaída na Recuperação da Dependência Química. Psicologia: Teoria e Pesquisa, 18(1), 095-106. [ Links ]
Rodrigues, O. M. P. R., Troijo, M. A. F., & Tavano, L. DAquino. (2003). Qualidade interacional entre profissionais e pacientes visando à humanização em sala de espera: a veiculação das informações na rotina de caso novo. In: C. M .B. Neme & O. M. P. R. Rodrigues (Org.). Psicologia da saúde. São Carlos: Rima. [ Links ]
Rotgers, F., & Nguyen, T. A. (2008). Abuso de substâncias. In: P. Bieling, R. E. McCabe & M. M. Anthony. Terapia cognitivo-comportamental em grupos (pp. 275-296). Porto Alegre: Artmed. [ Links ]
Sánchez-Hervás, E., Gradolí, V. T., & Gallús, E. M. (2004). Un modelo de tratamiento psicoterapéutico en adicciones. Trastornos Adictivos, 6(3), 159-166. [ Links ]
Santos, A. R. R. (2004). Grupos de sala de espera em instituições de saúde. Revista Médica Virtual. Disponível em: http://www.medpress.med.br. Acesso em: 07. jul. 2008. [ Links ]
Santos Junior, R. (2006). Grupo de sala de espera para pacientes em tratamento de hepatite viral C. In XII Reunião da SPTM, 2006, Uberlândia - MG. Anais da XII Reunião da SPTM. [ Links ]
Stella, F., Anselmo, J. C., & Govone, J. S. (2005). Alterações do estado mental e da psicomotricidade em usuários. Motriz, 11(1), 25-35. [ Links ]
Straub, R. O. (2005). Abuso de substâncias. In: R. O. Straub. Psicologia da saúde (R.C.Costa, Trad, pp. 271-311). Porto Alegre: Artmed. [ Links ]
Surjan, J., Pillon, S., & Laranjeira, R. (2000). O que acontece com os pacientes dependentes de álcool e drogas que desaparecem das primeiras consultas? Jornal Brasileiro de Psiquiatia, 49(8), 271-275. [ Links ]
Vaillant, G. E. (1997). As adições ao longo da vida: Implicações Terapêuticas. In: G. Edwards & C. Dare (Org.). Psicoterapia e tratamento de adições (M. A. V. Veronese, Trad.) (pp. 05-18). Porto Alegre: Artes Médicas. [ Links ]
Valério, N. I., & Mazzi, É. A. (1997). Um procedimento de atuação psicológica em aconselhamento genético. Universitas: Ciências Humanas e da Saúde, 7, 39-43. [ Links ]
Veríssimo, D. S., & Valle, E. R. M. (2005). Grupos de sala de espera no apoio ao paciente somático. Revista SPAGESP, 6(2), 28-36. [ Links ]
Wiclkzer, T., Maynard, C., Atherly, A., Frederick, M., Koepsell, T., Krupsk, A., & Stark, K. (1994). Completion rates of clients discharged from drug and alcohol treatment programs in Washington State. American Journal of Public Health Association, 84(2), 215-221. [ Links ]
Wright, J. H., Basco, M. R., & Thase, M. E. (2008). Tratando transtornos crônicos, graves ou complexos. In: J. H. Wright; M. R. Basco & M. E. Thase. Aprendendo a terapia cognitivo-comportamental. Um guia ilustrado (pp. 173-190). Porto Alegre: Artmed. [ Links ]
Zaleski, M., Laranjeira, R. R., Marques, A. C. P. R., Ratto, L., Romano, M., Alves, H. N. P., Soares, M. B. M., Abelardino, V., Kessler, F., Brasiliano, S., Nicastri, S., Hochgraf, P. B., Gigliotti, A. P., & Lemos, T. (2006). Diretrizes da Associação Brasileira de Estudos do Álcool e outras Drogas (ABEAD) para o diagnóstico e tratamento de comorbidades psiquiátricas e dependência de álcool e outras substâncias. Revista Brasileira de Psiquiatria, 28(2),142-148. [ Links ]
 Endereço para correspondência
Endereço para correspondência
Laboratório de Psicologia e Saúde – FAMERP
Avenida Brigadeiro Faria Lima, 5416
15090-000 - São José do Rio Preto, SP
Fone: +55 17 3201-5842
Fax: +55 17 3201-5842
E-mail: elina_ciribelli@hotmail.com.
Enviado em Fevereiro de 2009
Revisado em Maio de 2009
Aceite final Maio de 2009
Publicado em Dezembro de 2009
I Nota dos autores:Elina Barros Ciribelli - Serviço de Psicologia do Hospital de Base e Laboratório de Psicologia e Saúde da Faculdade de Medicina de São José do Rio Preto FAMERP/FUNFARME. Andreia Mara Angelo Gonçalves Luiz – Serviço de Psicologia do Hospital de Base e Laboratório de Psicologia e Saúde da FAMERP/FUNFARME. Universidade de São Paulo de Ribeirão Preto (USP), Programa de Pós-Graduação em Psicologia. Ricardo Gorayeb - Serviço de Psicologia do Hospital das Clínicas da Faculdade de Medicina de Ribeirão Preto e Departamento de Neurociências e Ciências do Comportamento da Faculdade de Medicina de Ribeirão Preto – USP. Neide Aparecida Micelli Domingos - Serviço de Psicologia do Hospital de Base e Laboratório de Psicologia e Saúde da FAMERP. Departamento de Psiquiatria e Psicologia da FAMERP. Altino Bessa Marques Filho - Departamento de Psiquiatria e Psicologia da FAMERP.














