Services on Demand
article
Indicators
Share
Revista da SPAGESP
Print version ISSN 1677-2970
Rev. SPAGESP vol.12 no.1 Ribeirão Preto June 2011
ARTIGOS
Reforma Psiquiátrica Brasileira: o caminho da desinstitucionalização pelo olhar da historiografia
Brazilian Psychiatric Reform: the way of the deinstitutionalization by the historiography
La reforma psiquiátrica brasileña: el camino de la desinstitucionalización por la óptica de la historiografía
Sabrina Martins Barroso 1,I Mônia Aparecida Silva 2,II
I Universidade Federal do Triângulo Mineiro, Uberaba, MG
II Universidade Federal de São João Del-Rei, São João Del-Rei, MG
RESUMO
A lei da reforma psiquiátrica brasileira (Lei 10.216), também conhecida como Lei Paulo Delgado, foi promulgada em 2001. Entretanto, desde o final da década de 1970, mobilizações sociais e políticas impulsionaram o processo de desinstitucionalização psiquiátrica no Brasil, seguindo a influência de outros países, principalmente da Europa. Este artigo pretende retomar momentos importantes para a reforma psiquiátrica brasileira sob o enfoque da historiografia. São abordados fatos que influenciaram na mudança da legislação sobre saúde mental no Brasil e na participação de profissionais de saúde mental, familiares e pessoas com transtornos psiquiátricos no tratamento psiquiátrico. Conclui-se que o processo de reforma psiquiátrica brasileiro está ainda em andamento, enfrentando dificuldades e gerando questionamentos. Contudo, constitui um passo essencial para a garantia dos direitos humanos e a cidadania das pessoas com transtornos mentais.
Palavras-chave: Reforma psiquiátrica; Legislação em saúde mental; Desinstitucionalização.
ABSTRACT
The Brazilian Psychiatric Reform Law (Law 10.216), also known as Paulo Delgado Law, was promulgated in 2001. However, since the end of the 1970s, scientific advances as well as political and social movements have promoted the process for psychiatric deinstitutionalization in Brazil, under the influence of other countries, mainly those from Europe. This article summarizes the important historical moments for the Brazilian psychiatric reform from the standpoint of historiography. Facts that influenced the change in the mental health legislation in Brazil and the participation of mental health professionals, relatives and people with psychiatric disorders in psychiatric treatment are addressed. We conclude that the Brazilian psychiatric reform is still in progress, struggling and creating questions. However, it is an essential step towards ensuring human rights and citizenship of people with mental disorders.
Keywords: Psychiatric reform; Mental health laws; Deinstitutionalization.
RESUMEN
La ley de la reforma psiquiátrica brasileña (Ley 10.216), también conocida como Ley Paulo Delgado fue promulgada en 2001. Sin embargo, desde finales de 1970, las movilizaciones sociales y políticas han impulsado el proceso de desinstitucionalización psiquiátrica en Brasil, a raíz de la influencia de otros países, principalmente de la Europa. Este artículo tiene la intención de reanudar los momentos importantes de la reforma psiquiátrica brasileña desde el punto de vista de la historiografia. Se discuten los hechos que influyeron en el cambio en la legislación sobre salud mental en Brasil y la participación de profesionales de la salud mental, las familias y las personas con trastornos psiquiátricos en el tratamiento psiquiátrico. Llegamos a la conclusión de que el proceso de reforma psiquiátrica brasileña todavía está en marcha, pasando por dificultades y generando preguntas. Sin embargo, es un paso esencial para garantizar los derechos humanos y ciudadanía de las personas con trastornos mentales.
Palabras clave: Reforma psiquiatrica; Legislacion en salud mental; Desinstitucionalización.
Oficialmente, a reforma psiquiátrica brasileira completou uma década em 2011, pois a Lei 10.216, que alterou a política pública para a saúde mental, ocorreu em 6 de abril de 2001 (BRASIL, 2001). Por meio dessa lei, trocou-se o modelo hospitalocêntrico, até então hegemônico no Brasil, pelo modelo de atendimento psiquiátrico comunitário, baseado em serviços de saúde mental descentralizados, multiprofissionais e diversificados (ANDREOLI, 2007).
Embora marco inegável para a consolidação do atendimento psiquiátrico comunitário, a promulgação da Lei 10.216 não foi um ato isolado, sendo o resultado de um árduo processo científico-político-social, iniciado na década de 1950 nos países europeus e no final da década de 1970 em contexto brasileiro (AMARANTE, 1995).
O presente trabalho visa retomar pontos relevantes para a compreensão do processo brasileiro de reforma psiquiátrica, seguindo o referencial da historiografia histórico-crítica (MASSIMI; CAMPOS; BROŽEK, 2008).
CONTEXTUALIZAÇÃO DO ESTUDO
Segundo Goulart e Durães (2010), a garantia dos direitos das pessoas com transtornos mentais passa pelo constante estudo crítico do processo de reforma psiquiátrica, seus êxitos e fracassos, pois a reforma psiquiátrica ainda é um processo em construção. Visando contribuir para o contínuo repensar, retoma-se nesse trabalho fatos selecionados desde a década de 1970, considerando sua relevância histórica como agentes antecedentes para a alteração da política pública para o atendimento psiquiátrico no país.
Adotou-se o referencial de análise da historiografia histórico-crítica e a consulta à literatura secundária para a recuperação de informações (BROŽEK; GUERRA, 2008). A proposta de interpretação histórico-crítica consiste em uma forma de interpretação dos acontecimentos que pressupõe inicialmente contextualizar fatos históricos em ordem cronológica para, em seguida, discutir sobre o papel desses fatos como antecedentes, apresentar suas inter-relações, influências e consequências para o entendimento de um aspecto histórico selecionado. Para maiores informações sobre esse referencial, os trabalhos de Massini (2010) e Brožek e Massimi (1998, 2001, 2002) podem ser consultados.
Como o presente artigo pretende apresentar a evolução historiográfica da reforma psiquiátrica brasileira, dividiu-se a apresentação dos fatos em antecedentes à formalização da reforma psiquiátrica e consequências/relações da formalização para o tratamento em saúde mental no Brasil. Após tal contextualização, serão apresentadas as considerações finais, que consistem na perspectiva dos autores sobre pontos relevantes para o processo estudado.
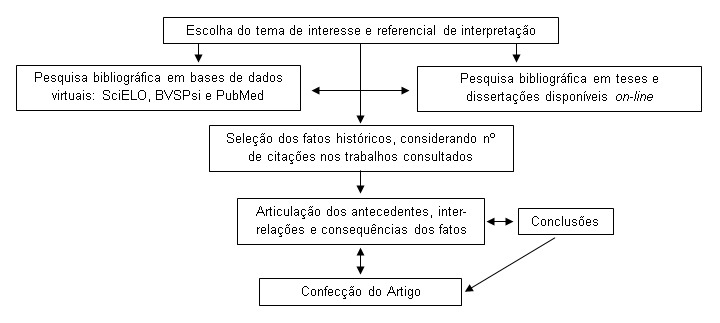
Nesse trabalho, optou-se também pela consulta à literatura secundária. Tal tipo de consulta consiste em realizar a análise de artigos, teses, monografias e livros editados sobre um tema, sem envolver o contato com as pessoas que vivenciaram diretamente a situação investigada ou os textos originais referentes ao tema estudado (BROŽEK; GUERRA, 2008). Para o presente trabalho, foram consultadas apenas bases de dados virtuais (SciELO, BVSPsi e PubMed), utilizando-se os unitermos: reforma psiquiátrica, desinstitucionalização e lei Paulo Delgado. A seleção de fatos apresentados foi feita com base na frequência de sua citação nos artigos de Psicologia e Psiquiatria consultados.
Assim, o presente trabalho apresentou o seguinte esquema metodológico (Figura 1):
1970 A 2001: ANTECEDENTES DA FORMALIZAÇÃO DA REFORMA PSIQUIÁTRICA BRASILEIRA
Durante muitos anos, a base do tratamento psiquiátrico nos países ocidentais foi baseada na internação por tempo indeterminado em manicômios (SARACENO, 2001). A adoção do modelo manicomial baseou-se filosoficamente no alienismo, defendido pela Revolução Francesa, para quem a internação nos manicômios ofereceria às pessoas sem condições civis um espaço em que não seriam excluídas por não seguir a forma normativa de pensamento. Como espaço de cura pela Razão e de não julgamento social, o manicômio permitiria ao alienado exercer sua liberdade, tornando-se novamente sujeito de direito (AMARANTE, 1995). Com a repercussão da Revolução Francesa, os princípios alienistas foram adotados amplamente no ocidente, fazendo imperativa a internação em manicômios para todos que fossem considerados loucos, despossuídos da razão ou delirantes. Contribuíram, ainda, para a rápida adoção do modelo de tratamento asilar, a necessidade de mão de obra para as indústrias, o que exigia liberar de suas funções os cuidadores das pessoas com transtornos mentais (PESSOTI, 2001).
Contudo, o modelo manicomial mostrou-se ineficiente, cronificante e desumano. As críticas a esse modelo tornaram-se fortes, especialmente na Europa, e culminaram, a partir da década de 1950, em um movimento político-social chamado de desinstitucionalização psiquiátrica (VIDAL; BANDEIRA; GONTIJO, 2008). Esse movimento visava à humanização do atendimento e buscava defender os direitos civis e humanos das pessoas com transtornos psiquiátricos (GONÇALVES; FAGUNDES; LOVISI; LIMA, 2001). Seus integrantes denunciaram que a internação prolongada não auxiliava na melhoria dos transtornos mentais e gerava a cronificação da doença (SARACENO, 2001). Além disso, mostraram que a segregação advinda do asilamento dificultava a reintegração familiar e comunitária (COGA; VIZZOTTO, 2003).
Embora baseado em modelos internacionais, marcadamente a Psiquiatria Democrática italiana, o processo brasileiro de reforma psiquiátrica possui uma trajetória própria, marcada por forte movimentação política e pelos desafios de um país em desenvolvimento (DELGADO et al., 2007). A desinstitucionalização psiquiátrica brasileira se iniciou cerca de duas décadas após os países europeus, tendo início no fim da década de 1970, e não se deveu apenas às manifestações sociais ou aos avanços científicos (ANDREOLI, 2007; LOUGON, 2006).
No contexto brasileiro, tal como em outros países, houve relatos frequentes de abusos contra os pacientes psiquiátricos internados, as condições precárias de trabalho nos manicômios, a ineficácia do tratamento, o elevado custo e a maciça privatização da assistência psiquiátrica (COGA; VIZZOTTO, 2003). Em 1941, foi criado o Serviço Nacional de Doenças Mentais para regular as práticas psiquiátricas brasileiras, preconizando a higiene mental e a eugenia. Em 1964, assim que os militares assumiram o controle político do país, o governo brasileiro celebrou um convênio com hospitais psiquiátricos privados, o Plano de Pronta Ação, repassando a esses hospitais recursos públicos destinados ao tratamento psiquiátrico no país. Esse acordo teve como consequência o repasse de mais de 90% das verbas destinadas à saúde mental brasileira para o setor privado (WAIDMAN, 2004; DALLA VECCHIA; MARTINS, 2009). Segundo Amarante (1995), esse foi o maior processo de privatização de saúde de que se têm notícias.
Os trabalhadores em saúde mental manifestaram-se fortemente contra a privatização da saúde mental. Além disso, denunciaram as práticas desumanas impostas aos pacientes nas instituições privadas (LOUGON, 2006). Essas denúncias, envolvendo internações compulsórias e maus-tratos, levaram a comparações das instituições manicomiais com campos de concentração nazistas (SILVA, 2002; COGA; VIZZOTTO, 2003), mas não conseguiram alterar a política pública de repasse de verbas.
No final da década de 1970 e início da década de 1980, começaram a surgir os primeiros sinais de redemocratização no Brasil. Contudo, o país enfrentava uma recessão econômica. Nessa conjuntura, o modelo previdenciário entrou em crise (SOARES, 1997). A necessidade de cortar despesas fez com que os altos custos com pagamento dos manicômios particulares contribuíssem para motivar a reforma psiquiátrica brasileira (ANDREOLI; ALMEIDA-FILHO; MARTIN; MATEUS; MARI, 2007).
No momento de crise do sistema público de saúde, as denúncias de maus-tratos aos pacientes institucionalizados somaram-se aos movimentos dos trabalhadores de saúde, tais como o Movimento dos Trabalhadores em Saúde Mental, iniciado em 1978. Esse movimento denunciou as precárias condições de trabalho dos profissionais de saúde mental, ampliando a luta pela adoção do modelo de atendimento psiquiátrico comunitário no Brasil (DELGADO et al., 2007).
Em abril de 1978, o tratamento dado aos internos e as precárias condições de trabalho no Centro Psiquiátrico Pedro II resultaram na greve dos profissionais e geraram uma imensa repercussão negativa na imprensa. Esse episódio criou a crise da Divisão Nacional de Saúde Mental, contribuindo para tornar pública a discussão sobre a reforma psiquiátrica (AMARANTE, 1995; DALLA VECCHIA; MARTINS, 2009).
Diante da continuidade da crise econômica e da contenção de gastos, bem como da contínua pressão social para melhorar a assistência à população, iniciaram-se tentativas de reformulação da política de saúde por parte do Governo (SOARES, 1997). Na década de 1980, o governo federal lançou uma proposta para a saúde mental que continha pontos importantes defendidos pelo movimento de reforma psiquiátrica. Propunha a substituição do modelo hospitalar por uma atenção mais abrangente, incluindo prevenção, promoção, recuperação e ressocialização das pessoas com transtornos psiquiátricos. Incluía diferentes formas de acompanhamento, descentralização dos serviços, tratamento extra-hospitalar e limitação do período de internação (MARIZ, 1983). Contudo, segundo Waidman (2004), apesar da proposta do Governo e da mobilização de universidades, profissionais e representantes de associações de pacientes e familiares, a privatização psiquiátrica persistiu e as precárias condições dentro das instituições psiquiátricas pouco mudaram.
Em 1985, o Brasil voltou a ter um regime de governo democrático, aumentando a valorização do direito à cidadania. Em 1986, realizou-se a 8ª Conferência Nacional de Saúde, na qual foi formada uma comissão para fazer novas propostas para a assistência psiquiátrica brasileira. Essa comissão propôs que o atendimento psiquiátrico passasse a ser integral, multiprofissional e realizado em postos de saúde, ambulatórios especializados e em serviços criados especialmente para esse atendimento, os Centros de Atenção Psicossocial – CAPS (BRASIL, 2005). De acordo com Santos (1992), propuseram, ainda, que os atendimentos de emergência psiquiátrica fossem realizados em hospitais gerais. Com essas medidas, a permanência das pessoas com transtornos psiquiátricos na comunidade seria facilitada, contribuindo para que mantivessem seus direitos de cidadãos.
Mas o movimento de desinstitucionalização psiquiátrica somente ganhou real destaque nas discussões públicas a partir da 1ª Conferência Nacional de Saúde Mental e 2º Congresso Nacional dos Trabalhadores de Saúde Mental, realizados em Bauru, no dia 18 de maio de 1987 (BRASIL, 1988). Novamente propôs-se substituir o modelo hospitalocêntrico pelo modelo comunitário, baseado em serviços substitutivos e na diminuição da hospitalização (WAIDMAN, 2004). A partir desses eventos, o movimento ganhou maior amplitude e a participação de familiares e de pessoas com transtornos mentais. Criaram o lema "Por uma Sociedade sem Manicômios" e iniciou-se uma maciça campanha cultural pela adoção da reforma psiquiátrica (AMARANTE, 1995). A partir desse ano, o dia 18 de maio passou a representar o Dia Nacional da Luta Antimanicomial (ROBORTELLA, 2000) e o impacto das propostas desses eventos contribuíram para a implantação do primeiro CAPS do Brasil, em São Paulo, em 1987 (SARACENO, 2001).
Em 1989, a caótica situação da assistência psiquiátrica brasileira atraiu novamente a atenção da mídia, com a intervenção sofrida na Casa de Saúde Anchieta (LOUGON, 2006). Esta instituição psiquiátrica privada foi fechada pela prefeitura de Santos devido às denúncias sobre maus-tratos aos internos. A partir dessa experiência, a prefeitura de Santos municipalizou o atendimento psiquiátrico da cidade, contribuindo para a consolidação dos CAPS e de outros serviços psiquiátricos substitutivos (COGA; VIZOTTO, 2003; WAIDMAN, 2004).
Nesse mesmo ano, 1989, deu entrada no Congresso Nacional o projeto de lei do deputado Paulo Delgado, propondo a extinção dos manicômios e a oficialização da assistência psiquiátrica comunitária no Brasil. Paralelamente, começou-se a implantação dos chamados serviços substitutivos de atendimento psiquiátrico, visando atender as pessoas com transtornos psiquiátricos sem recorrer à internação (DELGADO et al., 2007).
Contribuiu, ainda, para a reforma psiquiátrica a assinatura da Declaração de Caracas, em 1990, em que o Governo assumiu assegurar os direitos humanos às pessoas com transtornos psiquiátricos e organizar os serviços comunitários de saúde mental (VIDAL et al., 2008). Mas o caminho da reforma psiquiátrica não avançou sem percalços. Ao longo de toda a década de 1980 e 1990, os gestores da psiquiatria privada pressionaram politicamente pela manutenção do convênio com o Governo e o não fechamento dos manicômios (SOARES, 1997).
Apesar dessa pressão, a implantação dos serviços substitutivos intensificou-se a partir de 1992 (VIDAL et al., 2008). Entre 1991 e 1992, foram aprovadas as portarias 189/91 e 224/92 do Ministério da Saúde, que criaram uma possibilidade até então inexistente para o Sistema Único de Saúde: a de financiar programas de assistência extramuros para os portadores de transtorno mental e seus familiares, tais como programas de orientação, lares abrigados, Núcleos de Atenção Psicossociais (NAPS), entre outros (WAIDMAN, 2004; AMARANTE, 1995). A portaria 224/92 oficializou, ainda, as normas de funcionamento dos CAPS, especificando suas atribuições e diferenciando os tipos de CAPS por ordem crescente de porte, complexidade e abrangência populacional (BRASIL, 1992).
Em janeiro de 1992, foi implantado, ainda, o Programa de Apoio à Desospitalização (PAD), como estratégia governamental para a desativação maciça de leitos psiquiátricos (DELGADO et al., 2007). O PAD previa que pacientes internados por longos períodos poderiam voltar para suas famílias de origem ou outras que os acolhessem. Previa, também, o repasse de um salário mínimo e meio às famílias que recebessem os pacientes desospitalizados (ANDREOLI, 2007). Este dinheiro, que seria retirado do montante poupado com a desativação dos leitos psiquiátricos, poderia ter colaborado grandemente para a reinserção social dos pacientes. Infelizmente o PAD nunca foi concretizado, explicitando uma contradição entre o previsto na política de saúde mental do Governo e sua real execução (LOUGON, 2006).
Em 2000, por meio da portaria 106/2000, criou-se outro importante serviço substitutivo, as residências terapêuticas, para abrigar pacientes psiquiátricos desospitalizados que, por algum motivo, não pudessem voltar para suas famílias (BRASIL, 2000). Com o desenvolvimento dos serviços substitutivos e a demora da tramitação do projeto de lei de reforma psiquiátrica, o movimento dos profissionais de saúde e as manifestações sociais se intensificaram.
Waidman (2004) destaca que a pressão política do setor privado contribuiu para a demora da aprovação da lei da reforma psiquiátrica e gerou alterações em seu texto. Pinto e Ferreira (2010) destacam que a versão aprovada em 2001 baseou-se no substitutivo apresentado pelo Senador Sebastião Rocha, no qual foram suprimidos os artigos sobre a extinção progressiva dos hospitais psiquiátricos privados.
Como a oficialização da reforma era continuamente postergada, o próprio Ministério da Saúde passou a criar portarias exigindo a existência de equipes multiprofissionais, acomodações adequadas, espaços para recreação e terapias complementares para o tratamento dos pacientes institucionalizados. Passou também a controlar as internações, fixando seu tempo máximo em 60 dias (RIBEIRO; MARTINS; OLIVEIRA, 2009). Definiu, ainda, que os NAPS e os ambulatórios de saúde mental oferecessem atendimento familiar e comunitário, visando à (re)inserção social das pessoas com transtornos mentais (BRASIL, 1991).
Por fim, após 12 anos de tramitação e acompanhada por um caminho de mobilização científica, política e social, por um lado, e de resistências por outro, em 6 de abril de 2001 foi promulgada a Lei Federal 10.216, também conhecida como Lei Paulo Delgado. Essa Lei, que oficializou o atendimento psiquiátrico comunitário no Brasil, dispôs sobre o tratamento mais humanizado, a proteção às pessoas com transtornos psiquiátricos, a preferência pelos serviços comunitários sobre a internação, a implantação em todo o território nacional de serviços substitutivos, as bases de funcionamento desses serviços e a regulamentação das internações compulsórias. Além dos CAPS, previu-se a implantação de ambulatórios de saúde mental, NAPS, residências terapêuticas, hospitais-dia, unidades de psiquiatria em hospitais gerais, lares protegidos e centros de convivência e cultura (BRASIL, 2001). Previram-se também a criação de oficinas de trabalho protegido, unidades de preparação para a reinserção social dos pacientes e serviços para o atendimento às famílias (TENÓRIO, 2002).
2001-2011: REPERCUSSÕES SUBSEQUENTES À OFICIALIZAÇÃO DA REFORMA PSIQUIÁTRICA
A mudança da política pública para o atendimento psiquiátrico não representou a concretização do processo de reforma psiquiátrica no Brasil nem em termos legislativos e ainda menos para a adaptação dos envolvidos no cotidiano do tratamento psiquiátrico. Pinto e Ferreira (2010) destacam que, após a promulgação da Lei 10.216, outras oito leis estaduais e diversas portarias e programas foram criados para regulamentação do atendimento psiquiátrico comunitário. Merecem destaque o programa "De volta para casa" (BRASIL, 2003) e a portaria 336/GM, que atribui aos CAPS o papel central na psiquiatria comunitária brasileira (DELGADO et al., 2007).
O processo de reforma psiquiátrica prossegue. Visualizando em números, a quantidade de leitos psiquiátricos passou de 86 mil em 1991 para 35.426 em 2009 (SILVA; FERREIRA, 2010). Em 2010, vinte e três anos após a implantação do primeiro CAPS, o país registrou 1.541 CAPS espalhados pelo território nacional (BRASIL, 2010). Além disso, em 2004 foi implantado o Programa Nacional de Avaliação dos Serviços de Saúde, visando contribuir para o controle de qualidade dos serviços e identificar os pontos que necessitam de intervenções.
Contudo, a promulgação de leis e portarias não garante a efetivação de seu conteúdo. Vidal et al. (2008) lembram que nem todos os serviços substitutivos previstos foram implantados na prática. A cobertura dos serviços psiquiátricos comunitários e os recursos financeiros investidos nos serviços existentes permanecem insuficientes, faltam profissionais qualificados para o trabalho e não houve preparo adequado das famílias e comunidades para o convívio com as pessoas com transtornos psiquiátricos (BARROSO; BANDEIRA, no prelo).
Fora todos os aspectos já abordados, alguns autores chamam a atenção para que a mudança na estrutura do atendimento ou mesmo em seu foco, não garante a cidadania às pessoas com transtornos psiquiátricos, convidando a pensar sobre o tema. Pinto e Ferreira (2010) atentam que o deslocamento do foco do tratamento para a reabilitação psicossocial, considerando-a como algo que pode ser ensinado às pessoas com transtornos psiquiátricos, apresenta o risco de manter essas pessoas na condição de eternos psiquiatrizados. Esses autores retomam o entendimento de Deleuze (1992), apresentado no texto "Post-scriptum sobre as sociedades de controle", para argumentar que, sem a devida reflexão, o novo modelo psiquiátrico brasileiro pode apenas cambiar velhas formas de controle social por novas.
Nesse mesmo sentido, Venturini (2003) questiona a relação entre as pessoas com transtornos psiquiátricos e os profissionais de saúde, pois a psiquiatria comunitária prevê que as pessoas com transtornos psiquiátricos e suas famílias participem das decisões sobre o tratamento. Mas essa participação, que garantiria uma igualdade de poder entre os personagens envolvidos com a saúde mental, não é compatível com a ideia de que é possível reabilitar a outra pessoa – e que não apenas o próprio sujeito poderia reabilitar-se, nem como aceitar o papel de tutela exercido por muitos técnicos em saúde mental, mesmo na psiquiatria comunitária.
CONSIDERAÇÕES FINAIS
Esse texto retoma alguns momentos relacionados à reforma psiquiátrica brasileira, buscando sensibilizar para o trabalhoso e complexo processo envolvido em mudar o paradigma do atendimento em saúde mental, especialmente quando essa mudança vem atrelada aos desafios de um país em desenvolvimento e passando por uma mudança de regime político. Contudo, sabe-se que é uma tarefa impossível retomar todas as contribuições para um processo tão complexo quanto o da reforma psiquiátrica, ficando a cargo de futuros trabalhos recuperarem pontos não abordados.
Da mesma forma, sabe-se que nenhum aspecto aqui recuperado foi esgotado, comportando futuras interpretações sob outras óticas. Percebeu-se a repetição de propostas teóricas de inclusão de formas de tratamento comunitário que levaram décadas para conseguir sua implementação e boas ideias, defendidas por profissionais e pesquisadores, que nunca deixaram o papel. Igualmente, percebeu-se a necessidade de olhar com maior criticidade os riscos embutidos na ideologia subjacente à troca do paradigma psiquiátrico, mantendo a manutenção da discrepância de poder entre os atores sociais vinculados ao tratamento em saúde mental. O estudo historiográfico indicou o envolvimento de diferentes instâncias sociais em busca da adoção do modelo comunitário de tratamento psiquiátrico e a diversidade de interpretações teóricas e de interesses que permearam as alterações nas políticas públicas de saúde mental no Brasil. Acima de tudo, indicou-se que a reforma psiquiátrica foi um passo fundamental para a busca da cidadania das pessoas com transtornos psiquiátricos, ainda que complexa, permeada por desafios e estando ainda em desenvolvimento.
REFERÊNCIAS BIBLIOGRÁFICAS
AMARANTE, P. Novos sujeitos, novos direitos: o debate em torno da reforma psiquiátrica. Cadernos de Saúde Pública, Rio de Janeiro, v. 11, n.3, p. 491-94, 1995. [ Links ]
ANDREOLI, S. B. Serviços de saúde mental no Brasil. Reforma psiquiátrica e política de saúde mental no Brasil. In: MELLO, M. F.; MELLO, A. A. F.; KOHN, R. (Orgs). Epidemiologia da Saúde Mental no Brasil. Porto Alegre: Artmed, 2007, p. 85-100. [ Links ]
ANDREOLI, S. B.; ALMEIDA-FILHO, N.; MARTIN, D.; MATEUS, M. D.; MARI, J. J. É a reforma psiquiátrica uma estratégia para reduzir o orçamento da saúde mental? O caso do Brasil. Revista Brasileira de Psiquiatria, São Paulo, v. 29, n. 1, p. 43-46, 2007. [ Links ]
BANDEIRA, M. Desinstitucionalização ou transinstitucionalização: lições de alguns países. Jornal Brasileiro de Psiquiatria, Rio de Janeiro, v. 40, n. 7, p. 350-360, 1991. [ Links ]
BARROSO, S. M.; BANDEIRA, M. Os serviços psiquiátricos estão atendendo as necessidades dos familiares cuidadores? In: BARROSO, S. M.; SCORSOLINI-COMIN, F. Diálogos em Psicologia: práticas profissionais e produção do conhecimento. Uberaba: Editora da UFTM (no prelo). [ Links ]
BRASIL. Ministério da Saúde. Centro de Documentação. Primeira Conferência Nacional de Saúde Mental. Brasília, DF, 1988. Relatório final. [ Links ]
BRASIL. Ministério da Saúde. Portaria nº 189, de 11 de dezembro de 1991. Dispõe sobre o atendimento à Saúde Mental no Brasil. Diário Oficial Da República Federativa do Brasil. Brasília, DF, 11 dez. 1991. Seção 1, p. 28495. [ Links ]
BRASIL. Ministerio da Saúde. Portaria n. 224 de 29 de janeiro de 1992. Estabelece diretrizes e normas para o atendimento em saúde mental. Diário Oficial da República Federativa do Brasil. Brasília, DF, 29 jan. 1992. Seção 1. [ Links ]
BRASIL. Ministério da Saúde. Portaria nº 106. 17 de junho de 2000. Dispõe sobre a criação e regulamentação das residências terapêuticas para portadores de transtornos mentais. Disponível em: < http//www.conselho.saude.gov.br.comissao/documentos.Decreto-lei106/2000 >. Acesso em: 18 jun. 2011.
BRASIL. Ministério da Saúde. Lei n. 10.216, de 6 de abril de 2001. Dispõe sobre a proteção e os direitos das pessoas portadoras de transtornos mentais e redireciona o modelo assistencial em saúde mental. Diário Oficial da União, seção 1. [ Links ]
BRASIL. Ministério da Saúde. Manual do Programa "De Volta para Casa". Brasília, DF, 2003. Disponível em: < http://bvsms.saude.gov.br/bvs/publicacoes/Manual_PVC.pdf>. Acesso em: 20 ago. 2011. [ Links ]
BRASIL. Ministério da Saúde. Reforma Psiquiátrica e política de Saúde Mental no Brasil. Secretaria de Atenção à Saúde. DAPE. Coordenação Geral de Saúde Mental. Reforma psiquiátrica e política de saúde mental no Brasil. Documento apresentado à Conferência Regional de Reforma dos Serviços de Saúde Mental: 15 anos depois de Caracas. OPAS. Brasília, novembro de 2005. [ Links ]
BRASIL. Ministério da Saúde. Coordenação Geral de Saúde Mental, Álcool e Outras Drogas: Saúde Mental em Dados. 7. Brasília, DF: Ministério da Saúde, 2010. Disponível em: < http://www.saude.gov.br/bvs/saudemental>. Acesso em: 22 jul. 2011. [ Links ]
BROŽEK, J.; MASSIMI, M. Historiografia da Psicologia Moderna: versão brasileira. São Paulo: Loyola, 1998. [ Links ]
BROŽEK, J.; MASSIMI, M. (Eds.). Curso de Introdução à Historiografia da Psicologia: apontamentos para um curso breve. Memorandum, Belo Horizonte, v. 1, p. 72-78, 2001. Disponível em: < http://www.fafich.ufmg.br/~memorandum/artigos01/brozek01.htm>. Acesso em: 09 set. 2011. [ Links ]
BROŽEK, J.; MASSIMI, M. (ed.). Curso de introdução à Historiografia da Psicologia: Apontamentos para um curso breve - parte segunda: da descrição à interpretação. Memorandum, Belo Horizonte, v. 2, p. 103-109, 2002. Disponível em: < http://www.fafich.ufmg.br/~memorandum/artigos02/brozek02.htm>. Acesso em: 08 set. 2011.
BROŽEK, J.; GUERRA, E. Josef Brožek: relato de um historiador da psicologia. In: CAMPOS, R. H. F. História da Psicologia: Pesquisa, formação, ensino. Rio de Janeiro: Centro Edelstein de Pesquisas Sociais, 2008. [ Links ]
COGA, S.; VIZZOTTO, M. Saúde Mental em Saúde Pública: um percurso histórico, conceitual e as contribuições da psicologia nesse contexto. Psicólogo InFormação, São Paulo, n. 6/7, 2003. [ Links ]
DALLA VECCHIA, M. D.; MARTINS, S. T. F. Desinstitucionalização dos cuidados as pessoas com transtornos mentais na atenção básica: aportes para a implementação de ações. Interface: Comunicação, Saúde e Educação, v. 13, n. 28, p. 151-164, 2009. [ Links ]
DELEUZE, G. Post-scriptum sobre as sociedades de controle. In: DELEUZE, G. Conversações: 1972-1990. Rio de Janeiro: Editora 34, 1992, p. 219-226. [ Links ]
DELGADO, P. G.; SCHECHTMAN, A.; WEBER, R.; AMSTALDEN, A. F.; BONAVIGO, E.; CORDEIRO, F.; et al. Reforma psiquiátrica e política de saúde mental no Brasil. In: MELLO, M. F.; MELLO, A. A. F.; KOHN, R. (Orgs). Epidemiologia da Saúde Mental no Brasil. Porto Alegre: Artmed, 2007, p. 39-83. [ Links ]
GONÇALVES, S.; FAGUNDES, P.; LOVISI, G.; LIMA, L. B. Avaliação das limitações no comportamento social em pacientes psiquiátricos de longa permanência. Ciência & Saúde Coletiva, Rio de Janeiro, v. 6, n. 1, p. 105-113, 2001. [ Links ]
GOULART, M. S. B.; DURÃES, F. A reforma e os hospitais psiquiátricos: histórias da desinstitucionalização. Psicologia & Sociedade, v. 22, n. 1, p. 112-120, 2010. [ Links ]
LOUGON, M. Psiquiatria institucional: do hospício à reforma psiquiátrica. Rio de Janeiro: Editora Fiocruz, 2006. 227 p. [ Links ]
MARIZ, P. J. C. Diretrizes para a área de Saúde Mental. Saúde no Brasil, Brasília, v. 1, n. 3, p.174-175, 1983. [ Links ]
MASSIMI, M.; CAMPOS, R. H. F.; BROŽEK, J. Historiografia da Psicologia: métodos. In: CAMPOS, R. H. F. História da Psicologia: Pesquisa, formação, ensino. Rio de Janeiro: Centro Edelstein de Pesquisas Sociais, 2008. [ Links ]
MASSINI, M. Métodos de Investigação em História da Psicologia. Psicologia em Pesquisa, Juiz de Fora, v. 4, n. 2, p. 100-108, 2010. [ Links ]
PESSOTTI, I. A loucura e as épocas. Rio de Janeiro: Ed 34, 2001. [ Links ]
PINTO, A. T. M.; FERREIRA, A. A. L. Problematizando a reforma psiquiátrica brasileira: a genealogia da reabilitação psicossocial. Psicologia em Estudo, Maringá, v. 15, n. 1, p. 27-34, 2010. [ Links ]
RIBEIRO, M. B. S.; MARTINS, S. T. F.; OLIVEIRA, L. R. Familiares de usuários vivenciando a transformação do modelo assistencial psiquiátrico. Estudos de Psicologia, v. 14, n. 2, p. 133-140, 2009. [ Links ]
ROBORTELLA, S. C. Relatos de usuários de saúde mental em liberdade: o direito de existir. 2000. 122 p. Dissertação apresentada à Pós-Graduação da Faculdade de Ciências Médicas para obtenção do título de Mestre em Saúde Coletiva. Universidade Estadual de Campinas, Campinas, 2000. [ Links ]
SANTOS, N. A. G. Do hospício a comunidade: políticas públicas de saúde mental. 1992. 144 p. Dissertação (Mestrado em Sociologia Política) - Universidade Federal da Santa Catarina, Florianópolis, 1992. [ Links ]
SARACENO, B. Libertando identidades: da reabilitação psicossocial à cidadania possível. Rio de Janeiro: Te Corá/Instituto Franco Basaglia, 2001. [ Links ]
SILVA, L. B. C. Reflexões sobre a criação e o fechamento de um hospital-dia no contexto da reforma psiquiátrica em São Paulo. Interações, v. 8, n. 14, p. 131-134, 2002. [ Links ]
SILVA, J.; FERREIRA, E. C. A transição de modelos em saúde mental em números, a reforma psiquiátrica e as demandas de dispositivos substitutivos: um desafio para a enfermagem. Revista Pesquisa: Cuidado Fundamental, v. 2, Supl. 1, p. 449-451, 2010. [ Links ]
SOARES, J. M. A. S. Engenho dentro de casa: sobre a construção de um serviço de atenção diária em saúde mental. 1997. 111 p. Dissertação apresentada à Escola Nacional de Saúde Pública para obtenção do grau de Mestre. Fundação Oswaldo Cruz, Rio de Janeiro, 1997. [ Links ]
TENÓRIO, F. A reforma psiquiátrica brasileira, da década de 1980 aos dias atuais: história e conceito. História, Ciências, Saúde Manguinhos, Rio de Janeiro, v. 9, n. 1, p. 25-59, 2002. [ Links ]
VENTURINI, E. A qualidade do gesto louco na era da apropriação e da globalização. In: AMARANTE, P. (Org.). Arquivos de saúde mental e atenção psicossocial. Rio de Janeiro: Nau, 2003, p. 157-184. [ Links ]
VIDAL, C. E. L.; BANDEIRA, M.; GONTIJO, E. D. Reforma psiquiátrica e serviços residenciais terapêuticos. Jornal Brasileiro de Psiquiatria, Rio de Janeiro, v. 57, n. 1, p.70-79, 2008. [ Links ]
WAIDMAN, M. A. P. O trabalho de cuidados às famílias de portadores de transtornos mentais no paradigma da desinstitucionalização. 2004. 277 p. Tese (Doutorado em Enfermagem) - Universidade Federal de Santa Catarina, Santa Catarina, 2004. [ Links ]
 Endereço para correspondência
Endereço para correspondência
Sabrina Martins Barroso
E-mail: sabrina@psicologia.uftm.edu.br
Recebido em 01/08/2011.
1ª Revisão em 26/08/2011.
2ª Revisão em 09/09/2011.
Aceite Final em 12/09/2011.
1 Docente do Departamento de Psicologia da Saúde e Processos Básicos da Universidade Federal do Triângulo Mineiro (UFTM). Psicóloga pela Universidade Federal de São João Del-Rei (UFSJ), Mestre em Psicologia pela Universidade Federal de Minas Gerais e Doutoranda em Saúde Pública pela Universidade Federal de Minas Gerais (UFMG). E-mail: sabrina@psicologia.uftm.edu.br.
2 Psicóloga e Mestre em Saúde Mental pela Universidade Federal de São João Del-Rei (UFSJ).