Servicios Personalizados
Revista
Articulo
Indicadores
Compartir
Psicologia Hospitalar
versión On-line ISSN 2175-3547
Psicol. hosp. (São Paulo) vol.11 no.2 São Paulo jul. 2013
ARTIGOS ORIGINAIS
Transtorno alimentar e picacismo na gestação: revisão de literatura
Eating disorders and pica in pregnant women: literature review
Amanda Maihara dos SantosI,1; Gabriela Bernáth PiccolottoII,2; Gláucia Rosana Guerra BenuteII,3; Niraldo de Oliveira SantosII,III,4; Mara Cristina Souza de LuciaII,5; Rossana Pulcineli Vieira de FranciscoI,6
IDepartamento de Obstetrícia e Ginecologia, Faculdade de Medicina da Universidade de São Paulo
IIDivisão de Psicologia do Instituto Central do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo
IIICentro de Estudos em Psicologia da Saúde
RESUMO
Objetivo: Apresentar uma revisão de literatura sobre a presença de transtornos alimentares e picacismo em gestantes. Métodos: Realizou-se pesquisa bibliográfica nas bases de dados Medline, Lilacs e Scielo com as palavras- chave transtornos alimentares e gestação e seus equivalentes em inglês, entre os períodos de setembro de 2007 a setembro de 2013. Foram encontrados 196 manuscritos e selecionados para análise 44 artigos. Resultados: Os artigos analisados foram divididos entre os transtornos alimentares: anorexia nervosa, bulimia nervosa e transtorno da compulsão alimentar periódica e picacismo e separados de acordo com o conteúdo descrito em cada manuscrito. Conclusão: Com base na literatura científica pesquisada, verificou-se uma diversidade de artigos internacionais que estudam o tema transtornos alimentares e gestação, porém dicotômicos em seus resultados. Essa variedade de dados acerca do tema denota a necessidade de se realizar novos estudos que possam assegurar os resultados encontrados e permitir adequação da assistência prestada a estas mulheres.
Palavras-chave: Anorexia nervosa, Bulimia nervosa, Pica, Gestação.
ABSTRACT
Objective: To present a review of the literature on the presence of eating disorders and pica in pregnant women. Methods: A bibliographical search was carried out using the Medline, Lilacs and Scielo databases with the keywords "eating disorders" and "pregnancy" during the period from September 2007 to September 2013. A total of 196 manuscripts were found and 44 articles have been selected for analysis. Results: The articles analyzed were divided between eating disorders, i.e., anorexia nervosa, bulimia nervosa, binge eating disorders and pica, and were separated according to the content described. Conclusions: Based on the literature surveyed, there was diversity of international papers studying the topic "eating disorders" and "pregnancy," but with dichotomous conclusions. This variety of data on the subject indicates the need for further studies that can help to ensure results and allow for appropriate care for to these women.
Keywords: Anorexia nervosa, Bulimia nervosa, Pica, Pregnancy.
INTRODUÇÃO
Os Transtornos Alimentares (TA) são considerados doenças psiquiátricas caracterizadas por perturbações graves e persistentes da conduta alimentar, envolvendo a preocupação excessiva com o peso e a forma corporal, em que são realizadas dietas extremamente restritivas ou uso de métodos inapropriados para alcançar o corpo idealizado (Claudino & Borges, 2002).
A prevalência de transtornos alimentares é estimada entre 3,5 e 7% na população geral e 1% entre gestantes (Broussard, 2012; Soares et al., 2009; Micali, Treasure & Simonoff, 2007). São considerados fatores de risco períodos de profunda mudança corporal, tal como a puberdade e a gravidez, momentos de mudanças significativas na vida e críticas relacionadas ao peso corporal (Andersen & Ryan, 2009).
Dentre os TAs estudados no período gestacional encontram-se a Anorexia Nervosa (AN), Bulimia Nervosa (BN), Transtorno da Compulsão Alimentar (TCA) e Picacismo. De acordo com os critérios do Diagnostic and Statistical Manual of Mental Disorders (DSM -5, 2013), a AN caracteriza-se pela perda de peso e recusa em manter o peso dentro da faixa normal, com uma busca insaciável pela magreza e um medo mórbido de engordar, mesmo estando abaixo do peso. A BN é caracterizada por episódios recorrentes de compulsão alimentar (excesso alimentar mais perda de controle), seguido de métodos compensatórios inadequados para evitar ganho de peso, tal como indução de vômitos, uso abusivo de laxantes, diuréticos, entre outros. O TCA denominado pela literatura internacional como Binge eating disorder (BED) é caracterizado pela ingestão de grande quantidade de alimentos em um período de tempo delimitado (até duas horas), acompanhado da sensação de perda de controle sobre o quê ou o quanto se come. O picacismo, definido como uma compulsão e ingestão de substâncias não nutritivas ao longo do período de um mês, é visto com maior frequência em crianças pequenas, e ocasionalmente, em mulheres grávidas e destaca-se por uma deficiência nutricional não aparente em gestantes (Goulart, Magalhães & Cremanesi, 2002).
Durante a gravidez as necessidades nutricionais aumentam e a dieta alimentar deve ser reforçada, consequentemente ocorre um aumento da ingestão energética, para que a gestante e o feto tenham um desenvolvimento saudável (Baião & Deslandes, 2008). As mulheres apresentam comumente modificações no padrão alimentar habitual como desejo e aversão a determinados alimentos (Nery, Teixeira-Jr, Miranda & Daker, 2002), mas em algumas grávidas essas alterações podem resultar em transtornos alimentares.
A presença de transtornos alimentares na gestação traz risco materno e fetal, incluindo alta prevalência de abortos, baixo peso ao nascimento, complicações obstétricas, hiperemese gravídica, diabetes gestacional, pré-eclâmpsia/hipertensão, aumento de cesarianas, depressão pós-parto e baixos escores Apgar (Bulik et al., 2007; Micali et al.,2007).
Ao reconhecer os riscos estabelecidos a partir do desvio do comportamento alimentar, considera-se necessário estruturar e divulgar o conhecimento obtido a partir dos estudos realizados nesta área. Assim, este estudo tem como finalidade apresentar uma revisão de literatura sobre a presença de transtornos alimentares e picacismo em gestantes, permitindo incorporar um espectro maior dos resultados relevantes sobre o assunto, evidenciando a importância desse tema e do diagnóstico na gravidez.
MÉTODO
Para revisão de literatura foram utilizadas as bases de dados MedLine, Scielo, "American Psychiatry Association" e Lilacs com as palavras-chave "eating disorders", "pregnancy". Foram encontrados 196 artigos; dentre esses artigos foram excluídos estudos que não priorizavam a associação entre transtornos alimentares e gestação (cartas aos editores; comunicados breves; artigos sobre hormônios intrauterinos; pós-parto; protocolos de estudo; "clinical rounds"; TA sem gravidez) e aqueles anteriores a setembro de 2007; foram selecionados para análise 44, conforme figura 1.
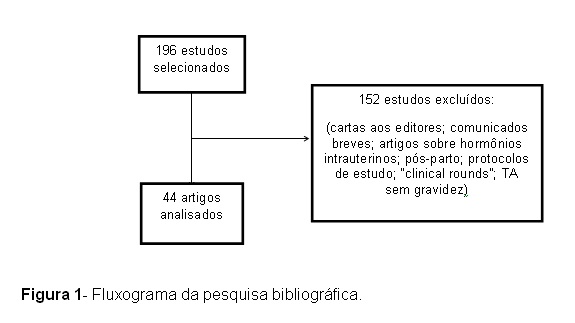
RESULTADOS
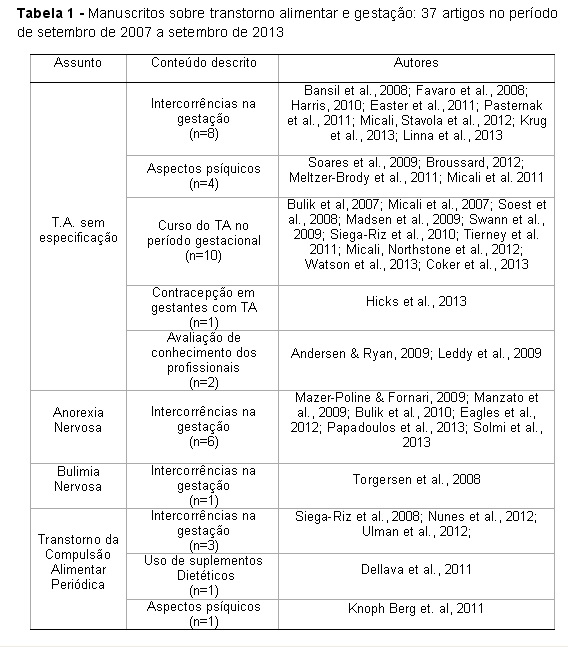
Dentre os 44 manuscritos selecionados foi realizada uma subdivisão por categorias para facilitar a visualização dos mesmos. Tem-se então 37 artigos de transtornos alimentares (Tabla 1) e 7 artigos de picacismo (Tabela 2).
A Tabela 1 apresenta os estudos sobre transtornos alimentares durante a gestação e subdivididos em categorias: 1. TA sem especificação: intercorrências na gestação; aspectos psíquicos; curso do TA no período gestacional; contracepção em gestantes com TA; avaliação de conhecimento entre ginecologistas e obstetras; 2. Anorexia Nervosa: intercorrências na gestação; 3. Bulimia Nervosa: intercorrências na gestação; 4. Transtorno da Compulsão Alimentar Periódica: intercorrências na gestação; uso de suplementos dietéticos; aspectos psíquicos.
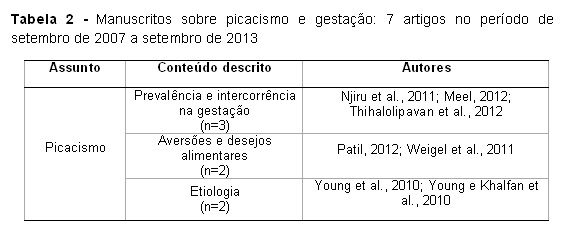
A Tabela 2 apresenta a prevalência de picacismo, intercorrência na gestação, aversões e desejos alimentares e etiologia de picacismo durante a gestação.
DISCUSSÃO
A imposição da sociedade e principalmente da mídia ao padrão cultural de magreza contribuem para que algumas grávidas se sintam mais vulneráveis ao ganho excessivo de peso e a dietas rigorosas (Soares et al., 2009).
Curso do TA no período gestacional
Não há consenso na literatura atual quanto a melhora ou piora dos sintomas de TA durante a gravidez. Algumas mulheres são capazes de abandonar os sintomas de TA logo após serem notificadas sobre a gravidez, enquanto que outras experimentam uma diminuição ou cessação dos sintomas ao longo do período gestacional.
Soest e Wichstrøm (2008) verificaram que a maternidade tem efeito positivo na redução de comportamentos impulsivos e no uso de álcool e, consequentemente, nos transtornos alimentares. Alguns autores observaram remissão de sintomas durante a gravidez, mas constataram retorno ao comportamento de purgação e compulsão no pós-parto imediato (Crow, Agras, Crosby, Halmi, & Mitchell, 2008). Em estudo de relato de caso, de 5 mulheres avaliadas, todas foram capazes de diminuir gradualmente o TA durante a gravidez, evitando compulsão e purgação, e apenas uma mulher teve recaída dentro de poucos meses após o parto e o restante conseguiu ficar em remissão por seis meses após o parto, parecendo recuperadas dos sintomas (Madsen, Hørder & Støving, 2009). Já Soares et al. (2009) revelaram que, apesar dos sintomas persistirem no período gestacional, a intensidade dos sintomas diminuiu.
Em estudo de coorte realizado na Noruega com 72.435 participantes, Ulman et al. (2012) verificaram que 2,1% das mulheres relataram sintomas de TCAP antes e durante a gravidez; 1,3% relataram sintomas antes da gravidez com remissão durante a gravidez e 1,7% relataram novos sintomas durante a gravidez.
Esses achados indicam que a melhora dos sintomas de TA durante o período gestacional pode estar relacionada à preocupação com a saúde e bem-estar do feto, e que o aumento de peso nesse momento pode desencadear questões latentes referentes à imagem corporal, levando à recaída após o parto (Micali et al., 2007).
Aspectos psíquicos de TA durante o período gestacional
O período gestacional normalmente é acompanhado por muitas emoções, principalmente em mulheres que se preocupam exageradamente com o ganho de peso e alterações corporais durante e após esse momento. Aspectos psíquicos, tais como depressão, ansiedade, trauma físico, sexual e psíquico, estresse e suporte social também se associam aos TAs (Micali et al., 2011; Meltzer-Brody et al., 2011; Soares et al., 2009; Broussard, 2012). Apresentar histórico de depressão ou TA leva a maior predisposição para desenvolver ansiedade e depressão ao longo do período perinatal (Micali et al., 2011) e dobra o risco para o desenvolvimento de TCAP durante a gravidez (Knoph Berg et al., 2011).
Meltzer-Brody et al. (2011) destacam maior incidência de histórico de abuso físico e sexual na infância e depressão perinatal em mulheres com TA.
Nunes et al. (2010) apontam que a ocorrência de ansiedade e depressão pode influenciar hábitos alimentares inadequados, uso de álcool e consumo de tabaco, dificultando a adaptação à maternidade e prejudicando o vínculo materno-fetal.
O estudo de Knoph Berg et al. (2011) apresentou prevalência de TCAP em 4,1% de gestantes, sendo que 49,3% desenvolveram esse quadro durante a gravidez. Os fatores associados a incidência de TCAP na primeira metade da gravidez foram sintomas de ansiedade e depressão, baixa autoestima, baixa satisfação com a vida, baixa satisfação com o parceiro, baixo suporte social e, principalmente, preocupação com o ganho de peso.
Intercorrências na gestação e transtornos alimentares
A literatura científica disponível sobre TA e complicações obstétricas aponta achados conflitantes entre alguns estudos, sendo que alguns demonstram associação entre complicações obstétricas e diagnóstico e/ou sintomatologia de TA (Bansil et al., 2008; Pasternak et al., 2012; Krug, Taborelli, Sallis, Treasure & Micali, 2013; Eagles, Lee, Raja, Millar & Bhattacharya, 2012; Solmi, Sallis, Stahl, Treasure & Micali, 2013; Micali et al., 2012; Siega-Riz et al., 2008; Favaro, Tenconi & Santonastaso, 2008; Linna et al., 2013) e outros refutam essa associação (Micali et al., 2012; Papadopoulos, Karamanis, Brandt, Ekbom & Ekselius, 2013).
A constatação de que a gravidez tem efeito protetor para pacientes com TA foi descrita por Papadopoulos et al. (2013) em estudo realizado com 5.251 mulheres diagnosticadas com AN, sendo a gravidez associada à diminuição da mortalidade. Ao comparar resultados perinatais de gestantes com ou sem TA, Micali et al. (2012) observaram associação com poucos riscos perinatais, como risco de sofrimento fetal em gestantes com AN e duas vezes mais chances de internação durante a gravidez em mulheres com AN e BN, em entrevistas com 5.256 mulheres.
Sustentando a afirmação de que existem associações obstétricas com diagnóstico e/ou sintomatologia de TA, os estudos de Bansil et al. (2008) e Pasternak et al. (2012) realizados com 1.668 e 117.875 mulheres com TA, respectivamente, concluíram que as complicações obstétricas mais observadas foram restrição de crescimento fetal, parto prematuro, anemia, infecções no trato urinário e indução de parto, baixo peso ao nascer, tratamento de fertilidade e cesáreas. Em gestantes com AN foram citadas anemia materna, diabetes mellitus, infarto placentário, cordão umbilical ao redor do pescoço, pré-eclâmpsia, prematuridade, circunferência cefálica pequena, peso ao nascer, sofrimento fetal, menor peso gestacional, problemas cardíacos neonatais, hipotermia, tremores, hipotonia, demanda de oxigênio, restrição de crescimento fetal e hemorragia no pré-parto (Krug et al., 2013; Eagles et al., 2012; Solmi et al., 2013; Micali et al., 2012; Siega-Riz et al., 2008). Já em mulheres com BN, as complicações mais comuns foram baixo peso ao nascer e comprimento e circunferência da cabeça pequenos, possivelmente relacionados a um crescimento fetal deficiente (Krug et al., 2013). Em gestantes com BN do tipo purgativo também foram relatados náusea e vômito (Torgersen et al., 2008) e maior ganho de peso gestacional (Micali et al., 2012). Mulheres com AN e BN apresentaram duas vezes mais chances de hospitalizações durante a gravidez (Micali et al., 2012; Siega-Riz et al., 2008).
Quando avaliado histórico de TA em gestantes foram observados problemas de fertilidade, gravidez não planejada e atitudes negativas durante a gravidez, sendo que mulheres com AN foram mais propensas à gravidez não planejada e abortamentos (Bulik et al., 2010; Easter, Treasure & Micali, 2011). Um estudo verificou que todas gestantes avaliadas com TA apresentaram sentimentos negativos ao descobrir a gravidez, permanecendo forte no grupo de mulheres com AN e BN até as 18 semanas gestacionais (Easter et al., 2011).
Avaliação de conhecimento de profissionais
Obstetras e ginecologistas desempenham um papel vital na prevenção, diagnóstico, detecção precoce de possíveis TAs (Mazer-Poline & Fornari, 2009; Andersen & Ryan, 2009; Pasternak et al, 2011). No entanto, apenas metade dos médicos veem a avaliação de TAs como sendo de sua responsabilidade e a maioria deles avaliam somente peso e dieta (Leddy, Jones, Morgan & Schulkin, 2009).
Os sintomas de TA devem ser rotineiramente avaliados e tratados durante os cuidados do pré-natal e do pós-parto junto com outros sintomas de comorbidade psiquiátrica, como a ansiedade e a depressão (Soares et al., 2009; Broussard, 2012; Meltzer-Brody et al., 2011; Bansil et al., 2008).
Embora a nutrição materna seja importante para o desenvolvimento fetal e bem-estar materno e do recém-nascido, os profissionais de saúde apresentam pouco conhecimento e treinamento inadequado para lidar com questões relacionadas à alimentação e dietas.
Muitos estudos apontam que, além dos ginecologistas e obstetras, outros profissionais de saúde, como enfermeiros, nutricionistas, psicólogos, devem ter consciência dos sinais e sintomas de TA durante a gravidez e devem estabelecer uma relação de confiança com as gestantes para que elas se sintam à vontade para revelar um TA (Harris, 2010; Zauderer, 2012; Carwell & Spatz, 2011; Cantrell, Kelley, & McDermott, 2009). Portanto, é importante estabelecer e destacar linhas de conduta quando se identifica que a mãe e o feto não estão ganhando peso de forma adequada (Mazer-Poline & Fornari, 2009).
Picacismo e gestação
O Picacismo é definido como uma compulsão e ingestão de substâncias não nutritivas no período de mais de um mês. É mais comum em crianças pequenas e ocasionalmente em mulheres grávidas (Dunker, Alvarenga & Alves, 2009). Diversas etiologias de pica são sugeridas, incluindo cultura, estresse, fome, dispepsia, deficiência de micronutriente e proteção de toxinas e agentes patogênicos (Young et al., 2010; Meel, 2012).
O aparecimento da prática de picacismo em grávidas pode ser justificado pelo fator emocional, devido às mudanças corporais e alterações hormonais que ocorrem durante a gravidez, como também pode ser um ato cultural de certos povos (Dunker et al., 2009).
As consequências para mãe e feto podem variar de acordo com o tipo de substância ingerida (Dunker et al., 2009). É comum em mulheres com pica relatarem náuseas e dores abdominais (Young et al., 2010; Meel, 2012).
A maior prevalência de pica ocorre em gravidez tardia, pois requer mais micronutriente. Uma possível explicação para o aumento de pica durante a gravidez é que a mulher fica mais sensível a infecções parasitárias mediadas pela mudança hormonal (Young et al., 2010).
Dentre os tipos de pica, as práticas mais conhecidas são a geofagia, caracterizada pela ingestão de forma deliberada de argila e tijolo; a pagofagia, ingestão de grande quantidade de gelo e a amilofagia, consumo de goma de lavanderia. A amilofagia e geofagia são positivamente associadas com deficiência de ferro, anemia e morbidades gastrointestinais (Young et al., 2010). Na Nigéria, país mais populoso da África, a prevalência de geofagia na gravidez é de 50% e sua prática tem sido associada à prática religiosa, cultura e fome, devido a deficiências de micronutrientes, influências culturais e problemas gastrointestinais (Njiru, Elchalal & Paltiel, 2011). Patil (2012) verificou que 34% das mulheres residentes de uma zona rural da Tanzânia relataram praticar geofagia.
Young et al. (2010) também avaliaram gestantes da Tanzânia e observaram associação desse comportamento a uma classe econômica mais baixa, de mulheres sem grande disponibilidade de alimentos, no entanto, estudos demonstram que a prática de pica não decorre da fome nesta população.
Weigel et al. (2011) constataram que 3,1% das gestantes relataram a prática de picacismo durante as 20 semanas gestacionais e não foi observada significância estatística entre picacismo e náuseas e vômitos no início da gravidez. Dessas mulheres, a maioria atribuiu a prática devido ao odor atrativo da substância ingerida.
Thihalolipavan, Candalla e Ehrlich (2013) estudaram mulheres que viviam na cidade de Nova York e verificaram que 9% das gestantes com pica apresentaram níveis de chumbo no sangue, sendo 97,7% imigrantes e, destas, 64,6% haviam consumido terra.
Evidencia-se uma necessidade de novos estudos para compreensão desse tipo de ingestão complexo e enigmático.
REFERÊNCIAS
American Psychiatric Association. (2013). Diagnostic and statistical manual of mental disorders 5th. (DSM-5). [ Links ]
Andersen, A.E. & Ryan, G.L. (2009). Eating disorders in the obstetric and gynecologic patient population. Obstetrics & Gynecology, 114(6),1353-1367. [ Links ]
Baião, M.R. & Deslandes, D.F. (2008). Gravidez e comportamento alimentar em gestantes de uma comunidade urbana de baixa renda no Município do Rio de Janeiro, Brasil. Cadernos de Saúde Pública, 24(11), 2633-2642. [ Links ]
Bansil, P., Kuklina, E.V., Whiteman, M.K., Kourtis, A.P., Posner, S.F., Johnson, C.H. & Jamieson, D.J. (2008). Eating disorders among delivery hospitalizations: prevalence and outcomes. Journal of women’s health, 17(9),1523-1528.
Broussard, B. (2012). Psychological and behavioral traits associated with eating disorders and pregnancy: a pilot study. Journal of Midwifery & Women's Health, 57,61–66.
Bulik, C.M., Von Holle, A., Hamer, R., Knoph Berg, C., Torgersen, L., Magnus, P., Stoltenberg, C., Siega-Riz, A.M., Sullivan, P. & Reichborn-Kjennerud, T. (2007). Patterns of remission, continuation, and incidence of broadly defined eating disorders during early pregnancy in the Norwegian Mother and Child Cohort Study. Psychological Medicine, 37(8),1109-18. [ Links ]
Bulik, C.M., Hoffman, E.R., Von Holle, A., Torgersen, L., Stoltenberg, C. & Reichborn-Kjennerud, T. (2010). Unplanned pregnancy in women with anorexia nervosa. Obstetrics & Gynecology,116(5),1136-40. [ Links ]
Cantrell, C., Kelley, T. & McDermott, T. (2009). Midwifery management of the woman with an eating disorder in the antepartum period. Journal of Midwifery & Women's Health, 54(6),503-8. [ Links ]
Carwell, M.L. & Spatz, D.L. (2011) Eating disorders & breastfeeding. MCN:American Journal of Maternal/Child Nursing, 36(2),112-7. [ Links ]
Claudino, A.M. & Borges, M.B.F. (2002). Critérios diagnósticos para os transtornos alimentares: conceitos em Evolução. Revista Brasileira de Psiquiatria, 24(Supl 3),7-12. [ Links ]
Coker, E.L., Mitchell-Wong, L.A. & Abraham, S.F. (2013). Is pregnancy a trigger for recovery from an eating disorder?, Sep10. [ Links ]
Crow, S.J., Agras, W.S., Crosby, R., Halmi, K. & Mitchell, J.E. (2008). Eating disorder symptom in pregnancy: a prospective study. International Journal of Eating Disorders,41(3),277-9. [ Links ]
Dellava, J.E., Von Holle, A., Torgersen, L., Reichborn-Kjennerud, T., Haugen, M., Meltzer, H.M. & Bulik, C.M. (2011). Dietary supplement use immediately before and during pregnancy in Norwegian women with eating disorders. International Journal of Eating Disorders, 44(4),325-32. [ Links ]
Dunker, K.L.L., Alvarenga, M.S. & Alves, VP.O. (2009). Transtornos alimentares e gestação: uma revisão. Jornal Brasileiro de Psiquiatria, 58(1),60-68. [ Links ]
Eagles, J.M., Lee, A.J., Raja, E.A., Millar, H.R. & Bhattacharya, S. (2012). Pregnancy outcomes of women with and without a history of anorexia nervosa. Psychological Medicine, 42(12),2651-2660. [ Links ]
Easter, A., Treasure, J. & Micali, N. (2011). Fertility and prenatal attitudes towards pregnancy in women with eating disorders: results from the Avon Longitudinal Study of Parents and Children. International Journal of Obstetrics & Gynaecology, 118(12),1491-1498. [ Links ]
Favaro, A., Tenconi, E. & Santonastaso, P. (2008). The relationship between obstetric complications and temperament in eating disorders: a mediation hypothesis. Psychosomatic Medicine,70,372–377.
Goulart, R.M.M., Magalhães, C.A. & Cremanesi, M.M. (2002). Prevalência de pica em gestantes atendidas em instituições públicas e privadas. Nutrição Brasil, 1,63-7. [ Links ]
Harris, A.A. (2010). Practical advice for caring for women with eating disorders during the perinatal period. Journal of Midwifery Womens Health, 55,579–586.
Hicks, C.W., DeMarsh, S., Singh, H., Gillespie, L.A., Worley, S. & Rome, E.S. (2013). Knowledge about various contraceptive methods in young women with and without eating disorders. International Journal of Eating Disorders, 46(2),171-176. [ Links ]
Knoph Berg, C., Torgersen, L., Von Holle, A., Hamer, R.M., Bulik, C.M. & Reichborn-Kjennerud, T. (2011). Factors associated with Binge Eating Disorder in pregnancy. International Journal of Eating Disorders, 44(2),124-133. [ Links ]
Krug, I., Taborelli, E., Sallis, H., Treasure, J. & Micali, N. (2013). A systematic review of obstetric complications as risk factors for eating disorder and a meta-analysis of delivery method and prematurity. Physiology & Behavior, 109,51-62. [ Links ]
Leddy, M.A., Jones, C., Morgan, M.A. & Schulkin, J. (2009). Eating disorders and obstetric-gynecologic care. Journal of Women’s Health, 18(9).
Linna, M.S., Raevuori, A., Haukka, J., Suvisaari, J.M., Suokas, J.T. & Gissler, M. (2013). Reproductive health outcomes in eating disorders. International Journal of Eating Disorders, Sep 2. [ Links ]
Madsen, I.R., Hørder, K. & Støving, R.K. (2009). Remission of eating disorder during pregnancy: five cases and brief clinical review. Journal of Psychosomatic Obstetrics & Gynecology, 30(2),122–126.
Manzato, E., Zanetti, T. & Gualandi, M. (2009). Pregnancy in Severe Anorexia Nervosa. International Journal of Eating Disorders, 42(1),84-6. [ Links ]
Mazer-Poline, C. & Fornari, V. (2009). Anorexia Nervosa and pregnancy: having a baby when you are dying to be thin—case report and proposed treatment guidelines. International Journal of Eating Disorders, 42,382–384.
Meel, B.L. (2012). Geophagia in Transkei region of South Africa: case reports. African Health Sciences, 12(4),566-568. [ Links ]
Meltzer-Brody, S., Zerwas, S., Leserman, J., Holle, A.V., Regis, T. & Bulik, C. (2011). Eating disorders and trauma history in women with perinatal depression. Journal of women’s health, 20(6).
Micali, N., Treasure, J. & Simonoff, E. (2007). Eating disorders symptoms in pregnancy: A longitudinal study of women with recent and past eating disorders and obesity. Journal of Psychosomatic Research, 63,297– 303.
Micali, N., Simonoff, E. & Treasure, J. (2011). Pregnancy and post-partum depression and anxiety in a longitudinal general population cohort: the effect of eating disorders and past depression. Journal of Affective Disorders, 131(1-3),150-7. [ Links ]
Micali, N., De Stavola, B., dos-Santos-Silva, I., Steenweg-de Graaff, J., Jansen, P.W., Jaddoe, V.W., Hofman, A., Verhulst, F.C., Steegers, E.A. & Tiemeier, H. (2012). Perinatal outcomes and gestational weight gain in women with eating disorders: a population-based cohort study. International Journal of Obstetrics & Gynaecology, 119(12),1493-1502. [ Links ]
Micali, N., Northstone, K., Emmett, P., Naumann, U. & Treasure, J.L. (2012). Nutritional intake and dietary patterns in pregnancy: a longitudinal study of women with lifetime eating disorders. British Journal of Nutrition, 108(11),2093-2099. [ Links ]
Nery, F.G., Teixeira-Jr, A.L., Miranda, G.V. & Daker, M.V. (2002). Anorexia nervosa e gravidez: relato de caso. Revista Brasileira de Psiquiatria, 24(4),186-188. [ Links ]
Njiru, H., Elchalal, U. & Paltiel, O. (2011). Geophagy during pregnancy in Africa: A literature review. Obstetrical & Gynecological Survey, 66(7),452-459. [ Links ]
Nunes, M.A., Ferri, C.P., Manzolli, P., Soares, R.M., Drehmer, M., Buss, C., Giacomello, A., Hoffmann, J.F., Ozcariz, S., Melere, C., Manenti, C.N., Camey, S., Duncan, B.B. & Schmidt, M.I. (2010). Nutrition, mental health and violence: from pregnancy to postpartum Cohort of women attending primary care units in Southern Brazil - ECCAGE study. BMC Psychiatry,10,66. [ Links ]
Nunes, M.A.A., Pinheiro, A.P., Camey, S.A. & Schmidt, M.I. (2012). Binge eating during pregnancy and birth outcomes: a cohort study in a disadvantaged population in Brazil. International Journal of Eating Disorders,45(7),827-831. [ Links ]
Papadopoulos, F.C., Karamanis, G., Brandt, L., Ekbom, A. & Ekselius, L. (2013). Childbearing and mortality among women with anorexia nervosa. International Journal of Eating Disorders, 46(2),164-170. [ Links ]
Pasternak, Y., Weintraub, A.Y., Shoham-Vardi, I., Sergienko, R., Guez, J., Wiznitzer, A., Shalev, H. & Sheiner, E. (2012). Obstetric and perinatal outcomes in women with eating disorders. Journal of Women's Health, 21(1),61-65. [ Links ]
Patil, C.L. (2012). Appetite sensations in pregnancy among agropastoral women in rural Tanzania. Ecology of Food and Nutrition, 51(5),431-443. [ Links ]
Siega-Riz, A.M., Haugen, M., Meltzer, H.M., Von Holle, A., Hamer, R., Torgersen, L., Knopf-Berg, C., Reichborn-Kjennerud, T. & Bulik, C.M. (2008). Nutrient and food group intakes of women with and without Bulimia Nervosa and Binge Eating Disorder during pregnancy. American Journal of Clinical Nutrition, 87(5),1346–1355.
Soares, R.M., Nunes, M.A., Schmidt, M.I., Giacomello, A., Manzolli, P., Camey, S., Buss, C., Drehmer, M., Melere, C., Hoffman, J., Ozcariz, S., Manenti, C.N., Pinheiro, A.P. & Duncan, B.B. (2009). Inappropriate eating behaviors during pregnancy: prevalence and associated factors among pregnant women attending primary care in Southern Brazil. International Journal of Eating Disorders, 42,387–393.
von Soest, T. & Wichstrøm, L. (2008). The impact of becoming a mother on eating problems. International Journal of Eating Disorders, 41,215–223.
Solmi, F., Sallis, H., Stahl, D., Treasure, J. & Micali, N. (2013). Low birth weight in the offspring of women with anorexia nervosa. Epidemiologic Reviews. Sep 11. [ Links ]
Swann, R.A., Von Holle, A., Torgersen, L., Gendall, K., Reichborn-Kjennerud, T. & Bulik, C.M. (2009). Attitudes toward weight gain during pregnancy: Results from the Norwegian mother and child cohort study (MoBa). International Journal of Eating Disorders, 42(5), 394–401.
Thihalolipavan, S., Candalla, B.M. & Ehrlich, J. (2013). Examining pica in NYC pregnant women with elevated blood lead levels. Maternal and Child Health Journal, 17(1),49-55. [ Links ]
Tierney, S., Fox, J.R., Butterfield, C., Stringer, E. & Furber, C. (2011). Treading the tightrope between motherhood and an eating disorder: A qualitative study. International Journal of Nursing Studies, 48(10),1223-33. [ Links ]
Torgersen, L., Von Holle, A., Reichborn-Kjennerud, T., Berg, C.K., Hamer, R., Sullivan, P. & Bulik, C.M. (2008). Nausea and vomiting of pregnancy in women with Bulimia Nervosa and eating disorders not otherwise specified. International Journal of Eating Disorders, 41,722–727.
Ulman, T.F., Von Holle, A., Torgersen, L., Stoltenberg, C., Reichborn-Kjennerud, T. & Bulik, C.M. (2012). Sleep disturbances and binge eating disorder symptoms during and after pregnancy. Sleep, 35(10),1403-11. [ Links ]
Watson, H.J., Von Holle, A., Hamer, R.M., Knoph Berg, C., Torgersen, L., Magnus, P., Stoltenberg, C., Sullivan, P., Reichborn-Kjennerud, T. & Bulik, C.M. (2013). Remission, continuation and incidence of eating disorders during early pregnancy: a validation study in a population-based birth cohort. Psychological Medicine, 43(8),1723-34. [ Links ]
Weigel, M.M., Coe, K., Castro, N.P., Caiza, M.E., Tello, N. & Reyes, M. (2011). Food aversions and cravings during early pregnancy: association with nausea and vomiting. Ecology of Food and Nutrition, 50(3),197-214. [ Links ]
Young, S.L., Khalfan, S.S., Farag, T.H., Kavle, J.A., Ali, S.M., Hajji, H., Rasmussen, K.M., Pelto, G.H., Tielsch, J.M. & Stoltzfus, R.J. (2010). Association of pica with anemia and gastrointestinal distress among pregnant women in Zanzibar, Tanzania. American Journal of Tropical Medicine and Hygiene, 83(1),144-51. [ Links ]
Young, S.L. (2010). Pica in pregnancy: new ideas about an old condition. Annual Review of Nutrition, 30,403-22. [ Links ]
Zauderer, C.R. (2012). Eating disorders and pregnancy: supporting the anorexic or bulimic expectant mother. MCN: American Journal of Maternal/Child Nursing, 37(1),48-55. [ Links ]
 Endereço para correspondência
Endereço para correspondência
E-mail: amandamaihara@yahoo.com.br
1Mestranda em Ciências, Departamento de Obstetrícia e Ginecologia, Faculdade de Medicina da Universidade de São Paulo.
2Psicóloga colaboradora da Divisão de Psicologia do Instituto Central do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
3Diretora Técnica de Serviço de Saúde da Divisão de Psicologia do Instituto Central do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
4Diretor Técnico de Serviço de Saúde da Divisão de Psicologia do Instituto Central do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo. Coordenador do Curso de Especialização em Transtornos Alimentares e Obesidade do Centro de Estudos em Psicologia da Saúde (CEPSIC).
5Diretora da Divisão de Psicologia do Instituto Central do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
6Professora Livre-docente do Departamento de Obstetrícia e Ginecologia da Faculdade de Medicina da Universidade de São Paulo.