Servicios Personalizados
Revista
Articulo
Indicadores
Compartir
Revista Brasileira de Terapias Cognitivas
versión impresa ISSN 1808-5687versión On-line ISSN 1982-3746
Rev. bras.ter. cogn. vol.15 no.2 Rio de Janeiro jul./dic. 2019
https://doi.org/10.5935/1808-5687.20190014
ARTIGOS DE REVISÃO
A terapia cognitivo-comportamental no tratamento das compulsões mentais
Cognitive-behavioral therapy in the treatment of mental compulsions
Marcela Leão Petersen
Especialista em Terapias Cognitivas (IPTC) – (Médica psiquiatra formada pela Universidade Federal do Paraná, com residência em Psiquiatria pelo Hospital de Clínicas da Universidade Federal do Paraná.) – Curitiba – PR – Brasil
RESUMO
O transtorno obsessivo-compulsivo (TOC) é caracterizado pela presença de obsessões, compulsões ou ambas. Uma parte das compulsões ocorre em forma de rituais não observáveis: as compulsões mentais. Relacionadas a um pior prognóstico, têm prevalência de 9,8 a 25% e causam importante prejuízo funcional. Alguns consideram pacientes com rituais mentais mais difíceis de tratar por meio da terapia cognitivocomportamental (TCC) e da terapia de exposição e prevenção de resposta (EPR), porém, os resultados acerca do tratamento específico desses sintomas ainda são controversos. O objetivo deste trabalho é verificar as evidências sobre a eficácia da TCC/EPR no tratamento dos rituais mentais e quais técnicas específicas podem ser utilizadas. Foi realizada revisão sistemática da literatura por meio da consulta a quatro bases de dados eletrônicas. Foram utilizados os temas livres: "mental rituals", "mental compulsions", "covert rituals", "covert compulsions", combinados com o termo "obsessive compulsive disorder". Foram selecionados artigos publicados até 2018, escritos em inglês, português e espanhol. Os resultados são favoráveis ao uso da EPR. Podem ser utilizadas as técnicas específicas de distração com atividades interessantes e de pensar o oposto sobre a compulsão mental.
Palavras-chave: Transtorno obsessivo-compulsivo; Compulsões mentais; Terapia cognitivocomportamental.
ABSTRACT
Obsessive Compulsive Disorder is characterized by the presence of obsessions, compulsions or both. Some of the compulsions occur as unobservable mental rituals (mental compulsions). Related to worse prognosis, mental rituals have a prevalence of 9.8 to 25% and cause significant functional impairment. Some consider patients with mental rituals more difficult to treat through Cognitive Behavioral Therapy (CBT) and Exposure Therapy and Response Prevention (ERP), but the evidence about the specific treatment of these symptoms is still controversial. The aim of this study is to verify the evidence about the effectiveness of CBT/ERP in the treatment of mental rituals and which specific techniques can be used. A systematic review of the literature was carried out through electronic databases. The expressions "mental rituals", "mental compulsions", "covert rituals", " covert compulsions" were searched combined with the expression "obsessive compulsive disorder". Articles published until 2018, written in English, Portuguese and Spanish were selected. The results are favorable to the use of ERP. Specific techniques as the distraction with interesting activities and to think the opposite about the mental compulsion can be used.
Keywords: Obsessive-compulsive disorder; Mental compulsions; Cognitive behavioral therapy.
INTRODUÇÃO
O transtorno obsessivo-compulsivo (TOC) é um transtorno mental grave, crônico e altamente prevalente na população geral. De início precoce, surge em grande parte durante a infância e a adolescência. Um estudo multicêntrico brasileiro verificou que 13 anos é a idade média de início dos sintomas (Miguel et al., 2008). Estima-se que sua prevalência seja de 1,6 a 2,3% (Goodman, Grice, Lapidus, & Cofey, 2014) ao longo da vida, com sintomas que podem variar em características e intensidade. Casos de remissão espontânea são raros (Rasmussen et al., 2010). Indivíduos acometidos podem desperdiçar até um terço de suas vidas em rituais inúteis ou com medos e dúvidas obsessivos (Cordioli, 2014), destacando-se o aspecto gravemente incapacitante do transtorno.
De acordo com a quinta edição do Manual diagnóstico e estatístico de transtornos mentais (DSM-5), da American Psychiatric Association (APA, 2014), o TOC é caracterizado pela presença de obsessões, compulsões ou ambas. Obsessões consistem em pensamentos, imagens ou impulsos repetitivos, persistentes, involuntários, intrusivos e indesejados que causam grande desconforto e ansiedade, gerando tentativas de supressão ou neutralização com outros pensamentos ou ações: as compulsões. Estas reduzem a ansiedade, mas não têm como objetivo gerar prazer. Os sintomas devem tomar um tempo considerável e causar prejuízo no funcionamento social, profissional ou outras áreas da vida do indivíduo. McKay e colaboradores (2015) destacam o comportamento evitativo como um terceiro componente importante na tríade de sintomas principais do transtorno.
A Classificação internacional de doenças e problemas relacionados à saúde (CID-11) (World Health Organization, 2018), , com previsão de lançamento para 2022, também inclui em seus critérios diagnósticos obsessões, compulsões (incluindo rituais mentais) ou ambas. Porém, diferentemente de sua versão anterior, considera a possibilidade da ausência de insight sobre os sintomas. Apesar de o TOC ser considerado uma entidade nosológica única, estudos apontam para a heterogeneidade dos sintomas, que podem ser agrupados em diferentes dimensões com diversas respostas ao tratamento (Williams et al., 2011). São aceitas 4 a 5 dimensões principais: (1) limpeza e contaminação; (2) simetria e organização; (3) pensamentos proibidos ou tabus; (4) dúvidas e verificação; e (5) acumulação. O limite entre elas não é claro e, geralmente, sintomas de diferentes dimensões são expressos concomitantemente. É comum haver um subtipo dominante que tende a permanecer presente ao longo do tempo (Starcevic & Brakoulias, 2008).
Grande parte das compulsões pode ser observada como comportamentos visíveis, porém, algumas se dão em forma de rituais não observáveis: as compulsões mentais (Goodman et al., 2014). Apesar de relacionados a pior prognóstico, rituais mentais são pouco estudados. Algumas pesquisas sugerem prevalência de 9,8 a 25% desse sintoma. Seu real impacto no prognóstico e no curso do transtorno necessita de mais estudos, porém, acredita-se que representam uma forma grave do transtorno, causando importante prejuízo funcional (Sibrava, Boisseau, Mancebo, Eisen, & Rasmussen, 2011).
Compulsões mentais incluem repetir palavras ou frases; rezar; argumentar mentalmente; repassar cenas, listas mentais, diálogos, fatos; substituir pensamentos ou imagens ruins por bons; fazer contagens e repetir números (Sibrava et al., 2011). Citadas inicialmente na quarta edição do DSM (APA, 1994), as compulsões mentais funcionam de maneira semelhante às compulsões observáveis: um gatilho (obsessão) gera ansiedade e urgência pela realização das compulsões mentais que, por sua vez, ao serem realizadas, reduzem a ansiedade gerada (de Silva & Rachman, 1998). Seguindo esse raciocínio, a redução é transitória e não consegue impedir que a ansiedade retorne juntamente com as obsessões, gerando um padrão de difícil controle (Abramowitz, 2016). Como exemplos:
1. Um homem tinha a compulsão de dizer silenciosamente uma lista de palavras sempre que ouvia ou lia a respeito de qualquer desastre ou acidente.
2. Uma mulher de meia-idade, angustiada pela intensa aparição repetitiva em sua consciência de palavras obscenas, realizava um ritual compulsivo cada vez que isso acontecia. Isso consistia em mudar essas palavras para palavras similares, mas aceitáveis– por exemplo, "inferno" por "bem" – e dizê-las em silêncio quatro vezes.
3. Um homem de meia-idade tinha a compulsão de visualizar tudo o que era dito em conversa com ele, e o que ele ia dizer em resposta. Ele não respondia até obter essas imagens visuais. Muitas vezes, isso levava tempo, levando a longos silêncios que eram intrigantes para os outros.
4. Uma mulher, que era atormentada por intrusões repetitivas de imagens sangrentas de seus parentes e amigos, sentia-se obrigada a reformular essas imagens com as referidas pessoas com boa saúde.
5. Uma jovem ficava muito preocupada se avistava objetos pretos, especialmente antes de ir dormir. Quando isso acontecia, ela tinha o pensamento obsessivo de que isso a faria ficar cega ou levaria a algum outro desastre. Então toda vez que isto acontecia, ela se sentia compelida a visualizar um objeto de uma cor diferente, geralmente branca, como uma forma de evitar esses efeitos negativos.
6. Uma jovem mulher, que tinha o pensamento obsessivo recorrente de que ela era responsável por qualquer assassinato que ela lia ou ouvia a respeito, envolviase na compulsão de dizer silenciosamente "eu não fiz isso" sete vezes, cada vez que o pensamento surgia. (de Silva & Rachman, 1998, p.8)
No passado, pacientes que apresentavam obsessões sem compulsões observáveis eram descritos como "ruminadores", "neutralizadores" e, até mesmo, confundidos com "puro obsessivos", ou seja, aqueles que vivenciavam exclusivamente obsessões sem a presença de compulsões (Sibrava et al., 2011). Brakoulias e colaboradores (2013) afirmam que "puro obsessivo" é um termo inadequado, pois as obsessões, principalmente as relacionadas a pensamentos proibidos ou tabus (religiosos, sexuais ou agressivos), em geral estão relacionadas a compulsões, mais especificamente as mentais. Como já havia sido discutido por Williams e colaboradores (2011), é provável que a frequência de "puros obsessivos" seja menor do que o imaginado (alguns estudos mencionam até 2% dos casos), e que a maioria desses pacientes realize rituais mentais.
Diversos estudos sugerem uma alta prevalência desses sintomas, que variam de 9,8-25% (Sibrava et al., 2011) a 50-60% (Hu et al., 2015). Porém, há várias razões para supor-se que os valores são subestimados – por exemplo, o fato de a Yale-Brown Obsessive-Compulsive Scale (Y-BOCS) (Goodman et al., 1989), escala mais utilizada para a avaliação de sintomas, não discriminar isoladamente os rituais mentais, incluindo-os na categoria de miscelânea de compulsões (Sibrava et al, 2011). Além disso, por estarem frequentemente relacionados a pensamentos proibidos ou tabus, pode haver grande relutância dos pacientes em relatar esses sintomas (Newth & Rachman, 2001). Também podem passar despercebidos por serem pensamentos e não comportamentos observáveis, ou ser confundidos com obsessões (Abramowitz, 2016). Por esses motivos, sugere-se que os clínicos investiguem os rituais com perguntas diretas e objetivas. Abramowitz (2016, p. 46) sugere, para diferenciar obsessões de rituais mentais: "Pergunte-se: É um pensamento intencional que reduz minha ansiedade? Se sim, é um ritual mental. Ou é um pensamento indesejável que provoca minha ansiedade? Se sim, é uma obsessão".
Rituais mentais são preditivos de maior severidade e cronicidade. Em geral, pacientes com sintomas desse grupo relatam curso insidioso, com o início, em média, três anos e meio antes dos demais pacientes. Esses achados reforçam a necessidade de detecção precoce e melhora do tratamento desses sintomas em específico, almejando melhora na qualidade de vida dos indivíduos (Sibrava et al., 2011).
A terapia cognitivo-comportamental (TCC) é considerada a terapia de primeira escolha no tratamento do TOC. Consiste em: avaliação, psicoeducação, lista de sintomas, diário de sintomas obsessivo-compulsivos, exposição e prevenção de resposta, modelação, técnicas cognitivas (identificação de pensamentos automáticos e crenças disfuncionais, questionamento socrático, seta descendente, análise de custo-benefício, pizza de responsabilidades, exame das hipóteses alternativas e experimentos comportamentais), prevenção de recaída e alta (Neufeld, Falcone, & Rangé, 2015). A TCC com exposição e prevenção de resposta (EPR) é a única terapia com suporte empírico para o TOC (Abramowitz, Taylor, & McKay, 2009).
A terapia de EPR é composta pela exposição in vivo, pelo confronto ao vivo de gatilhos que desencadeiam obsessões, ou exposição imaginária, ao se imaginar situações ou pensamentos que desencadeiem urgência por compulsões, ambas com benefícios significativos e duradouros. Na sequência, são realizadas a prevenção de resposta (ao se abster do ritual, o paciente aprende que a ansiedade reduz e os efeitos temidos não ocorrem) e a discussão do processo com o paciente – se e como a experiência confirma ou não suas expectativas (Foa, 2010).
A EPR é fundamentada pelo modelo comportamental do TOC: a aquisição dos sintomas ocorre por condicionamento clássico e sua manutenção, por condicionamento operante (reforço negativo). O estímulo condicionado pode ser mental ou físico, e comportamentos evitativos são desenvolvidos para reduzir a ansiedade provocada (Cordioli, 2014). Entretanto, Foa, Steketee, Grayson e Doppelt (1983) observaram que muitos pacientes mantinham sintomas importantes apesar de aderirem à EPR. Percebeu-se que o condicionamento clássico não conseguiu explicar vários aspectos do transtorno: a ausência de história de condicionamento; por que razão objetos, lugares e situações neutros para a maioria das pessoas tornam-se aversivos para outras; a existência de sintomas de várias dimensões e suas variações ao longo da vida. Soma-se a isso o fato de a EPR ter se mostrado limitada no tratamento de sintomas obsessivos (Neufeld, Falcone, & Rangé, 2015).
Devido a essas limitações, pesquisadores centraramse nos aspectos cognitivos do surgimento e da manutenção dos sintomas, dando enfoque às crenças disfuncionais como geradoras de ansiedade e fator de baixa adesão à EPR (Neufeld et al., 2015). Para Rachman e de Silva (1978), pensamentos, imagens ou impulsos intrusivos são normais e estão presentes na maioria da população, virando obsessões em decorrência de avaliações ou interpretações negativas. Para a maioria das pessoas, são neutros e somem espontaneamente. As compulsões têm papel de fortalecer as crenças disfuncionais. À medida que essas crenças são enfraquecidas, também diminui o impulso de realizar rituais. As principais crenças presentes no TOC são: responsabilidade exagerada, importância de controlar os pensamentos, superestimação do risco, intolerância à incerteza e perfeccionismo (Neufeld et al., 2015).
Técnicas de reestruturação cognitiva somam-se à EPR para aumentar a eficácia do tratamento, principalmente em relação às obsessões. Há evidências suficientes para sustentar a relação bidirecional entre a EPR e a terapia cognitiva (mudanças cognitivas geram mudanças comportamentais, assim como a terapia de exposição leva a mudanças cognitivas), e a distinção entre as duas se tornou desnecessária. A decisão sobre a predominância de um dos aspectos deve se basear nas características clínicas, nos subtipos e na gravidade dos sintomas (McKay et al., 2015).
Aproximadamente 50% dos pacientes apresentam melhora dos sintomas com EPR isolada (Foa et al., 2005). Diversos estudos de metanálise verificaram uma eficácia semelhante ou levemente superior da EPR em relação aos antidepressivos inibidores da recaptação de serotonina (ISRSs), o que faz com que, atualmente, a EPR seja a terapia de primeira escolha em casos leves e moderados e com predominância de rituais (Neufeld et al., 2015). Ela é efetiva para todos os subtipos de sintomas, porém, apresenta menor efetividade para acumulação e pensamentos proibidos ou tabus (Williams et al., 2014).
Sookman (2017) sugere a TCC especializada como primeira linha de psicoterapia baseada em evidências para tratamento do TOC. Pesquisas sugerem que os vários subtipos de sintomas respondem de maneiras diferentes às intervenções de TCC. Por exemplo, pensamentos proibidos e tabus costumam ter melhor resposta à terapia cognitiva com experimentos comportamentais do que à EPR. Técnicas gerais de TCC não abordam subtipos específicos e podem deixar sintomas residuais e maior suscetibilidade a recaídas. Isso ilustra a necessidade de pesquisas futuras com enfoque no tratamento de sintomas específicos (Sookman, 2017).
Alguns consideram pacientes com rituais mentais mais difíceis de tratar por meio da TCC e da EPR devido à falta de comportamentos observáveis a prevenir. Além disso, os rituais mentais podem ser utilizados como uma maneira ineficaz de supressão dos pensamentos intrusivos, reforçando sua ameaça. Porém, as evidências acerca do tratamento específico das compulsões mentais ainda são controversas (Sibrava et al., 2011).
Alguns autores, como Abramowitz (2016), citam técnicas específicas no tratamento das compulsões mentais. O autor afirma que a exposição imaginária ou situacional à obsessão ou ao gatilho que provocou o ritual é a melhor maneira para realizar a prevenção de resposta para rituais mentais. A exposição imaginária com auxílio de gravações, combinada à terapia cognitiva, foi testada para compulsões mentais, e os resultados encontrados foram semelhantes aos da TCC para TOC (Hu et al., 2015). Porém, deve-se atentar para o paciente não se habituar à voz das gravações em vez de ao seu conteúdo. Além disso, o paciente dificilmente dispõe de uma hora ao dia para escutar a mesma mensagem repetidas vezes.
Em seu capítulo "Vencendo a urgência compulsiva", Abramowitz orienta algumas maneiras de combate aos sintomas:
1. Não repita, intencionalmente, qualquer palavra ou frase para si mesmo, ou evoque qualquer imagem que reduza a ansiedade, impeça consequências temidas ou aja contra pensamentos e dúvidas obsessivos.
2. Em vez de tentar não pensar no ritual mental, tente pensar em outra coisa. A "outra coisa" deve ser o pensamento indesejado, angustiante, que tenha disparado a urgência de ritualizar. Por exemplo, se vir a palavra morte, em vez de tentar não pensar "vida" (a palavra do ritual), deliberadamente tenha mais pensamentos sobre morte. Você não pode ter o pensamento angustiante e fazer um ritual mental ao mesmo tempo.
3. Não faça orações ou diga frases religiosas (p. ex., "Deus me ajudará") em resposta aos medos obsessivos [...].
4. Se fizer um ritual mental automaticamente, volte e enfrente de propósito o pensameto obsessivo angustiante ou a situação, de novo, para desfazer os efeitos do ritual mental.
5. Se não conseguir resistir a fazer um ritual mental automaticamente, tente fazê-lo incorretamente de forma que tenha a sensação de que ele seja ineficaz.
6. Resista à urgência de analisar o significado de seus pensamentos obsessivos inaceitáveis, ou de tentar refletir ou descobrir de onde essas ideias perturbadoras vieram. Em vez disso, deliberadamente exponha-se ao pensamento indesejado e lembre-se de que você tem de permanecer incerto sobre o que esses pensamentos significam (se eles podem ser importantes ou não).
7. Se tiver medo que as obsessões signifiquem algo terrível a seu respeito – por exemplo, que seja violento, depravado, pervertido, imoral, ou uma pessoa horrível ou perigosa – resista à urgência de rever o passado, monitorar os sinais de excitação sexual do corpo, sem "testar" para ver se concorda com as obsessões, ou fazer qualquer outra coisa para buscar evidência sobre se as obsessões são verdadeiras. (Abramowitz, 2016, p. 327)
Cordioli (2014) cita o exercício do "Pare" (homônimo ao sinal de trânsito) como um meio de interrupção de compulsões mentais. Além de ser uma forma de prevenção de respostas, também é uma forma de se expor a dúvidas e incertezas, conviver com a possibilidade de ter cometido falhas e distrairse. Segundo Cordioli :
Para utilizar o "Pare" o paciente deve:
1. Identificar com antecedência os horários, as situações e os locais em que é assaltado por dúvidas intermináveis, acompanhadas de angústia, culpa e depressão e que, para obter alívio, realiza compulsões mentais ou tenta neutralizá-las com atos mentais repetitivos.
2. Identificar as manobras que executa mentalmente para afastar pensamentos inaceitáveis (rituais mentais) ou para ter certeza (repassar argumentos, cenas, fatos, buscar garantias) e se preparar com antecedência para utilizar o "Pare".
3. Ao perceber que está iniciando alguma das manobras citadas ou mesmo rituais compulsivos comuns, repetir em voz alta "Pare!" ou, de uma forma mais direta, "Chega!", procurando interromper a compulsão ou a ruminação.
4. Ao proferir o comando "Pare", procurar desviar o foco da atenção para estímulos externos, como ouvir uma música, ligar para um amigo, ver televisão, ler o jornal ou se envolver em uma tarefa prática. Pode-se, ainda, dar uma batida forte na mesa ou bater palmas, a fim de se distrair e conseguir cortar o fluxo dos pensamentos intrusivos. (Cordioli, 2014, p. 109)
Sibrava e colaboradores (2011) sugeriram adaptações para a TCC no tratamento de rituais mentais. Propõem foco na interpretação do significado e das implicações dos sintomas na tríade cognitiva (visão de si mesmo, do mundo e do futuro), desenvolver experimentos comportamentais para testar as crenças a respeito da prevenção dos rituais mentais e o que ocorreria se os rituais não fossem realizados, servindo também como uma forma de prevenção de resposta.
Terapias de terceira onda, como mindfulness e terapia de aceitação e compromisso, já estão sendo testadas para compulsões mentais. Entretanto, até o momento, ainda não há evidências de superioridade dessas terapias em relação à EPR (Hu et al., 2015).
Considerando a importância do tratamento das compulsões mentais e a necessidade de terapias específicas para tal, levantam-se alguns questionamentos. Há evidências sobre a eficácia da TCC/EPR no tratamento desses sintomas específicos? Há técnicas específicas comprovadas para esse tratamento?
MÉTODO
Foi realizada uma revisão sistemática da literatura por meio de consulta a quatro bases de dados eletrônicas com relevância para a área da saúde mental, boa acessibilidade e abrangência: PubMed, Biblioteca Virtual de Saúde (BVS), Scielo e PsycINFO. Foram selecionados artigos publicados até o ano 2018, escritos em inglês, português e espanhol. Devido às diferenças na indexação nas bases de dados bibliográficas, foram utilizados os temas livres: "mental rituals", "mental compulsions", "covert rituals", "covert compulsions", combinados com o termo "obsessive compulsive disorder". Não utilizar descritores segundo a classificação de Descritores em Ciências da Saúde (DeCS) possibilitou a recuperação do maior número de referências possível acerca do assunto.
Após a aplicação das estratégias de busca, foram obtidos 3.190 artigos. Os títulos e resumos foram analisados, e as duplicatas foram descartadas. Como critérios de inclusão, foram considerados artigos sobre o tratamento das compulsões mentais e a abordagem de técnicas específicas. Foram excluídos artigos de autorrelato, que não abordassem ou descrevessem a terapêutica utilizada ou que tratassem de técnicas fora da abrangência das TCCs. Nos casos em que a leitura dos resumos não foi suficiente para averiguar a presença dos critérios de inclusão, foi feita leitura do artigo na íntegra para estabelecer sua elegibilidade.
A análise dos estudos encontrados foi feita de maneira descritiva, incluindo ano de realização, autoria, metodologia, tamanho da amostra, local do estudo, objetivos e desfecho.
RESULTADOS
Após a leitura de títulos e resumos e a eliminação das duplicatas, foram obtidos 13 estudos. Desses, oito foram excluídos pelos seguintes motivos: um consistia em autorrelato de caso, um abrangia técnica que não se enquadra nas TCCs, e seis não traziam a descrição de terapêutica específica para compulsões mentais. A Figura 1 apresenta a síntese do processo de seleção.
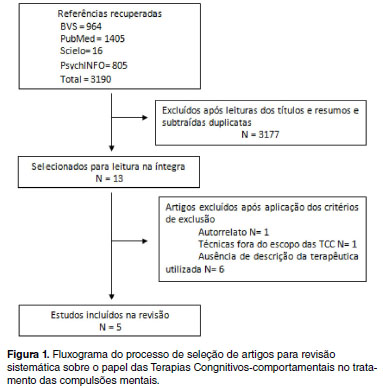
Os resultados envolvem quatro estudos, três realizados na Inglaterra e nos Estados Unidos e um na Alemanha, bem como uma revisão narrativa. A revisão narrativa foi incluída pela descrição de uma técnica específica para o tratamento das compulsões mentais, apesar de sua eficácia não ter sido testada. Dos estudos, todos são ensaios clínicos, sendo um randomizado e três envolvendo dois ou mais centros. Os cinco artigos concordam em ser a EPR um tratamento eficaz para compulsões mentais. O resumo da análise dos cinco artigos encontra-se na Tabela 1.
Mataix-Cols, Marks, Greist, Kobak e Baer (2002) analisaram os dados de um grande ensaio clínico randomizado multicêntrico que comparava o uso da TCC por computador e a aplicada pelo profissional clínico. Esses autores avaliaram o quadro fenomenológico dos pacientes participantes e as dimensões de sintomas relatados, e compararam esses dados com os ensaios envolvendo uso de medicações. Também analisaram as respostas dos participantes à EPR, e se sintomas específicos aumentariam a probabilidade de abandono da técnica. Concluíram que os pacientes de ambos os estudos eram fenomenologicamente semelhantes e que apresentavam frequência de sintomas similar. Observaram que os pacientes acumuladores têm mais dificuldade na adesão à EPR e maiores níveis de comorbidades. Comprovaram que o maior preditor do tratamento é a gravidade dos sintomas e que a dimensão de sintomas relativa a pensamentos religiosos e sexuais está relacionada a pior resposta à EPR. Verificaram que a presença de rituais mentais não está relacionada a piores respostas com EPR, sugerindo que essa técnica pode ser mais eficaz para esse tipo de sintomas do que o imaginado.
Abramowitz, Franklin, Schawartz e Furr (2003) conduziram um estudo sobre as diversas dimensões de sintomas e suas respostas à EPR. Realizaram ensaio clínico incluindo 132 pacientes que receberam EPR durante15 sessões de 60 a 90 minutos, utilizando a escala de severidade Y-BOCS (Goodmann et al., 1989) para o TOC. Concluíram que rituais mentais estão presentes na maioria dos casos e em todas as dimensões de sintomas, porém são mais frequentes naqueles pacientes que apresentam obsessões de conteúdo sexual, agressivo ou religioso (pensamentos proibidos ou tabus). Esses rituais estão muito relacionados a dúvidas obsessivas e à busca de reasseguramento (reduzir dúvidas a respeito da probabilidade de consequências desastrosas e do esquecimento de informações). Concluíram que a EPR é benéfica para sintomas obsessivos graves e compulsões mentais.
Os resultados apresentados por de Silva, Menzies e Shafran (2003) mostraram-se favoráveis à EPR. Os autores descreveram um estudo cujos objetivos eram avaliar o princípio da habituação nos rituais mentais e desenvolver estratégias terapêuticas para seu tratamento. Foram selecionados 19 pacientes com o diagnóstico de TOC, identificadas compulsões mentais e seus gatilhos (em sua maioria internos, como pensamentos indesejados), e estabelecidas individualmente, por meio de tentativa e erro, estratégias com potencial para manter a mente ocupada. Por exemplo: ler material cativante, fazer palavras cruzadas e jogos de pesquisa de palavras, resolver problemas de aritmética e enigmas. Os resultados mostraram que, assim como nas compulsões motoras, a urgência por realizar compulsões mentais, a ansiedade e o desconforto foram reduzidos espontaneamente pela prevenção de resposta. Isso ocorreu em um tempo menor do que o esperado, em torno de 15 minutos após a exposição. Concluiu-se também que essa técnica pode ser utilizada para o tratamento de rituais mentais, porém, foram identificados alguns desafios. Primeiro, o de estabelecer uma estratégia envolvente o suficiente para distrair o paciente de realizar as compulsões por um curto período (em média 30 minutos), o que, no entanto, parece mais simples do que prevenir uma compulsão durante 2 a 3 horas, tempo médio necessário para as compulsões motoras. E, segundo, foi observado potencial para a estratégia de distração se tornar ou servir como uma compulsão.
Pence, Sulkowski, Jordan e Storch (2010) realizaram uma revisão narrativa da literatura no intuito de relatar as dificuldades encontradas pelos terapeutas durante a aplicação da EPR. Dentre elas, a dificuldade em detectar e trabalhar os rituais mentais e a função de evitação que muitas compulsões mentais assumem, interferindo no processo de habituação da EPR. Sugerem, como técnica específica para o seu tratamento, monitorar os pensamentos durante a exposição e aumentar a intensidade da exposição ao realizar o oposto do ritual mental. Como exemplo, o ritual de repetir que "irá para o céu quando morrer", citado pelos autores, pode ser contraposto pelo pensamento de "é possível que não exista um céu".
Brandt e colaboradores (2018) realizaram um ensaio clínico com o objetivo de descrever os impulsos premonitórios (sensação desconfortável ou tensão interna) que precedem as compulsões mentais. O estudo envolveu 35 participantes: 19 diagnosticados com TOC e compulsões mentais, e 16 controles. Concluiu-se que há uma relação temporal entre os impulsos premonitórios e as compulsões mentais, que aumentam até 17 segundos antes e diminuem em até 60 segundos após a execução dessas compulsões. Da mesma forma, a supressão das compulsões resultou em diminuição dessa tensão interna, o que fornece evidências a respeito da utilidade terapêutica da EPR nesses casos.
DISCUSSÃO
O presente estudo foi realizado com o objetivo de verificar evidências sobre a eficácia da TCC/EPR no tratamento dos rituais mentais e a possibilidade da existência de técnicas específicas com evidências para seu tratamento. Os resultados encontrados são congruentes entre si, concluindo-se que a EPR é eficaz para o tratamento dos rituais mentais, bem como sugerem que a presença de rituais mentais não está necessariamente relacionada a piores respostas à técnica, que pode ser mais eficaz do que o imaginado. Também foi verificada a presença do princípio da habituação nos rituais mentais, o que sugere boa aplicabilidade da EPR. Foram observadas duas variações de técnicas específicas para o tratamento das compulsões mentais que podem ser utilizadas durante a EPR: a distração com atividades interessantes e envolventes (de Silva et al., 2003) e pensar o oposto sobre a compulsão mental (Pence et al., 2010). Esta última veio a ser descrita alguns anos depois por Abramowitz (2016).
Os resultados obtidos são predominantemente norteamericanos e europeus, o que evidencia a falta de estudos brasileiros a respeito do tema, e, mesmo naqueles países, o número de pesquisas é muito reduzido. É possível que esse fato decorra da atualidade do assunto, que passou a ser submetido a experimentações mais recentemente, mas também da complexidade de submeter esses sintomas a controle experimental. Muitas vezes, os rituais podem ser breves e evasivos, e, mesmo com pacientes colaborativos, a dificuldade em resistir às compulsões mentais é maior do que em relação às observáveis (de Silva et al., 2003).
São observadas limitações metodológicas. Apenas dois dos estudos envolveram uma amostra de tamanho suficiente (Mataix-Cols et al., 2002; Abramowitz et al., 2003), e apenas um deles tinha por objetivo avaliar especificamente a eficácia do tratamento. São necessários mais estudos envolvendo amostras de tamanho adequado que repliquem os mesmos resultados. Além disso, não se encontram na literatura estudos comparando as técnicas que comprovem a superioridade da EPR à medicação ou estudos envolvendo técnicas cognitivas para o tratamento desses sintomas específicos.
Nota-se a ausência de estudos que avaliem a eficácia das técnicas específicas utilizadas para a prevenção de resposta, como "Pare" (Cordioli, 2014) e "repetir o oposto" (Pence et al., 2010). Há evidências fracas sobre a utilidade da técnica de distração com atividades interessantes descrita por de Silva e colaboradores (2003).
Apesar das limitações observadas, este estudo traz uma visão otimista sobre as possibilidades do tratamento das compulsões mentais e procura contribuir com a discussão a respeito do assunto, ajudando a ampliar o arsenal terapêutico na área de TCC para auxiliar no alívio desses sintomas tão incapacitantes. Direciona, também, algumas questões a explorar no futuro, como a necessidade de verificar se os efeitos da EPR podem ser sustentados, se há utilidade na remissão dos sintomas e a comparação de eficácia entre técnicas específicas e entre técnicas da TCC e medicações, por meio de um N adequado e da replicação de estudos. Além disso, observa-se uma lacuna a respeito das técnicas cognitivas. Assim, faz-se necessário o estudo de técnicas cognitivas específicas para o tratamento dos rituais mentais.
REFERÊNCIAS
Abramowitz, J. S. (2016). Vencendo o TOC: 10 passos para você recuperar a sua vida. São Paulo: M. Books. [ Links ]
Abramowitz, J. S., Franklin, M. E., Schwartz, S. A., & Furr, J. M. (2003). Symptom presentation and outcome of cognitive-behavioral therapy for obsessive-compulsive disorder. Journal of Consulting and Clinical Psychology, 71(6),1049-1057. [ Links ]
Abramowitz, J. S., Taylor, S., & McKay, D. (2009). Obsessive-compulsive disorder. Lancet. 374, 491-499. [ Links ]
American Psychiatric Association (APA) (1994). Manual diagnóstico e estatístico de transtornos mentais: DSM-IV (4. ed.). São Paulo: Manole. [ Links ]
American Psychiatric Association. (2014). Manual diagnóstico e estatístico de transtornos mentais: DSM-5. (5. ed.). Porto Alegre: Artmed. [ Links ]
Brandt, V. C., Hermanns, J., Beck, C., Baumer, T., Zurowski, B., & Munchau, A. (2018) The temporal relationship between premonitory urges and covert compulsions in patients with obsessive-compulsive disorder. Psychiatry Research, 262, 6-12. [ Links ]
Brakoulias, V., Starcevic, V., Berle, D., Sammut, P., Milicevic, D., Moses, ... Martin, A. (2013). Further support for five dimensions of obsessive-compulsive symptoms. The Journal of Nervous and Mental Disease, 201(6),452-459. [ Links ]
Cordioli, A. V. (2014). Manual de terapia cognitivo-comportamental para o transtorno obsessivo-compulsivo (2. ed.). Porto Alegre: Artmed. [ Links ]
de Silva, P., Menzies, R. G., & Shafran, R. (2003). Spontaneous decay of compulsive urges: the case of covert compulsions. Behaviour Research and Therapy, 41(2), 129–137. [ Links ]
de Silva, P., & Rachman, S. (1998). Obsessive-compulsive disorder: The facts (2nd ed.). Oxford: Oxford University. [ Links ]
Foa, E. B. (2010). Cognitive behavioral therapy of obsessive-compulsive disorder. Dialogues in Clinical Neuroscience, 12(2),199-207. [ Links ]
Foa, E. B., Steketee, G., Grayson, J. B., & Doppelt, H. G. (1983). Treatment of obsessive– compulsives: When do we fail? Failures in Behavior Therapy, 51(2), 10–34. [ Links ]
Foa, E. B., Liebowitz, M. R., Kozak, M. J., Davies, S., Campeas, R., Franklin, M. E., ... Tu, X. (2005). Randomized, placebo-controlled trial of exposure and ritual prevention, clomipramine, and their combination in the treatment of obsessive-compulsive disorder. American Journal of Psychiatry, 162(1),151-161. [ Links ]
Goodman, W. K., Grice, D., Lapidus, K. A. B., & Coffey, B. (2014). Obsessive-compulsive disorder. Psychiatric Clinics of North America, 37(3),257-267. [ Links ]
Goodman, W. K., Price L. H., Rasmussen, S. A., Mazure C., Flaismann, R. L., Hill, C. L., Heninger, G. R., & Charney, D. S. (1989). The Yale-Brown Obsessive Compulsive Scale, I: Development, use, and reliability. Archives of General Psychiatry, 46(11), 1006–1011. [ Links ]
Hu, X. Z., Ma, J. D., Huang, P., Shan, X. W., Zhang, Z. H., Zhang, J. H., ... Wang, C. H. (2015). Highly efficacious cognitive-coping therapy for overt or covert compulsions. Psychiatry Research, 229(3), 732–738. [ Links ]
Mataix-Cols, D., Marks, I. M., Greist, J. H., Kobak, K. A., & Baer, L. (2002). Obsessive-compulsive symptom dimensions as predictors of compliance with and response to behaviour therapy: Results from a controlled trial. Psychotherapy and Psychosomatics. 71(5), 255–262. [ Links ]
McKay, D., Sookman, D., Neziroglu, F., Wilhelm, S., Stein, D. J., Kyrios, M., ... Veale, D. (2015). Efficacy of cognitive-behavioral therapy for obsessive–compulsive disorder. Psychiatry Research, 225(3),236-246. [ Links ]
Miguel, E. C., Ferrão, Y. A., Rosário, M. C., Mathis, M. A., Torres, A. R., Fontenelle, L. F., ... da Silva, E. D. (2008). The brazilian research consortium on obsessive compulsive spectrum disorders: Recruitment, assessment instruments, methods for the development of multicenter collaborative studies and preliminary results. Revista Brasileira de Psiquiatria, 30(3),185-196. [ Links ]
Neufeld, C. B., Falcone, E. M. O., & Rangé, B. (2015). ProCognitiva: Programa de atualização em terapia cognitiva comportamental (ciclo 2, Vol. 2). Porto Alegre: Artmed. [ Links ]
Newth, S., & Rachman, S. (2001). The concealment of obsessions. Behaviour Research and Therapy, 39(4), 457–464. [ Links ]
Pence, S. L., Sulkowski, M. L., Jordan, C., & Storch, E. A. (2010). When exposures go wrong: Troubleshooting guidelines for managing difficult scenarios that arise in exposure-based treatment for obsessive compulsive disorder. American Journal of Psychotherapy, 64(1),39–53. [ Links ]
Rachman, S. J., & de Silva, P. (1978). Abnormal and normal obsessions. Behaviour Research and Therapy, 16(4), 233-248. [ Links ]
Rasmussen, S. A., Eisen, J. L., Pinto, A., Mancebo, M. C., Dyck, I. R., & Orlando, M. E. (2010). A 2-year prospective follow-up study of the course of obsessive-compulsive disorder. The Journal of Clinical Psychiatry, 71(8),1033-1039. [ Links ]
Sibrava, N. J., Boisseau, C. L., Mancebo, M. C., Eisen, J. L., & Rasmussen, S. A. (2011). Prevalence and clinical characteristics of mental rituals in a longitudinal clinical sample of obsessive compulsive disorder. Depression and Anxiety, 28(10), 892–898. [ Links ]
Sookman, D. (2017). Specialized cognitive behavior therapy for obsessive compulsive disorder: An expert clinician guidebook. Nova York: Routledge. [ Links ]
Starcevic, V., & Brakoulias, V. (2008). Symptom subtypes of obsessive compulsive disorder: Are they relevant for treatment? Australian and New Zealand Journal of Psychiatry, 42, 651-661. [ Links ]
Williams, M. T., Farris, S. G., Turheimer, E. N., Franklin, M. E., Simp-son, H. B., Liebwitz, M., & Foa, E. B. (2014). The impact of symptom dimensions on outcome for exposureand ritual prevention therapy in obsessive-compulsive disorder. Journal of Anxiety Disorders, 28(6),553-558. [ Links ]
Williams, M. T., Farris, S. G., Turkheimer, E. N., Pinto, A., Ozanick, K., Franklin, M. E., ... Foa, E. B. (2011). The myth of the pure obsessional type in obsessive-compulsive disorder. Depression and Anxiety, 28(6),495–500. [ Links ]
World Health Organization (WHO) (2018). International Classification of Diseases for Mortality and Morbidity Statistics: ICD-11 (11th ed. rev). Recuperado de https://icd.who.int/ [ Links ]
 Correspondência:
Correspondência:
Marcela Leão Petersen
Instituição: Instituto Paranaense de Terapia Cognitiva
Avenida Cândido de Abreu, 526 Centro Cívico
Curitiba, PR. CEP: 80530-905
E-mail: ma.ptrsn@gmail.com
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da RBTC em 3 de Junho de 2018. cod. 660
Artigo aceito em 20 de Junho de 2019