Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Revista Brasileira de Terapias Cognitivas
versão impressa ISSN 1808-5687versão On-line ISSN 1982-3746
Rev. bras.ter. cogn. v.2 n.2 Rio de Janeiro dez. 2006
ARTIGOS
Trastorno de pánico: resistencia terapéutica y prevención de las recaídas
Panic disorder: therapeutic resistance and relapse prevention
Herbert J. Chappa
Director Cetem - Institucion de Terapias Cognitivas e Integrativas – La Plata/ Argentina
Dirección para correspondencia
RESUMEN
El empleo de estrategias cognitivas, comportamentales y farmacológicas ha significado un progreso significativo en el tratamiento del trastorno de pánico, aportando un cambio importante en la calidad de vida de los pacientes. Sin embargo, un cierto número de ellos se mantiene sintomático pese a estas medidas y son frecuentes, así mismo, las recaídas y recidivas. En esta presentación se analizará en detalle algunos de los distintos factores que se piensa influyen en la receptividad, implementación y en el éxito o fracaso del tratamiento y se propondrá la adopción de medidas para neutralizarlos. Se consideran variables que puedan predecir una respuesta pobre al tratamiento tanto cognitivo como farmacológico, con especial acento en la comorbilidad. En cuanto a las recaídas, se hace hincapié en la necesidad de adoptar medidas preventivas y detectar precozmente los indicadores de recidivas; se pone especial énfasis en abordar terapéuticamente las disfunciones cognitivas centrales como una medida eficaz en esa dirección.
Palabras clave: Pánico, Recaída; Prevención.
ABSTRACT
Cognitive Behavioral Therapy and pharmacology are the main approaches to treat panic disorder and agoraphobia nowadays. Nevertheless, a considerable number of patients may remain symptomatic after treatment, and relapse after discontinuation of treatment is also frequent. Several studies suggest that comorbidity may be an important predictor of relapse. In this review, recommendations for the treatment of patients who do not respond to standard treatment, as well as suggestions for early detection of relapse, are provided. We conclude that a combination of cognitive-behavioral therapy and pharmacological treatment has to be considered in all patients suffering from panic disorder and agoraphobia.
Keywords: Panic disorder, Relapse, Prevention.
Introducción
El tratamiento del pánico y la agorafobia ha registrado progresos considerables en los últimos años que han sido muy importantes, a favor de tres desarrollos significativos:
1) de la farmacología, 2) de las terapias comportamentales (exposición) y 3) de las terapias cognitivas.
A pesar de estos progresos terapéuticos, que han significado una incuestionable mejoría en la calidad de vida de los pacientes, debe tenerse presente que el trastorno de pánico es una condición resistente que por sus recurrencias podría llegar a considerarse de evolución crónica.
Andersch y Hetta (2003) informan que la recuperación completa — entendiéndose como tal la ausencia de crisis de pánico sin tomar psicofármacos — fue del 18%, en un estudio de seguimiento durante 15 años en 55 pacientes ambulatorios, en los que se comparó alprazolam e imipramina. De los restantes, un 13% se mantenía recuperado pero debía continuar con la medicación, mientras que otro 51% experimentaba crisis recurrentes. Aun más, pese al tratamiento, el 18% llenaba los requisitos del DSM-IV para el diagnóstico de crisis de pánico. Estos resultados coinciden con los de Bandelow y Rüther (2004), quienes informan que a despecho de recibir el tratamiento farmacológico apropiado, entre el 20 y el 40% de los pacientes continuaba con algunos de los trece síntomas del DSM.
Si bien los estudios que comparan psicofármacos y terapia cognitiva tienden a mostrar que ambos tratamientos son igualmente eficaces, los tratamientos combinados, farmacoterapia con terapia cognitiva, han probado ofrecer mejores resultados que cada modalidad por separado (Clark, 1986; Salkovkis, 1996). La efectividad de esta combinación oscila entre el 75 y el 90% (Arntz & van den Hout, 1996). Para algunos autores la combinación se impone cuando los efectos de cada terapia por separado muestran resultados limitados (Nadiga, Hensley & Uhlenhuth, 2003), o cuando la interrupción de la farmacoterapia produce recaídas (Bandelow & Rüther, 2004). En nuestra experiencia la combinación es de preferencia y debe ofrecerse en la mayoría de los casos, con retiro progresivo de los fármacos una vez que el paciente haya progresado en el control de las crisis a favor de las estrategias y técnicas cognitivas (Chappa, 1992a; 1994; 1997a; 2006).
Se han señalado algunos indicadores de éxito terapéutico. Entre los desfavorables se encuentran la presencia y severidad de la agorafobia y el tiempo de evolución más prolongado al momento de iniciar el tratamiento. El desempleo, el menor nivel socioeconómico y la mayor comorbilidad tendrían, asimismo, un efecto negativo sobre el pronóstico. En cambio el género y las expectativas respecto de la efectividad de las intervenciones, parecen no influir (Basoglu, Marks, Kilic, Brewin & Swinson, 1994a; Basoglu et al., 1994b). La proporción de recaídas se encontró semejante en hombres y mujeres, siendo más frecuente que se presente en los dos primeros años de tratamiento (Yonkers, Bruce, Dyck & Keller, 2003). En cuanto a la comorbilidad con depresión las opiniones son diversas; mientras Basoglu et al. (1994b) sostienen que la depresión pretratamiento no influiría, otros informes afirman que empeora el pronóstico (Fava et al., 2001; Heldt et al., 2003). En nuestra experiencia, la depresión constituye un factor que interfiere en la instrumentación de las técnicas cognitivo-comportamentales, tanto en el pánico como en la agorafobia, por lo que debe ser objeto de tratamiento previo (Chappa, 1997a; 2006).
Los estudios de seguimiento son esenciales para evaluar adecuadamente las intervenciones terapéuticas, como también los criterios de recuperación que se propongan para justipreciar el beneficio. Algunos autores informan que una recuperación significativamente importante ronda el 60%, mientras que la total llegaría solamente al 34% (Jacobson, Wilson & Tupper, 1988). En este informe Jacobson, quien coteja 11 estudios diferentes en los que se emplearon técnicas de exposición, encuentra que aproximadamente un 10% sufrió deterioro de su condición en relación al pretratamiento.
En los apartados que siguen, se analizará en detalle algunos de los distintos factores que se piensa influyen en la receptividad, implementación y en el éxito o fracaso del tratamiento y se propondrá la adopción de medidas para neutralizarlos.
Falta de Progresos en el tratamiento farmacológico
Se ha señalado que un alto porcentaje de pacientes continúan con síntomas, entrando en la categoría de tratamiento resistente, término cuya definición es algo arbitraria ya que puede variar de un investigador a otro. Suele tomarse como criterio la falta de respuesta en 6 semanas. En nuestro caso consideramos resistente al paciente que continúa con síntomas agorafóbicos luego de 6 meses de tratamiento (Chappa, 1997b).
Resultaría de suma importancia, de acuerdo con lo expuesto, conocer las variables que puedan predecir una respuesta pobre al tratamiento. Entre otras se citan: tiempo de evolución prolongado, intensidad de los síntomas, agorafobia severa, comorbilidad con otros trastornos de ansiedad, comorbilidad con obsesividad, comorbilidad con depresión, comorbilidad con trastornos de personalidad, desocupación y respuesta limitada a los psicofármacos (Chappa, 1997b; Bandelow & Rüther, 2004). De todos los factores invocados los tres más importantes son: la ausencia de respuesta al tratamiento farmacológico, la intolerancia a los síntomas secundarios y el no cumplimiento de las prescripciones (non compliance). Estos autores proponen un algoritmo para guiarse en el tratamiento farmacológico del trastorno de pánico que se inicia ya con farmacoterapia de primera elección (ISRSs) o terapia cognitiva comportamental (TCC). Si no hay respuesta luego de 4 semanas en el primer caso o 6 meses con TCC, sugieren la combinación. El ISRS debe ser aumentado en la dosis o cambiado a otro ISRS o a venlafaxina, en caso de no respuesta. Aconsejan asociar ejercicios aeróbicos al tratamiento. Los antidepresivos tricíclicos (ATC) son considerados de segunda elección, siendo los de tercera las BZD y los IMAO. El algoritmo completo puede consultarse en Chappa (2006).
La asociación con benzodiazepinas (BZD) puede usarse de inicio, por la acción más rápida de la BZD hasta que el ISRS inicie su efecto — 3 a 4 semanas — e ir retirando progresivamente las BZD posteriormente.
Hay un consenso creciente respecto a que todos los pacientes deben recibir terapia cognitivo-comportamental sin tener en cuenta su grado de resistencia (Chappa, 1992a; 1994; 1997a; Bandelow & Rüther, 2004).
Nuestro plan de tratamiento en el CETEM difiere en algunos puntos, sin bien no sustancialmente del de Bandelow y Rüther; en principio, proponemos a todos los pacientes terapia cognitiva comportamental desde el inicio del tratamiento (ver figura 1). Si el paciente muestra recursos suficientes para afrontar el tratamiento sin fármacos, se usa la TCC de forma exclusiva.
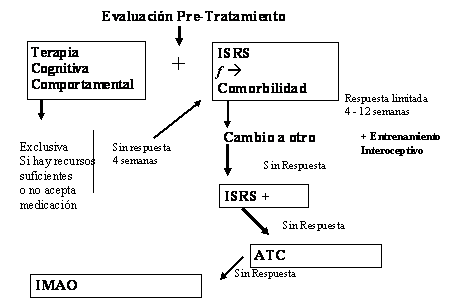
Figura 1 - Algoritmo de Tratamiento del Pánico del CETEM
Prescribimos los inhibidores selectivos de la recaptura de serotonina (ISRS) como fármacos de primera elección. Empleamos preferentemente paroxetina en la presentación de liberación controlada a dosis crecientes, y en algunos casos elegimos otro ISRS de acuerdo a la comorbilidad (por ejemplo, escitalopram si predomina la sensación de vértigo o inestabilidad). Realizamos cambio a otro ISRS de no haber respuesta en 4 a 6 semanas o asociamos con clonazepam y como fármacos de tercera elección empleamos tranilcipromina o imipramina. El paciente resistente también puede serlo para con el tratamiento cognitivo-comportamental, que consideraremos a continuación.
Falta de Progresos en la terapia cognitiva
Se trata, sin duda, de una de las situaciones más preocupantes que se le presentan al terapeuta, siendo diversos los factores responsables. Un indicador precoz de resistencia suele ser la falta de cumplimiento de las tareas prescriptas. Si el paciente muestra expectativas negativas respecto del resultado, esto puede debilitar su compromiso tanto para cumplir con los registros y las tareas como para tomar la medicación según las prescripciones. En algunos casos un sentimiento de autoeficacia pobre puede significar el abandono precoz del tratamiento (Chappa, 1992b). Todos estos factores pueden ser agrupados en lo que puede llamarse “resistencia pasiva”, el paciente quiere cambiar pero se enfrenta con las citadas limitaciones personales.
Una condición muy distinta es la que involucra la resistencia activa conocida como reactancia (Brehm, 1966) caracterizada por el oposicionismo, la intolerancia a las figuras con autoridad, el cuestionamiento activo de las sugerencias e indicaciones, entre otros, propias de la disfunción cognitiva central del “control” (Beck, Emery & Greenberg, 1985). En este caso la actitud del paciente es desconcertante, en tanto parece no querer lograr los objetivos acordados.
Para contrarrestarlo se aconseja permitir al paciente cierto espacio autónomo, presentar las tareas como sugerencias, dar libertad en el timing y en la organización de las mismas (Chappa, 2006).
La influencia de la comorbilidad
La comorbilidad en el pánico es tanto frecuente como diversa. Sin embargo, por su repercusión en los resultados del tratamiento son tres las condiciones que hemos visto con mayor frecuencia asociada con el trastorno de pánico, con o sin agorafobia: la depresión, la obsesividad y la fobia social (Chappa, 1996a).
La depresión comórbida es un factor que dificulta la instrumentación inicial del tratamiento cognitivo de las crisis, reduciendo las expectativas de cambio, y desalentando la práctica de técnicas de afrontamiento. Limita además al paciente en sus intentos de exposición. Debe ser resuelta, entonces, antes de indicar las estrategias cognitivas y comportamentales, con la prescripción de fármacos antidepresivos. Por sus efectos beneficiosos tanto sobre el pánico como sobre la depresión recurrimos a ISRS en pequeña dosis inicial, la que vamos aumentando progresivamente para evitar los síntomas secundarios que son muy mal tolerados (Chappa, 1996b). Los pacientes con trastornos de pánico y agorafobia tienen, además, mayor riesgo de padecer episodios depresivos mayores durante su evolución (Bittner et al., 2004), de modo que deben ser advertidos de esa posibilidad para que si, una vez recuperado, reaparecen síntomas mínimos de depresión, consulte a la brevedad, para prevenir un episodio depresivo mayor o el retorno del temor. Es parte de la tarea psicoeducacional enseñarle al paciente a detectarlos.
La influencia de la comorbilidad con trastorno obsesivo compulsivo hace al tratamiento más resistente. Pero también influye la elevada obsesividad sin un cuadro de TOC completo, detectable clínicamente o con escalas apropiadas (por ejemplo: el Inventario de Padua, Sanavio, 19881). En un estudio con agorafóbicos el tiempo de recuperación fue sensiblemente mayor cuando los puntajes de obsesividad fueron altos (Chappa, 1997b). Estos pacientes, durante la implementación del tratamiento, muestran, como lo hacen los pacientes con TOC, avances y retrocesos, expresan frecuentemente necesidades de reaseguro, y requieren que las explicaciones les sean detalladamente repetidas. Además, tienden a estar dominados por dudas respecto a su habilidad para llevar a cabo las tareas o sobre la eficacia del tratamiento.
La fobia social, que en muchos casos se torna evidente una vez que las crisis de pánico resultan eliminadas o superada la evitación agorafóbica, influye principalmente después de completado el tratamiento. Lo que puede explicar algunos casos de recuperación incompleta. La persona continúa evitativa, comprobándose que la ansiedad y la anticipación ansiosa están relacionadas con las potenciales interacciones sociales. El tratamiento en estos casos debe seguir los lineamientos del tratamiento cognitivo-comportamental de la fobia social y, muy en particular, la detección y resolución de las conductas de seguridad que han demostrado ser relevantes como factores de mantenimiento (Chappa, 2000; Alden & Bieling, 1998).
Estudios comparativos con foco en los factores predictivos del resultado terapéutico
La naturaleza del vínculo paciente-terapeuta fue confirmada como una variable de significación en relación a los resultados. Los estudios comparativos entre diferentes estrategias de abordaje permiten, además de darnos evidencias respecto de la efectividad de cada modalidad, extraer conclusiones sobre predicciones a futuro. En un estudio comparativo entre terapia cognitiva, relajación progresiva, imipramina y lista de espera, Clark et al. (1994) encuentran que las tres modalidades fueron superiores a la lista de espera. Luego de tres meses de tratamiento, la terapia cognitiva resultó la modalidad más efectiva, pero a los seis meses no había diferencia con la imipramina y ambas eran superiores a la relajación. Sin embargo, cuando los pacientes fueron evaluados entre 6 y 15 meses después del tratamiento, mostraron una recuperación superior con terapia cognitiva, mientras que varios casos tratados con imipramina habían tenido recaídas. Para esos autores, el empleo de terapia cognitiva favorece el pronóstico en el largo plazo, previniendo recaídas.
En cuanto a la efectividad de la terapia por exposición, estudios de seguimiento no abundan en este respecto. Uno de los más completos es el de Fava, Zielezny, Savron, y Grandi (1995), quienes, luego de tratar un grupo de 110 pacientes con trastorno por pánico con agorafobia durante 12 sesiones, reevaluaron a 81 de ellos después de un periodo que fluctuó entre 2 y 9 años. Los porcentajes de remisión fueron los siguientes:
A los 2 años 96,1%;
A los 5 años 77,6%;
A los 7 años 67,4%.
Los autores hicieron algunas comprobaciones significativas a los fines del pronóstico:
1- Un paciente de cada 4 no completó el tratamiento;
2- Los resultados eran superiores en ausencia de trastornos de personalidad asociados;
3- El pronóstico es más favorable si el tratamiento elimina la evitación agorafóbica subclínica o residual y no simplemente las crisis de pánico.
Posteriormente, Fava et al. (2001) amplían su estudio a 200 pacientes llegando a los 14 años de seguimiento. De la muestra total 136 superaron la agorafobia después de cumplir con el tratamiento estándar de 12 sesiones. El 23% había recaído en crisis de pánico en algún momento de la evolución. Los porcentajes de remisión acumulados fueron del 93,1% después de dos años, 82,4% después de 5 años, y 62,1 % después de 10 años, semejantes a los del informe anterior.
La agorafobia, en general, es considerada como un factor de pronóstico menos favorable en la mayoría de los informes en relación al pánico no complicado de acuerdo con el Royal Australian and New Zealand College of Psychiatrists Clinical Practice Guidelines Team for Panic Disorder and Agoraphobia (2003). La eficacia de la terapia cognitivo-comportamental sola o combinada con psicofármacos ante las evidencias acumuladas es hoy poco discutida, y debe ser considerada de primera elección en el trastorno que nos ocupa. Esta afirmación que venimos sosteniendo desde hace más de diez años (Chappa, 1992a; 1994, 1997a) ha sido reconocida por el World Council of Anxiety con estas palabras: “El abordaje integrado de tratamiento que combina farmacoterapia con terapia cognitivo-comportamental ha probado ser el mejor tratamiento” (Pollack et al., 2003); sostienen, además, que los ISRS han ido perfilándose como el tratamiento más favorable, por su perfil de efectos colaterales, su seguridad y por no producir dependencia física.
La eficacia de las estrategias cognitivas y comportamentales ha sido inclusive aceptada por terapeutas de orientación psicodinámica cuando implementan intervenciones comportamentales junto con las de su orientación, quienes informan un mejor resultado terapéutico con esta integración (Geiser, Imbierowicz, Conrad, Wermter & Liedtke, 2004).
Las recaídas y su prevención
Las recaídas no son infrecuentes. El paciente, por lo tanto, debe ser advertido, al finalizar su tratamiento, respecto de este riesgo. Hechos de la vida que signifiquen tensión, aumento de las responsabilidades, promociones laborales o académicas — que activan el conflicto dependencia-autonomía — generan ansiedad y predisponen a las crisis. Asimismo, los estudios de seguimiento echan alguna luz sobre aquellos factores que permiten mantener la recuperación obtenida o los beneficios logrados de acuerdo al tipo de tratamiento. Rijken et al. (1992) informan sobre el seguimiento durante 18 meses en un grupo de 40 pacientes agorafóbicos (16 hombres y 24 mujeres) tratados con tres programas comportamentales de corta duración. Los tratamientos fueron:
1. Control respiratorio y reestructuración cognitiva,
2. Autoexposición in vivo
3. Y los anteriores combinados.
Los tres grupos mostraron mejorías que se acentuaron durante el período de seguimiento postratamiento. Esa mejoría resultó tanto mayor si los pacientes mantenían consultas periódicas en lugar de recibir un alta definitiva. El grupo que desmejoró fue mayor que el informado por Jacobson et al. (1988). El empeoramiento no estaba asociado a ninguna característica demográfica, ni a la intensidad del cuadro al momento de la consulta. Ninguna variable permitía predecir quién mejoraría y quién no. Sin embargo, Slaap, Van Vliet, Westenberg y de Boer (1995) señalan que la presencia de síntomas fóbicos estaba asociada a falta de respuesta terapéutica con psicofármacos.
Se ha señalado como de importancia las características de personalidad en el tratamiento farmacológico (Mavissakalian & Hartman, 1987). La comorbilidad con trastornos de personalidad, que se sabe torna más severo el cuadro de pánico, no parece influir, para algunos autores, en los resultados del tratamiento cognitivo-comportamental, si bien podría favorecer las recaídas (Fava et al., 2001). Con todo, e independientemente de estos factores agravantes, debe reconocerse que el trastorno de pánico constituye un problema terapéutico hoy admitido como rebelde, al punto que el World Council of Anxiety (Pollack et al., 2003) sostiene que el mantenimiento recomendado del tratamiento con psicofármacos es de 12 a 24 meses una vez remitidos los síntomas, en lugar de los seis meses que se sugería anteriormente (Bandelow & Rüther, 2004). A esta rebeldía podrían contribuir paradójicamente los tratamientos con BZD. En efecto, si bien resultan muy efectivas en el corto plazo, pueden con su uso prolongado reducir la tolerancia a la ansiedad y a los malestares propios del pánico (Fava et al., 1994). También sostiene el World Council que en algunos casos — que por nuestra parte atribuimos a un bajo umbral de activación biológica de la ansiedad — la medicación debe administrase por tiempo indefinido. Creemos que esta decisión debe tomarse solamente una vez agotada la intervención con terapia cognitivo-comportamental. Ante esta eventualidad debe tenerse en cuenta para la selección del fármaco la seguridad de su administración a largo plazo, particularmente a la luz de los efectos desfavorables que han mostrado las benzodiazepinas (Chappa Mara, 2002).
La detección precoz de las recaídas
Hemos hecho mención a los factores presentes antes de comenzar el tratamiento que constituyen indicadores de la probable evolución del cuadro, como son la presencia de depresión y los antecedentes de recaídas previas. La importancia reside en que algo menos de la mitad de los pacientes que se recuperan satisfactoriamente recaen entre 3 y 12 meses después de interrumpido el tratamiento. Ante este panorama podemos preguntarnos si es posible detectar precozmente indicadores de recaídas que nos permitan tomar medidas efectivas, antes de que se manifiesten nuevamente las crisis de pánico. Esta pregunta se la formularon Mavissakalian y Guo (2004), quienes llevaron a cabo un estudio a tales fines. Aseguran que los resultados obtenidos permitirían anticiparse en un par de meses a la recaída manifiesta. Estos indicadores son:
o Un aumento general de la ansiedad;
o La aparición o exacerbación de temores;
o Dificultades laborales;
o Perturbaciones en las relaciones familiares.
Los cambios en estas variables resultaron más eficaces para predecir recaídas que los puntajes de las escalas destinadas a la evaluación de crisis de pánico y de la sensibilidad a la ansiedad (Taylor & Cox, 1998). Si bien no todos los pacientes que presentan el desmejoramiento señalado terminan necesariamente en una crisis de pánico, los citados autores recomiendan, en estos casos, reinstalar el tratamiento farmacológico interrumpido para favorecer la prevención.
La importancia del contexto en la exposición
Es indudable que en el aprendizaje tienen influencia no solamente los estímulos específicos sino también el contexto en el cual se adquiere. En este sentido participa tanto del contexto externo como del interno (estado emocional o efecto de drogas). Del mismo modo, el contexto participa en el proceso de extinción. La extinción realizada en un contexto diferente de aquel en el cual se adquirió la respuesta condicionada, puede favorecer el “efecto renovado” (return to fear), reapareciendo el temor o pánico en el contexto original. La reaparición del temor se ha comprobado en el tratamiento de las fobias simples (Rowe & Craske, 1998). La importancia de este hallazgo en el tema del pánico es significativa, ya que la reaparición de los síntomas es muy frecuente. De modo que es aconsejable que la exposición se realice en un contexto que sea lo más semejante posible a aquél en el cual fue adquirida la fobia (primera crisis de pánico) para evitar recaídas (Bouton, 1988; Bouton & Swartzentruber, 1991). También resulta necesario que la exposición se practique en diferentes contextos. Cabría la posibilidad que el temor fóbico haya sido adquirido en múltiples contextos, condición a explorar en las entrevistas para diseñar tareas múltiples. En los agorafóbicos específicamente, la probabilidad de recaídas fue menor cuando, además de las sesiones en consultorio, se programan tareas en su hogar, tanto por autoexposición como con acompañantes terapéuticos o con la ayuda de la pareja (Barlow, O´Brien & Last, 1984).
La selección del tratamiento
El estudio de cómo las características del paciente influyen en la selección de los posibles tratamientos es un área de investigación poco profundizada. Starcevic, Linden, Uhlenhuth, Kolar y Latas (2004) trataron de identificar que características de los pacientes afectados de pánico con agorafobia llevaban a los psiquiatras de una clínica de nivel académico para trastornos de ansiedad a tomar la decisión de instrumentar terapia cognitivo-comportamental (TCC) sola o asociada con benzodiazepinas de alta potencia, o con benzodiazepinas (BZD) y fluoxetina (FLX), sobre una muestra de 102 pacientes ambulatorios. En primer lugar, se comprobó que la combinación se elegía por la severidad del trastorno, mientras que la TCC sola se indicaba cuando predominaban los fenómenos cognitivos de la ansiedad. Si predominaban las crisis de pánico y los síntomas somáticos, asociaban de preferencia TCC y BZD, mientras que si presentaban síntomas depresivos y la discapacidad era severa, la asociación preferida fue TCC, BZD y FLX. Cuando se comparó la efectividad de los tratamientos en los tres grupos, se comprobó que eran igualmente satisfactorios. Sin embargo, otros informes sostienen que la TCC es más eficaz y menos costosa (Royal Australian and New Zealand College of Psychiatrists Clinical Practice Guidelines Team for Panic Disorder and Agoraphobia, 2003).
La combinación de TCC y psicofármacos tiende, sin embargo, a ser más efectiva que cada modalidad por separado. Cuando se usa medicación sola, las recaídas durante el primer año pueden llegar al 78%, mientras que con el tratamiento integrativo las recaídas fueron solamente del 14,3% (Biondi & Picardi, 2003). Aún más, el tratamiento integrativo tiene ventajas en el largo plazo y parece ser independiente de los factores pronósticos conocidos.
Cambios cognitivos
¿Por qué cambia el paciente? La respuesta no es fácil, ya que las explicaciones están directamente relacionadas con el modelo teórico del investigador. Analicemos algunas propuestas.
La base del modelo cognitivo de la ansiedad tiene sus raíces en el proceso de significación de la amenaza. Cuando la interpretación de los estímulos y condiciones es incierta, tanto mayor es la ansiedad. (Eysenck, MacLeod & Mathews, 1987; Fernández Alvarez, 1992). En los pacientes con pánico y en los agorafóbicos, diversos estudios han comprobado este sesgo en el proceso de significación. Los resultados tienden a mostrar que los pacientes con pánico interpretan los signos internos (por ejemplo, corporales) como amenazantes, en tanto que los agorafóbicos lo hacen respecto de los estímulos ambiguos externos, como lugares pocos conocidos o ruidos imprevistos (Clark, 1988).
Cuando se los compara con sujetos normales los agorafóbicos interpretan como amenazantes los estímulos ambiguos si están relacionados con sus preocupaciones centrales, es decir, con las sensaciones corporales, de modo que la ambigüedad, por sí sola, resultaría insuficiente. Stoller y McNally (1991) extendieron sus estudios a un grupo de agorafóbicos recuperados, comprobando que mantenían la tendencia a la distorsión de significados, a pesar de desplegar afrontamientos adaptativos, cuando fueron tratados con estrategias comportamentales.
Una de las preguntas que podemos hacernos es si la exposición debe limitarse a la agorafobia o si también es efectiva en el tratamiento de las crisis de pánico. Se sostiene que la técnica de reestructuración cognitiva modifica las creencias erróneas y las ideas catastróficas, en tanto que la exposición reduce la ansiedad condicionada y la de anticipación. Algunos autores se inclinan por considerar la combinación como más efectiva (Marchione et al. 1987), mientras que otros sostienen que cada una, empleada de forma aislada, puede resultar igualmente efectiva tanto para el pánico como para la agorafobia (Margraf & Schneider, 1991). En otros estudios comparativos los efectos de la exposición y de la reestructuración cognitiva en el tratamiento tampoco parecen diferir; mostrándose ambos procedimientos igualmente eficaces. Las técnicas de exposición, por lo tanto, resultan útiles para disconfirmar creencias profundas sustentadas en la experiencia y modifican, de este modo, la premisas centrales de la vulnerabilidad. Si esto significa que comparten mecanismos de cambio comunes, requiere de estudios más extensos con discriminación fina de las variables intervinientes.
Por nuestra parte hemos recibido pacientes por presentar recaídas de trastorno de pánico con agorafobia que habían tenido una recuperación más o menos satisfactoria con exposición exclusiva, pero en quienes las creencias básicas habían sufrido modificación. Creemos firmemente que emplear la exposición sin la implementación de estrategias de cambio cognitivo favorece las recaídas. Estas observaciones están en correspondencia con los resultados obtenidos con anterioridad por Williams y Rappoport (1983), en el sentido que los agorafóbicos tratados con estrategias cognitivas recurrían con mayor frecuencia a pensamientos adaptativos, si bien esto no significaba una recuperación mayor que los tratados con técnicas conductuales solamente. Los autores sostienen que las técnicas cognitivas son más eficaces cuando se las aplica en las mismas situaciones en las cuales los miedos se presentan, en correspondencia con nuestras propuestas integrativas (Chappa, 2006).
Estabilidad del cambio y autoeficacia
El tema de la autoeficacia percibida es de importancia central tanto en el cambio como en su mantenimiento en los pacientes con trastornos de pánico y agorafobia, deviniendo en una variable preventiva. Por autoeficacia, un concepto acuñado en los estudios iniciales sobre la superación de la conducta evitativa (Bandura, Adams & Beyer, 1977; Bandura, 1987), se entiende la confianza que el paciente logra en cuanto a su capacidad de poner en marcha los recursos aprendidos en el tratamiento para el control de sus síntomas. Se sostiene que la autoeficacia lograda como resultado de la terapia cognitiva comportamental va más allá de los factores específicos del trastorno, contribuyendo a la reducción del estrés en general y favoreciendo el afrontamiento de otros desafíos de la vida.
Para comprender como opera cognitivamente la percepción de autoeficacia se ha considerado útil diferenciar conocimiento de evaluación como lo hace Cervone (2000). Por conocimiento se entiende el conjunto de creencias que uno tiene sobre las características del hecho o situación, mientras que evaluación hace referencia al nivel de rendimiento o efectividad que se puede lograr en el manejo o control de ese hecho o situación. En este sentido la autoeficacia percibida es una evaluación.
El mismo autor considera útil diferenciar, a los fines de la programación terapéutica, la autoeficacia percibida para las estrategias de la autoeficacia percibida para los objetivos (Cervone, 2000). Es difícil que el paciente se involucre activamente en la ejecución de las estrategias sugeridas en el tratamiento si no confía en que puede lograr determinados resultados. En un estudio sobre la importancia de la autoeficacia en la terminación prematura de tratamientos grupales, se comprobó que los pacientes con baja autoeficacia personal abandonaban el tratamiento prematuramente, aunque creyeran que las estrategias implementadas podrían resultar apropiadas para los objetivos propuestos (Chappa, 1992b). Es decir, carecían de confianza sobre sus capacidades para llevarlas a buen término.
De acuerdo con esto, la efectividad del tratamiento del pánico y la agorafobia dependerá en gran medida de incrementar ese sentimiento subjetivo de eficacia ante las amenazas percibidas. Esta autoeficacia percibida resultaría la variable común de cambio tanto para la exposición en vivo como para la desensibilización sistemática o el modelaje. Participaría en la reducción de la sensibilidad a la ansiedad y en el cambio sostenido de actitud hacia los síntomas que subyacen al control de las crisis de pánico.
Las experiencias directas destinadas al incremento del autocontrol resultan la fuente de información más importante para el cambio sostenido. Se trata de la variable de mayor poder predictivo en la superación del pánico y la agorafobia. Si el tratamiento se enfoca solamente en la exposición gradual a los estímulos, sin aumentar activamente la capacidad de control, es probable que el tratamiento fracase (Williams, 1995).
Los trastornos cognitivos centrales
El tratamiento del trastorno de pánico y la agorafobia no siempre se da por finalizado cuando se logra la supresión de las crisis de pánico y se extingue la evitación agorafóbica. Si bien en muchos casos los pacientes pueden reanudar una vida satisfactoria y productiva a favor de la reactivación de recursos adaptativos previos, en otros el trastorno se ha instalado sobre una personalidad disfuncional caracterizada predominantemente por rasgos de dependencia, ambivalencia o comportamientos evitativos, que pueden ser rastreados desde temprana edad.
La magnitud de estas perturbaciones puede ser variable. Cuanto más evitativo (agorafóbico) es el cuadro clínico del paciente, tiende a ser mayor la participación de disfunciones cognitivas centrales. Si estas persisten, las crisis pueden reaparecer en el futuro a favor de situaciones vitales de estrés. El paciente debe ser advertido sobre esta eventualidad y se aconseja la realización de psicoterapia cognitiva de los temas centrales o profundos.
El tema central en el pánico y la agorafobia
Las creencias desadaptativas profundas de los trastornos de ansiedad se vinculan, predominantemente, con uno de los siguientes temas centrales: aceptación, competencia y control. Ellos son la fuente de la vulnerabilidad cognitiva.
En el caso del pánico y la agorafobia el tema central es el de control. Un tema central es definido como: “un modo habitual, fijo y predominantemente automático de pensar, sentir, actuar y responder ante el mundo” (Beck et al., 1985). La vulnerabilidad comprende tanto el temor a ser controlado como el temor a perder el control, a carecer de dominio sobre sí mismo. Un ejemplo es el de las crisis en las muchedumbres: temor a perder la regulación de la voluntad, desmayarse o vomitar en público, ser objeto de vergüenza por gritar e insultar impulsivamente.
La problemática del control también afecta la relación terapéutica. El terapeuta es visto como alguien superior, con posibilidad de conocer las motivaciones ocultas y ante quien se supone se debe verbalizar los secretos más íntimos. Esta percepción del otro como dominante puede hacer que el paciente se sienta vulnerable, si es especialmente sensitivo a cualquier forma de regulación, es decir, tiene una elevada reactancia, pueden activar inconscientemente distintas estrategias para boicotear la relación incidiendo negativamente en la progresión del tratamiento. El término reactancia, al que ya hemos hecho referencia, se define como “una fuerza motivacional que se activa cuando se amenazan o eliminan libertades conductuales percibidas” (Brehm, 1966). La persona con alta reactancia procurará restituir el control sobre sí misma y sobre la situación. La reactancia motiva para el control más que para el logro (Dowd, 1993).
En la reactancia se han descrito dos factores independientes, uno llamado reactancia verbal y otro comportamental. Mientras que la reactancia verbal estaría correlacionada con la asertividad y favorecería las interacciones productivas en la terapia (Dowd, Milne & Wise, 1991), la elevada reactancia comportamental atenta contra la compliance y predice una terminación prematura del tratamiento (Seibel & Dowd, 1994; Seibel & Dowd, 1999; Chappa, Dowd et al., 1999).
El terapeuta deberá ser prudente en el manejo del vínculo con el paciente con trastorno de pánico, permitiendo cierto espacio para que el paciente pueda sentirse respetado en su autocontrol, por ejemplo regulando el “cuando” de las tareas. Esta actitud es especialmente necesaria en las fases iniciales del tratamiento, para impedir una terminación precoz. Las consignas de acción y los pedidos de registro deberán ser presentados de modo que pueda sentir que él mismo decide cuándo hacerlas. De otro modo, se mostrará reacio a completar tareas, alegará olvidos, o más comúnmente, las juzgará superfluas.
Si bien se describen estas estrategias como un paso ulterior, no implica que la detección de las problemáticas profundas relacionadas al tema nuclear no puedan tener lugar precozmente en las etapas iniciales del tratamiento. Sin embargo, es aconsejable su abordaje una vez superada la perturbación sintomática que motivó la consulta.
Respecto de las estrategias cognitivas en el tratamiento de los temas centrales, su consideración excede los objetivos de esta revisión, remitiéndose al lector a la literatura específica (Beck et al., 1985; Chappa, 2006).
Conclusiones
A partir de nuestra experiencia creemos que las medidas terapéuticas y preventivas que pueden reducir las recaídas o su intensidad consisten en:
1- Informar adecuadamente al paciente sobre la posibilidad que ante situaciones de estrés futuras pueda volver a experimentar los síntomas de ansiedad y los propios del pánico;
2- No usar exclusivamente psicofármacos y cuando se los emplea señalar explícitamente que son indicados para el control de los síntomas y que su discontinuidad se efectuará en forma lenta y progresiva, a favor del aprendizaje de estrategias de afrontamiento cognitivas y comportamentales;
3- Advertir que la interrupción o modificación de las dosis prescriptas de psicofármacos puede determinar la presentación de crisis o la persistencia de episodios menores que desalientan la recuperación;
4- El uso exclusivo de psicofármacos puede resultar suficiente en personas sin antecedentes fóbicos o muy leves, o poseedores de características de personalidad que favorecen el afrontamiento y la autoexposición;
5- La combinación de psicoterapia cognitivo-comportamental y medicación es más efectiva que cualquiera de ambos por separado;
6- Las técnicas de exposición tienen la ventaja de producir un cambio de actitud frente a los síntomas y situaciones temidas, por un aumento de la autoeficacia. Este sentimiento de eficacia personal positivo redundará en un mayor potencial de afrontamiento en situaciones futuras;
7- Es aconsejable la diversidad de contextos en la exposición (consultorio, hogar del paciente, con modelaje y autoadministrada, exteroceptiva e interoceptiva) para favorecer la generalización de la extinción y prevenir las recaídas;
8- El aprendizaje logrado con la reestructuración cognitiva favorece el autocontrol, ya que permite identificar el proceso de pensamiento como inductor de las crisis y como factor de mantenimiento de las mismas;
9- Los procesos de cambio cognitivo profundos garantizan la incorporación del problema como ligado al “sí-mismo”, de modo que fortalecen la noción de control interno y alientan la modificación de los esquemas disfuncionales profundos;
10- Los cambios, una vez logrados, requerirán de la participación activa del paciente para mantenerlos y del apoyo familiar para evitar las recaídas; este último punto, si bien no desarrolado específicamente en esta presentación intenta señalar la importancia del contexto social en la recuperación del paciente. Estudios recientes encuentran que las actitudes de incomprensión y críticas al tratamiento de los familiares resultó correlacionada con pobres resultados y con índices de recaídas más elevados (Renshaw, Chambless & Steketee, 2003).
Creemos que todas estas variables están ligadas entre sí a través de un elemento común constituido por el aprendizaje y la modificación de la imagen propia y del mundo, y del aumento de la autoeficacia, factores que permiten el mantenimiento del cambio terapéutico y la prevención de las recaídas.
Referencias Bibliográficas
Alden, L. E & Bieling, P. (1998). Interpersonal consequences of the pursuit of safety. Behaviour research and therapy, 36, 53-64. [ Links ]
Andersch, S. & Hetta, J. (2003). A 15-year follow-up study of patients with panic disorder. European psychiatry, 18 (8), 401-8. [ Links ]
Arntz, A. & van den Hout, M. (1996). Psychological treatments of panic disorder without agoraphobia: cognitive therapy vs applied relaxation. Behaviour research and therapy, 34, 113-122. [ Links ]
Bandelow, B. & Rüther, E. (2004). Treatment resistant panic disorder. CNS spectrums, 9 (10), 725-39. [ Links ]
Bandura, A. (1987). Pensamiento y acción. Fundamentos sociales. Barcelona: Martínez-Roca. [ Links ]
Bandura, A.; Adams, N. E. & Beyer, J. (1977). Cognitive processes mediating behavior change. Journal of personality and social psychology, 35, 125-139. [ Links ]
Barlow, D. H.; O´Brien, G. T. & Last, C. G. (1984). Couples treatment of agoraphobia. Behavior therapy, 15, 41-58. [ Links ]
Basoglu, M.; Marks, I. M.; Kilic, C.; Brewin, C. R. & Swinson, R. P. (1994a). Attribution of improvement to medication predicts subsequent relapse. British journal of psychiatry, 164 (5), 652-9. [ Links ]
Basoglu, M.; Marks, I. M.; Swinson, R. P.; Noshirvani, H.; O'Sullivan, G. & Kuch, K. (1994b). Pre-treatment predictors of treatment outcome in panic disorder and agoraphobia treated with alprazolam and exposure. Journal of affective disorders, 30 (2), 123-32. [ Links ]
Beck, A.; Emery, G. & Greenberg, R. (1985). Anxiety disorders and phobias: a cognitive perspective. Basic Books: New York. [ Links ]
Biondi, M. & Picardi, A. (2003). Increased probability in remission from panic disorder with agoraphobia after drug treatment in patients who received concurrent cognitive-behavior therapy: a follow-up study. Psychotherapy and psychosomatics,72 (1), 34-42. [ Links ]
Bittner, A.; Goodwin, R. D.; Wittchen, H. U.; Beesdo, K.; Hofler, M. & Lieb, R. (2004). What characteristics of primary anxiety disorders predict subsequent mayor depressive disorder? Journal of clinical psychiatry, 65(5), 618-26 quiz 730. [ Links ]
Bouton, M. E. (1988). Context and ambiguity in the extinction of emotional learning. Implications for exposure therapy. Behaviour research and therapy, 26, 137-149. [ Links ]
Bouton, M. E. & Swartzentruber, D. (1991). Sources of relapse after extinction in pavlovian and instrumental learning. Clinical psychology review, 11, 123-140. [ Links ]
Brehm, J. W. (1966). A theory of psychological reactance. New York: Academic Press. [ Links ]
Cervone, D. (2000). Thinking about self-efficacy. Behavior modification, 24 (1), 30-56. [ Links ]
Chappa, H. J. (1992a). Abordaje cognitivo-integrativo del pánico y la agorafobia. Revista Argentina de psicología clínica, 1 (1), 60–69. [ Links ]
Chappa, H. J. (1992b). Los grupos cognitivo-comportamentales en un programa terapéutico integrativo para pacientes depresivos. Em: R. C. Opazo (Org.). Integración en psicoterapia. CECIDEP: Santiago de Chile. [ Links ]
Chappa, H. J. (1994). Abordaje terapéutico de la ansiedad y el pánico. Simposio Internacional sobre Ansiedad y Pánico, 12-15 de Octubre, Mendoza. [ Links ]
Chappa, H. J. (1996a). Comorbility of panic and other anxiety disorders: implications for cognitive-behavioral and pharmacological treatment. XII SEPI Conference, April 25-28, Berkeley. [ Links ]
Chappa, H. J. (1996b). ISRS, heterogeneidad de los TOC y propuesta terapéutica. Psiquiatría biológica, 14, 3–11. [ Links ]
Chappa, H. J. (1997a). Pánico y agorafobia. Abordajes cognitivo y psicofarmacológico. Buenos Aires: Salerno. [ Links ]
Chappa, H. J. (1997b). High padua inventory scores as a prognostic factor in cognitive-behaviour therapy of agoraphobia. Leído en el Congreso de la EABCT (European Association of Behaviour Cognitive Therapy), 25-27 de September, Venezia. [ Links ]
Chappa, H. J. (2000). Abordajes cognitivo-comportamental y psicofarmacológico de la fobia social. IV Congreso Colombiano y Panamericano de Neuropsicofarmacología, 24-26 de Febrero, Santa Fé de Bogotá, Colombia. [ Links ]
Chappa, H. J. (2003). Distimia y otras depresiones crónicas. Abordajes psicofarmacológico y cognitivo-social. Buenos Aires: Médica Panamericana. [ Links ]
Chappa, H. J. (Org.). (2006). Tratamiento integrativo del trastorno de pánico. Buenos Aires: Paidós (En prensa). [ Links ]
Chappa, H. J.; Dowd, Th. E. et al. (1999). Reactance and assertiveness: a pilot correlational study. XIII Conference of the Society for Exploration of Psychotherapy Integration, Miami. [ Links ]
Chappa, M. (2002). Efectos adversos de la benzodiazepinas sobre las funciones cognitivas. Tesis de graduación, Universidad de Belgrano. Buenos Aires, Argentina. [ Links ]
Clark, D. M. (1986). A cognitive approach to panic. Behaviour research and therapy, 24, 461-470. [ Links ]
Clark, D. M. (1988). A cognitive model of panic attacks. Em: S. Rachman & J. D. Maser (Orgs.). Panic: psychological perspective. Hilsdale, NJ: Erlbaum. [ Links ]
Clark, D.; Salkovskis, P. M.; Hackmann, A.; Middleton, H.; Anastasiades, P. & Gelder, M. (1994). Comparison of cognitive therapy, applied relaxation and imipramine in the treatment of panic disorder. British journal of psychiatry, 164 (6), 759-69. [ Links ]
Dowd, E. T. (1993). Correlatos motivacionales y de personalidad de la reactancia psicológica e implicaciones para la terapia cognitiva. Psicología conductal, 1, 145-155. [ Links ]
Dowd, E. T.; Milne, Ch. R. & Wise, S. L. (1991). The therapeutic reactance scale: a measure of psychological reactance. Journal of counseling and development, 69, 541-545. [ Links ]
Eysenck, M. W.; MacLeod, C. & Mathews, A. (1987). Cognitive functioning and anxiety. Psychological research, 49, 189-195. [ Links ]
Fava, G. A.; Grandi, S.; Belluardo, P.; Savron, G.; Raffi, A. R.; Conti, S. & Saviotti, F. M. (1994). Benzodiazepines and anxiety sensitivity in panic disorder. Progress in neuropsychopharmacology & biological psychiatry, 18 (7), 1163-68. [ Links ]
Fava, G. A.; Zielezny, M.; Savron, G. & Grandi, S. (1995). Long-term effects of behavioural treatment for panic agoraphobia. British journal of psychiatry, 166 (1), 87-92. [ Links ]
Fava, G. A.; Rafanelli, C.; Grandi, S.; Conti, S.; Ruini, C.; Mangelli, L. & Belluardo, P. (2001). Long-term outcome of panic disorder with agoraphobia treated by exposure. Psychological medicine, 31(5), 891-8. [ Links ]
Fernández Álvarez, H. (1992). Fundamentos de un modelo integrativo en psicoterapia. Buenos Aires: Paidós. [ Links ]
Geiser, F.; Imbierowicz, K.; Conrad, R.; Wermter, F. & Liedtke, R. (2004). Impact of an additional behavioral anxiety intervention on therapy outcome in a psychodynamic inpatient setting. Zeitschrift fur psychosomatische medizin und psychotherapie, 50 (1), 53-69. [ Links ]
Heldt, E.; Manfro, G. G.; Kipper, L.; Blaya, C.; Maltz, S.; Isolan, L.; Hirakata, V. N. & Otto, M. W. (2003). Treating medication resistant panic disorder: predictors and outcome of cognitive-behavior therapy in a Brazilian public hospital. Psychotherapy and psychosomatics, 72 (1), 43-8. [ Links ]
Jacobson, N. S.; Wilson, L. & Tupper, C. (1988). The clinical significance of treatment gain resulting from exposure-based interventions for agoraphobia: a reanalysis of outcome data. Behaviour therapy, 19, 539-554. [ Links ]
Marchione, K. E.; Michelson, L. et al. (1987). Cognitive behavior treatment of agoraphobia. Behaviour research and therapy, 25, 319-328. [ Links ]
Margraf, J. & Schneider, S. (1991). Outcome and active ingredients in cognitive-behavior treatment of panic disorder. Symposium presented at the 25th convention of de AABT, November, New York. [ Links ]
Mavissakalian, M. & Hartman, M. S. (1987). DSM-III personality disorder in agoraphobia. II changes in treatment. Comprehensive psychiatry, 23, 356-361. [ Links ]
Mavissakalian, M. & Guo, Sh. (2004). Early detection of relapse in panic disorder. Acta psychiatrica scandinavica, 110 (5), 393-9. [ Links ]
Nadiga, D. N.; Hensley, P. L. & Uhlenhuth, E. H. (2003). Review of the long-term effectiveness of cognitive-behavior therapy compared to medication in panic disorder. Depression and anxiety, 17 (2), 58-64. [ Links ]
Pollack, M. H.; Allgulader, C.; Bandelow, B.; Cassano, G. B.; Greist, J. H.; Hollander, E.; Nutt, D. J.; Okasha, A. & Swinson, R. P. (2003). World council of anxiety recommendations for the long-term treatment of panic disorder. CNS spectrums, 8 (1), 17-30. [ Links ]
Renshaw, K. D.; Chambless, D. L. & Steketee, G. (2003). Perceived criticism predicts severity of anxiety symptoms after behavioral treatment in patients with obsessive-compulsive disorder and panic disorder with agoraphobia. Journal of clinical psychology, 59 (4), 411-21. [ Links ]
Rijken, H.; Kraaimaat, F. et al. (1992). A follow-up study on short-term treatment of agorafobia. Behaviour research and therapy, 1, 63-66. [ Links ]
Rowe, M. K. & Craske, M. G. (1998). Effects of varied-stimulus exposure training of fear reduction and return to fear. Behaviour research and therapy, 36, 719-734. [ Links ]
Royal Australian and New Zealand College of Psychiatrists Clinial Practice Guidelines Team for Panic Disorder and Agoraphobia (2003). Australian and New Zealand journal of psychiatry, 37 (6), 641-56. [ Links ]
Salkovkis, P. M. (1996). The cognitive approach to anxiety: threat beliefs, safety seeking behavior and the special case of health anxiety and obsessions. Em: P. M. Salkovskis (Org.). Frontiers of cognitive therapy. New York: Guilford. [ Links ]
Sanavio, E. (1988). Obsessions and compulsions. The padua inventory. Behaviour research and therapy, 26, 169-177. [ Links ]
Seibel, C. A. B. & Dowd, E. T. (1994). Reactance, noncompliance and developmental factor. Conceptual integration and empirical validation. Paper presented at the 1994 Annual meeting of the SEPI, Buenos Aires, Argentina. [ Links ]
Seibel, C. A. B & Dowd, E. T. (1999). Reactance and therapeutic noncompliance. Cognitive therapy and research, 23 (4), 373-380. [ Links ]
Slaap, B. R.; Van Vliet, I. M.; Westenberg, H. G. & de Boer, J. A. (1995). Phobic symptoms as predictors of non response to drug therapy in panic disorder (a preliminary report). Journal of affective disorders, 33 (1), 31-38. [ Links ]
Starcevic, V.; Linden, M.; Uhlenhuth, E. H.; Kolar, D. & Latas, M. (2004). Treatment of panic disorder with agoraphobia in an anxiety disorders clinic: factor influencing psychiatrists' treatment choices. Psychiatry research, 30; 125 (1) 41–52. [ Links ]
Stoler, L. S. & McNally, R. J. (1991). Cognitive bias in symptomatic and recovered agoraphobics. Behaviour research and therapy, 29, 539-545. [ Links ]
Taylor, S. & Cox, B. (1998). Anxiety sensitivity: multiple dimensions and hierarchic structure. Behaviour research and therapy, 36, 37-51. [ Links ]
Williams, L. S. & Rappoport, A. (1983). Cognitive treatment in the natural environment of agoraphobics. Behaviour therapy., 14, 299-313. [ Links ]
Williams, L. S. (1995). Self-efficacy, anxiety, and phobic disorders. Em: J. E. Maddus (Org.). Self-efficacy, adaptation, and adjustment: theory, research, and application. New York: Plenum. [ Links ]
Yonkers, K. A.; Bruce, S. E.; Dyck, I. R. & Keller, M. B. (2003). Chronicity, relapse, and illness-course of panic disorder, social phobia and generalized anxiety disorder: findings in men and women from 8 years of follow-up. Depression and anxiety, 17 (3), 173-9. [ Links ]
 Dirección para correspondencia
Dirección para correspondencia
Cetem - Institución de Terapias Cognitivas e Integrativas
Calle 55 – 689 (1900) La Plata – Argentina.
Recebido em: 31/07/2006
Aceito em: 28/11/2006














