Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Psicologia em Revista
versão impressa ISSN 1677-1168
Psicol. rev. (Belo Horizonte) v.11 n.18 Belo Horizonte dez. 2005
ARTIGOS
Representação da sobrecarga familiar e adesão aos serviços alternativos em saúde mental
Social representations of family burden and adhesion to mental health alternative services
Pedro Humberto Faria Campos*; Carlene Borges Soares**
Departamento de Psicologia da UCG
RESUMO
O presente estudo teve por objetivo realizar uma investigação acerca do impacto da representação da sobrecarga, elaborada por cuidadores diretos de pacientes crônicos, na adesão aos serviços alternativos propostos em oposição ao modelo hospitalocêntrico. A sobrecarga se refere à presença de problemas, dificuldades ou eventos adversos que afetam significativamente a vida dos familiares ou cuidadores responsáveis pelo paciente, e corresponde ao elemento do sofrimento explicitamente atribuído ao paciente. Participaram do estudo dez cuidadores considerados aderentes e nove considerados não-aderentes, que foram submetidos a uma entrevista semi- diretiva, centrada nas diferentes dimensões da sobrecarga descritos na literatura. Os resultados nos permitem supor que a sobrecarga emocional é percebida como sendo a mais difícil de enfrentar e indicam a existência de seu efeito sobre a adesão. Por outro lado as variáveis de gênero e classe social aparecem como macro reguladores desta sobrecarga.
Palavras-chave: Sobrecarga familiar, Adesão, Serviços alternativos, Representações sociais.
ABSTRACT
This study aimed at investigating the impact of overburden representation by chronic patients caretakers upon the levels of adhesion to alternative models proposed in opposition to the institutional- hospital model. Overburden is related to the perception of problems, difficulties or adverse events that significantly affect family life and those in charge of the patients, and corresponds to the psychological pain explicitly attributed to the patients. The participants were ten adherent and nine non-adherent caretakers. They were submitted to a semi-directive interview based on the different overburden dimensions described in the literature. Results allow us to suppose that emotional overburden is perceived as the most difficult one to cope with. They also indicate the existence of its effect on adhesion. On the other hand, other variables such as gender and social class appeared as macroregulators of the overburden.
Keywords: Family overburden, Adhesion, Alternative services, Social representations.
No contexto das grandes transformações sociais e institucionais em andamento no Brasil, no campo da saúde mental, o presente estudo teve por objetivo realizar uma investigação empírico-exploratória acerca do impacto da representação da sobrecarga, em cuidadores diretos de pacientes crônicos, sobre a adesão de familiares e pacientes aos serviços alternativos propostos, em oposição ao modelo hospitalocêntrico e institucionalizante.
Historicamente, desde o século XIX, o hospital psiquiátrico tem sido o único recurso para o tratamento de problemas psíquicos e tem contribuído para excluir os doentes mentais, garantindo à família e à sociedade alívio dos problemas causados pela doença, acarretando cronicidade e perda dos vínculos familiares. As conseqüências da institucionalização do portador de transtorno mental, causadas pela longa permanência no hospital, têm sido bastante estudadas. Delgado (1991), em seu trabalho intitulado Determinantes institucionais da cronificação, sugere que o estatuto do crônico se opõe ao agudo, na tipologia da evolução clínica, e significa a aceitação da idéia de irreversibilidade de um estado patológico. Esta condição de cronicidade resultava na transferência da pessoa para a instituição asilar terminal. O mesmo autor coloca em evidência a noção de neurose institucional, como determinante do processo patogênico.
Foi a partir da Segunda Guerra Mundial que as denúncias de modelos de exclusão se tornam proeminentes e criam a oportunidade de debate que evoluiu para o movimento das transformações das instituições psiquiátricas. Segundo Padrão (1992), no período pós-guerra, a necessidade da participação da sociedade durante a reconstrução dos países mobilizou novos recursos, avanços tecnológicos e científicos, levando a reformas sociais e sanitárias que modificaram profundamente a abordagem dos transtornos mentais. Surgiram então na Europa, Estados Unidos e Canadá, reformas legislativas e assistenciais que diminuíram seus manicômios e a população asilar, através de novos modelos de atenção em saúde mental e da incorporação de direitos civis dos portadores de transtornos mentais.
A Reforma Psiquiátrica constitui-se num conjunto de aparatos legislativos, jurídicos e administrativos, visando legalizar o processo de desinstitucionalização. Pode-se dizer que, embora os primeiros sinais de possibilidade de transformação da assistência psiquiátrica no Brasil ocorram no final da década de 1970, as mais significativas mudanças na história das políticas de saúde mental, no Brasil, somente vão ser implementadas no período entre 1992 e 1995, a partir das portarias do Ministério da Saúde (1991-1992) que normatizavam o financiamento dos novos serviços de saúde mental e estabeleciam critérios de qualidade para os hospitais. Estas portarias contribuíram para a criação de mais de 2000 leitos psiquiátricos em hospitais gerais e de mais de duzentos serviços de atenção psicossocial (hospitais-dia, centros [Caps] e núcleos [Naps] de atenção psicossocial) em todo o país.
A desinstitucionalização pode se redefinida como um processo de desconstrução do paradigma clássico da psiquiatria, simultaneamente à construção deum novo contexto prático-teórico sobre a loucura e o sofrimento psíquico, com a invenção de novas realidades. A instalação dos novos serviços vai se constituir de modo inversamente proporcional à chamada desconstrução do modelo hospitalocêntrico. Assim, a reforma psiquiátrica indica a criação de serviços de atenção, tais como Hospitais-dia, Núcleos ou Centros de Atenção Psicossocial (Naps/Caps), Serviços Residenciais Terapêuticos (Lares Abrigados, Residências Terapêuticas, Pensões Protegidas), Centros de Convivência, e Cooperativas Sociais, além de outros dispositivos que facilitem a manutenção do portador de sofrimento psíquico na rede de assistência à saúde geral, evitando assim sua segregação e estigmatização, através dos serviços especializados e principalmente através da internação em hospital psiquiátrico.
FAMÍLIA E DOENÇA MENTAL
Historicamente, a família se constituiu como objeto de estudo e intervenção desde a consolidação das instituições psiquiátricas, no século XVIIII (Luis, 2000; Rose, 1996). Porém, o foco de uma grande parte dos estudos foi e tem sido a relação causal entre família e distúrbio, com destaque para o estudo de famílias de pacientes com esquizofrenia e outras psicoses. Em contrapartida às teorias de culpabilização da família, a literatura dos últimos anos apresenta um movimento que se afasta do modelo da família patogênica, para se aproximar do modelo de enfrentamento e competência familiar. Este movimento surge na era da desinstitucionalização e do tratamento comunitário, quando a família é vista como forte aliada na recuperação do portador de transtorno mental e na prevenção de sua cronificação (Melman, 2001).
Estudos recentes (Lefley e Wasow, 1994; Leffley, 1998) mostram que, em contraste aos paradigmas anteriores, as famílias de pessoas portadoras de transtornos psíquicos não são hoje percebidas nem como causas, nem como canais instrumentais para a cura do paciente, pois as mesmas não causam os transtornos, e também não podem curá-los, mas como fortes aliados no enfrentamento de situações altamente adversas. Lefley (1998) também ressalta que os valores culturais têm afetado não apenas as atitudes sociais e profissionais, como também a interação com os pacientes e seus familiares. Vários são os estudos (Wolff et al., 1996; Brockington, 1993; Crispim, 1992; Nogueira,1986; DAmorim,1982) que permitem afirmar que a cronificação e o empobrecimento resultantes das psicoses não são causados por fatores intrínsecos à doença, mas por variáveis, muitas vezes ligadas à família e à comunidade, que podem ser modificadas no processo de intervenção.
Sobrecarga familiar em famílias de pacientes portadores de doença mental
Um dos efeitos do processo histórico de desinstitucionalização foi a preocupação sobre seu impacto nas famílias, contribuindo para que elas adotem ou não as propostas e ações de transformação do modelo de atenção em saúde mental. Esta preocupação impulsionou também, nas últimas décadas, estudos sobre as conseqüências das doenças psiquiátricas para a família, também chamadas de sobrecarga familiar (family burden), com o objetivo de compreender o papel da família na rehospitalização do paciente, no atual contexto dos tratamentos comunitários.
Os estudos sobre a experiência da família com a doença mental (Marsh 1992; Melman 2001; Ostman 2000; Rose 1996), revelam o grande impacto que a doença representa para a família, com significativas desorganizações nas formas habituais de lidar com situações do cotidiano, na medida em que a família enfrenta as alterações de comportamento do familiar e passa a assumir a função do cuidado, a responder às demandas desta função. A responsabilidade de cuidar é potencializada também pela falta de esclarecimentos e informações por parte do sistema de saúde que não fornece respostas definitivas sobre a causa e o prognóstico da doença.
A sobrecarga familiar pode ser definida, segundo Goldman (1982), como sendo o estresse emocional e econômico a que as famílias se submetem, quando um parente recebe alta de um hospital psiquiátrico e retorna ao seu lar, principalmente quando laços familiares foram rompidos pelo padrão de cronicidade, no caso dos pacientes que permanecem por longos períodos em instituições psiquiátricas. Segundo o Relatório sobre a saúde no mundo 2001: saúde mental: nova concepção, nova esperança, publicado pela Organização Mundial de Saúde (OMS, 2001), os transtornos mentais e comportamentais exercem considerável impacto sobre os indivíduos, as famílias e a comunidade, em conseqüência não só dos sintomas inquietantes, como também das resultantes incapacidades de participar em atividades de trabalho e de lazer, acentuadas pela discriminação.
Para Platt (1985) burden se refere à presença de problemas, dificuldades ou eventos adversos que afetam significativamente a vida dos familiares ou cuidadores responsáveis pelo paciente, e corresponde ao elemento de sofrimento explicitamente atribuído ao paciente. Alguns autores (Marsh, 1992; Platt, 1985) distinguem: de um lado, a sobrecarga objetiva, que se refere aos problemas ou dificuldades concretas, verificáveis e observáveis, causadas pelos comportamentos do paciente; de outro lado, a sobrecarga subjetiva, que se refere aos sentimentos pessoais sobre o ato de cuidar do paciente e está relacionada às conseqüências da sobrecarga objetiva. A palavra burden, na línguainglesa, é freqüentemente usada para descrever os aspectos negativos associados aos cuidados de indivíduos doentes e equivale aos termos fardo, impacto, sobrecarga e interferência.
As conseqüências adversas para as famílias de pessoas portadoras de transtornos mentais têm sido sistematicamente documentadas em estudos sobre sobrecarga familiar (Freeman & Simon 1963; Hoenig & Hamilton, 1966; Arey & Warheit, 1980; Thompson & Doll, 1982; Lefley 1985 e 1987), e parecem apontar para o fato de que todas as áreas do funcionamento familiar são afetadas pela presença da doença mental. É importante notar que a sobrecarga familiar é um fenômeno facilmente perceptível e que persiste mesmo quando o paciente responde positivamente a tratamentos inovadores e efetivos.
MÉTODO
Sujeitos
Os sujeitos desta pesquisa são cuidadores diretos de pacientes portadores de sofrimento mental crônico, com idades entre 18 e 60 anos, de ambos os sexos (cinco masculinos e 14 femininos), com nível de escolaridade desde o analfabetismo até o nível superior, e com graus de parentesco representados por mãe (oito), irmã (quatro), filha (dois), pai (um) irmão (um), filho (um) e esposo (dois). O nível socioeconômico dos cuidadores foi bastante variável, desde renda familiar próxima a um salário mínimo até entre seis e oito salários mínimos mensais, com número médio de 4.6 pessoas por família.
Os sujeitos foram selecionados dentro dos critérios, em duas unidades de serviço de atenção diária em saúde mental, na cidade de Goiânia, divididos em dois grupos: famílias aderentes (dez), usuários do único Hospital-dia da cidade, e famílias não-aderentes (nove). Os critérios de exclusão foram familiares de alcolistas e drogadictos. Os critérios de inclusão foram o conhecimento de dois tipos de serviços, tradicionais e substitutivos, de atenção em saúde mental, sendo o principal cuidador e aquele que acompanha o tratamento do fa-miliar.
Os cuidadores são responsáveis diretos pelo cuidado de dezenove pacientes, sendo dez mulheres (53%) e nove homens (47%) com idade média de 37 anos. À época da pesquisa, 17 usuários se encontravam em casa com suas famílias, e dois se encontravam em internação integral em hospital psiquiátrico. O tempo de doença varia entre um ano e meio (5%) e mais de dez anos (42%).
Estas famílias foram assim categorizadas por participarem sistematicamente do tratamento de seu familiar portador de sofrimento psíquico neste serviço de atenção diária, sem recorrer, no entanto, à internação integral, mesmo nos momentos de crise. O grupo de familiares considerados não-aderentes foi composto por nove famílias de usuários de um Centro de Atenção Psicossocial (Caps), que foram incluídos na pesquisa, uma vez que, mesmo após terem participado do acolhimento naquela unidade de atenção diária, não aderiram às atividades previstas.
Instrumento
A técnica de entrevista semi-estruturada também foi usada na segunda parte da coleta de dados, visando abordar aspectos objetivos e subjetivos, expressos voluntariamente, sobre sobrecarga familiar causada pela atividade de cuidar, em casa, do parente com sofrimento psíquico. Os temas abordados estão relacionados com as alterações ocorridas ou não no ambiente familiar, a partir do surgimento do transtorno, e buscam apreender a concepção da família sobre as dificuldades enfrentadas durante a convivência com a pessoa acometida por transtorno mental, a necessidade de apoio, e a participação no tratamento. As dimensões selecionadas foram adaptadas do instrumento proposto por Pai e Kapur (citado por Abreu et al., 1991) e do instrumento usado por Ostman (2000) e se constituíram de:
• Efeitos sobre a situação financeira da família: gastos extra, perda de renda, alteração na vida profissional dos membros da família;
• Efeitos sobre a rotina familiar: ruptura nas atividades cotidianas de trabalho, de escola dos membros da família;
• Efeitos sobre as atividades de lazer da família: alteração nas atividades habituais de lazer;
• Efeitos sobre a interação familiar: alterações na atmosfera familiar, na relação com a pessoa doente e nas relações sociais;
• Efeitos sobre a saúde física de outros familiares: alterações na saúde física de outro familiar, diretamente relacionadas ao surgimento da doença na família;
• Efeitos sobre a saúde mental de outros familiares: necessidade de ajuda psicológica ou psiquiátrica, diretamente relacionadas ao surgimento da doença mental na família;
• Efeitos do tratamento: dificuldades e facilidades encontradas, qualidade dos serviços, efeitos sobre a vida dos familiares.
Procedimento de coleta e análise de dados
Neste trabalho utilizamos a chamada abordagem quantitativa da representações sociais (Doise, 2002; Doise et al., 1993), também conhecida como abordagem das tomadas de posição ou dos princípios organizadores das tomadas de posição. Nesta abordagem, um primeiro aspecto a ser destacado é a noção de consenso, a idéia de saber partilhado, que pode ser qualificada pelo menos de duas maneiras: primeiro, o consenso como um acordo entre os indivíduos, manifestado pela similitude (proximidade ou não) das respostas (usualmente estudado pela abordagem fundada na teoria do Núcleo Central); ou, em segundo lugar, como partilha de pontos de referência, tomadas de posição que exprimem, tanto estatística quanto conceitualmente, a diferença. Assim, pode-se pensar que o metassistema social (constituído pelos grandes sistemas do pensamento social, os grandes sistemas de crenças ou sistemas ideológicos – de la pensée sociale – bem como o sistema institucional, podem constituir- se em pontos de referência comum, portanto organizadores de um consenso que permite diferentes posicionamentos.
Devemos salientar que, ao reintroduzir a diferença como foco de análise e compreensão dos fenômenos representacionais coletivos, não se está tratando de variações individuais, no sentido exato do termo; não se trata em absoluto de diferenças do tipo traços de personalidade, mas antes, de posições individuais ordenadas (regidas) pelas appartenances (pertenças) sociais, pelo contexto social, por regularidades de ordem social. Assim, o estudo das representações sociais, nesta perspectiva, constitui-se da análise das regulações efetuadas pelo metassistema social sobre o sistema cognitivo, assim como a análise explícita das vinculações entre estas mesmas representações sociais e posições específicas (dos grupos ou sujeitos) dentro de um conjunto de relações sociais.
Do ponto de vista empírico e sob a perspectiva daqueles que desejam e/ou devem intervir sobre a realidade social, quando estudamos um grupo social concreto e específico, devemos nos interessar pela parte consensual da representação, visto que é ela que define a identidade do grupo. Neste sentido, o software ALCESTE (Analyse Lexicale par Contexte dun Ensemble de Segments de Texte) funciona como um auxiliar informatizado que faz aglutinar frases (trechos do discurso), aparentemente diferentes em seu enunciado, mas próximas em uma relação de significado. O ALCESTE coloca em evidência aglomerados (mundos lexicais) de palavras (palavras-plenas) que têm por referência um mesmo núcleo de sentido (Kronberger & Wagner, 2002).
Assim, a associação de palavras dotadas de sentido (portadoras de sentido) que aparecem com freqüência constituem os chamados mundos lexicais. Palavras-plenas e mundos lexicais constituem, para um dado grupo social, uma espécie de estrutura do texto, que, por sua vez, reflete a estrutura da representação social do objeto social enfocado (ou no texto ou em um conjunto de entrevistas). Dito de outro modo, a estrutura de um texto, produzido por um grupo de indivíduos acerca de um objeto social, reflete uma certa semântica grupal acerca deste mesmo objeto. Uma semântica de referência para os vários relatos e sentidos atribuídos pelos indivíduos ao objeto: face a uma mesma referência semiológica (uma mesma representação do objeto) os sujeitos podem tomar posições variadas.
Deste modo, propomos (Costa & Campos, 2003; Campos, Torres & Guimarães 2004) uma análise que opera em três níveis. No primeiro nível, operase a identificação do campo comum (campo consensual); no segundo nível, identifica-se o posicionamento dos sujeitos ou grupos face aos campos comuns; e, finalmente, no terceiro nível, busca-se compreender os posicionamentos identificados, através de sua ancoragem em metassistemas institucionais ou ideológicos. Esta terceira fase se ampara em elementos não textuais.
Com base na análise textual das verbalizações dos participantes reconstruímos o discurso consensual, fazendo uso da relação entre as palavras, a freqüência em que aparecem e suas associações em classes de palavras (cálculo do χ2). Os enunciados também são usados como recurso para uma melhor compreensão do contexto em que as classes estão situadas, para assim acessar o contexto semântico, e podem indicar as representações sociais.
RESULTADOS
O campo comum da sobrecarga familiar
A análise do corpus total, indica que o discurso dos sujeitos se organiza em torno de quatro classes. A Figura 1 apresenta essas classes e a relação entre elas. A partir da análise surgiram dois eixos de organização da percepção da sobrecarga familiar causada pela presença da pessoa com transtorno mental. Observa- se uma relação (R = 0,40) entre as classes 1 e 4, e outra mais significativa (R = 0,60) entre as classes 2 e 3. As classes 1 e 4 compõem o bloco da sobrecarga emocional decorrente das alterações após o surgimento do transtorno mental na família.
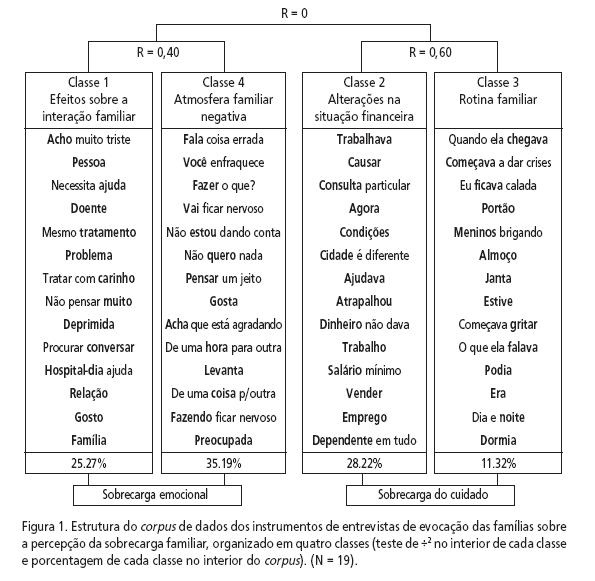
Classe 1: Efeitos sobre a interação familiar
Esta classe apresenta um discurso típico dos sujeitos do sexo masculino, com renda familiar de quatro a cinco salários mínimos, considerados aderentes. Evidenciam-se nesta classe as questões relativas à interação familiar. Os cuidados do familiar com transtorno recaem quase sempre sobre um membro da família, enquanto outros não se envolvem neste cuidado, mas o cuidador expressa que a pessoa não deve ser tratada diferente das outras pessoas na família, e caso o cuidador esteja impossibilitado de assumir esta função, outros membros da família devem fazê-lo. As famílias expressam também, nesta classe, a importância dos serviços substitutivos para amenizar os efeitos das dificuldades familiares decorrentes do transtorno mental.
Classe 4: Atmosfera familiar negativa
O discurso típico desta classe está associado aos sujeitos do sexo feminino, com renda familiar de dois salários mínimos, considerados não-aderentes. Nesta classe, os sujeitos relatam as alterações na atmosfera familiar, decorrente das dificuldades de lidar com os comportamentos do paciente e que resultam em estresse constante nos membros da família e num sentimento de impotência. Alguns relatam tentativas de ajudar o paciente com sugestões e orientações, a fim de manter a atmosfera familiar mais amena, mas percebem que estas constantes abordagens têm também efeitos negativos e, conseqüentemente, estes familiares se sentem impotentes diante da situação. Outro aspecto importante desta classe é que o discurso dos participantes evidencia a expressão de sentimentos negativos e hostis, em relação não apenas ao paciente, mas também ao familiar cuidador, como se ele fosse responsável pelo comportamento do familiar com transtorno, o que intensifica as tensões na família. Apesar de haver maior tolerância da sobrecarga emocional causada pelas alterações nas interações familiares por parte dos familiares considerados aderentes, a atmosfera negativa na família expressa no discurso dos sujeitos tem maior peso para os familiares considerados não-aderentes, e indica ser um fator significativo da sobrecarga familiar.
O segundo bloco é composto pela classes 2 e 3, e se refere à sobrecarga resultante do cuidado.
Classe 2: Alterações na situação financeira
Esta classe concentra o discurso típico dos sujeitos do sexo masculino, com renda familiar que varia entre um a quatro salários mínimos. Nesta classe evidencia- se o discurso sobre as perdas financeiras por parte do paciente que deixou de trabalhar após o surgimento da doença ou por parte do cuidador que precisou alterar sua situação de trabalho, em função da demanda da atividade de cuidar do parente, além dos gastos com consultas e medicação. Um outro aspecto que resulta em conseqüências financeiras para alguns familiares é a necessidade de mudar do campo ou do interior, onde tinham maior facilidade, para a cidade, onde o mercado de trabalho não oferece oportunidades para os familiares manterem o mesmo padrão de vida a que estavam acostumados.
Classe 3: Alterações na rotina familiar
O discurso desta classe também é típico dos sujeitos do sexo feminino, com renda familiar entre dois e três salários mínimos e considerados aderentes. Estão evidenciadas no discurso dos sujeitos desta classe as dificuldades em lidar com os comportamentos alterados de seu familiar que tem conseqüências também na rotina da família, em função das demandas especificas do portador de transtorno mental. Os familiares relatam as modificações que foram necessárias nas atividades cotidianas para atender às necessidades da pessoa doente. Conforme o discurso dos cuidadores, estes comportamentos têm também conseqüências negativas na atmosfera e nas relações familiares, cabendo ao cuidador tentar contornar a situação. A angústia causada pelas dificuldades em lidar com os comportamentos também é expressa pelos sujeitos desta classe. As mães principalmente se sentem fragilizadas diante dos comportamentos alterados dos filhos.
2º Nível: As diferenciações grupais da sobrecarga familiar
A análise fatorial de correspondência possibilita a visualização das posições resultantes da Classificação Hierárquica Descendente. A Figura 2 apresenta a projeção das palavras analisadas com associação das variáveis suplementares (renda, escolaridade, sexo do paciente, sexo do sujeito e adesão) distribuídas nos diferentes campos, bem como as quatro classes examinadas anteriormente. Verifica-se que o discurso dos sujeitos se distribui nas diversas zonas, de modo não-aleatório, e corresponde às formas especificas das quatro classes. Assim, extraiu-se somente uma dimensão nas diferenciações grupais acerca da percepção da sobrecarga familiar.
A principal dimensão nas diferenciações grupais da percepção da sobrecarga familiar está relacionada à questão de gênero. No plano inferior da Figura 2 encontra- se a variável paciente feminino (codificada como sxp F) acompanhada da variável sujeito feminino (codificada sex F), próximas à variável não-aderente, que enfatiza em seu discurso as questões relacionadas às alterações na rotina familiar e na atmosfera da família. No plano superior da Figura 2 encontra-se a variável paciente masculino (sxp M) acompanhada da variável sujeito masculino (sex M), próximas à variável aderente, que centra seu discurso nas questões relativas às alterações na interação familiar e na situação financeira da família.
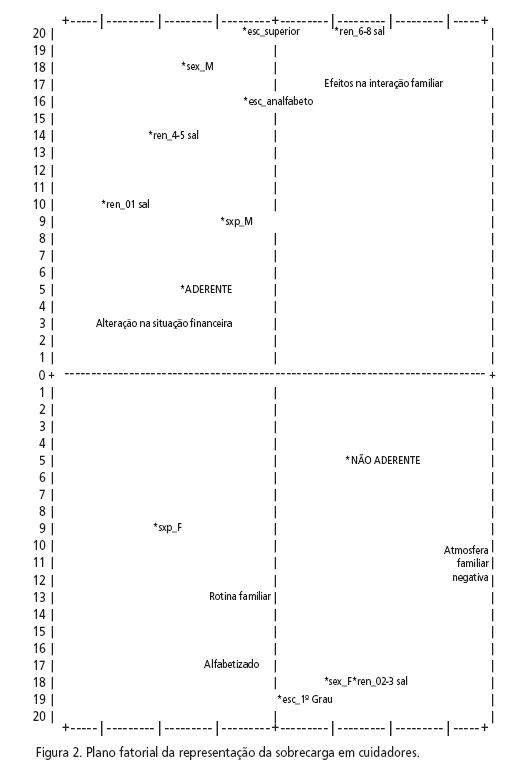
Esta análise nos permite pensar que a dimensão de gênero também se encontra presente na percepção da sobrecarga familiar e parece influenciar as famílias na decisão de aderir ou não à proposta de tratamento em serviços substitutivos. Por um lado, para os familiares considerados não-aderentes, a sobrecarga psicológica decorrente das demandas do parente doente é bastante significativa quando este permanece em casa. Por outro, para os familiares considerados aderentes, a sobrecarga das alterações na situação financeira, com conseqüente alteração na interação familiar, é mais expressiva, pois a pessoa se torna dependente. Mas para as famílias aderentes, esta situação poderia ser modificada pelo tratamento em serviços substitutivos que têm como um dos seus objetivos principais o desenvolvimento de recursos do paciente, necessários à reinserção social, que incluem o desenvolvimento das habilidades para o trabalho.
3º Nível: A ancoragem da sobrecarga familiar
A sobrecarga psicológica percebida pelos sujeitos do sexo feminino, em conseqüência da permanência em casa do parente portador de transtorno mental, também do sexo feminino, parece ser um fator preponderante para estes familiares, quando da decisão de aderir ou não aos programas de serviços substitutivos. Esta questão foi verificada também nos estudos de Schene et al. (1993). Tudo indica que estas mulheres não são afetadas apenas pelas atividades extra que precisam assumir, em função dos comportamentos disfuncionais do familiar, mas também pelo estresse psicológico que esta sobrecarga acarreta.
Em contrapartida, o outro lado da dimensão de gênero parece indicar que os sujeitos do sexo masculino, que acompanham pacientes também do sexo masculino, são mais afetados pela sobrecarga financeira e pela alteração nas rotinas da interação familiar. O homem normalmente se ocupa das questões da esfera pública, social, deixando a cargo da mulher se ocupar das questões do âmbito privado, familiar, e portando, ele não sofre as mesmas conseqüências da sobrecarga emocional, pois passa grande parte do tempo fora de casa.
Os resultados deste estudo sobre a percepção da sobrecarga familiar apontam para o fato de que os cuidadores do sexo feminino percebem mais os aspectos psicológicos e a sobrecarga emocional decorrentes das alterações na rotina familiar causadas pelos comportamentos do parente do sexo feminino. Estes cuidadores sofrem com a atmosfera negativa dentro da família, fator este que vem contribuir para a decisão de recorrer à internação integral quando possível, pois são as mulheres que ficam mais em casa e acabam se responsabilizando pelos cuidados da pessoa portadora de transtorno mental.
As dificuldades encontradas no cotidiano dos familiares não-aderentes se apresentaram mais significativas para os familiares do sexo feminino que cuidam de pessoas também do sexo feminino, e que pertencem à classe social menos privilegiada (escolaridade até a 4ª série do ensino fundamental e renda familiar entre um e três salários mínimos mensais). Em contrapartida, os familiares do sexo masculino que cuidam também do paciente do sexo masculino, considerados aderentes, são de classe social mais privilegiada e enfatizam em seu discurso a importância do tratamento.
Os resultados indicam que para os sujeitos do sexo feminino considerados não-aderentes, a sobrecarga é percebida nos aspectos psicológicos causados pelas dificuldades encontradas nas alterações da rotina familiar. Estas alterações acarretam também uma atmosfera familiar negativa decorrente dos comportamentos do paciente também feminino. No entanto, para os sujeitos do sexo masculino, considerados aderentes, a percepção da sobrecarga recai sobre os aspectos concretos relacionados às alterações na interação familiar e na situação financeira da família, em decorrência do surgimento da doença no parente também do sexo masculino.
Uma análise da amostragem participante no presente estudo empírico mostra que, neste caso coincidem as variáveis renda alta e escolaridade alta, em sujeitos do sexo masculino, cuidadores de pessoas também do sexo masculino, considerados aderentes. Por outro lado, também as variáveis renda baixa e escolaridade baixa (máximo 2º grau) converge, embora não coincida exatamente, com os sujeitos do sexo feminino, cuidadoras de pacientes também do sexo feminino, consideradas não-aderentes. Este fator vem de encontro a estudos sobre as representações sociais da doença mental que indicam que os familiares com maior renda e escolaridade percebem mais os benefícios do tratamento em serviços substitutivos. Embora não se possam negligenciar os efeitos das variáveis renda e escolaridade, os resultados dos dois tratamentos (a análise fatorial de correspondências, que organiza as classes e a classificação hierárquica descendente, que produz o plano fatorial) são suficientes para destacar o efeito principal da variável gênero, tanto do cuidador quanto do paciente.
Quando assume a responsabilidade dessas atividades no contexto privado da família, a mulher acaba por se expor mais às pressões psicológicas da convivência com a pessoa portadora de transtorno mental e sofre mais com a atmosfera negativa na família, além do que, muitas vezes, se sente culpada ou é acusada pelo desenrolar dos acontecimentos. Além do mais, Gonçalves (1999) revelou que a relação de cuidado nem sempre é uma relação de solidariedade e abnegação, mas uma prática de obrigatoriedade para as mulheres.
Crispim (1992) comparou familiares do sexo masculino e familiares do sexo feminino, com relação à variável intenção de permanecer com o doente mental em casa, e concluiu que não houve diferenças significativas quanto ao sexo do sujeito, mas sim quanto ao sexo da pessoa portadora de transtorno mental. As mulheres e os homens de baixa renda têm maior intenção de permanecer com o paciente masculino em casa, em função das responsabilidades sociais e econômicas ligadas ao sexo masculino.
Os estudos de sobrecarga familiar (Garrido & Almeida 1999; Gonçalves 1999; Marsh 1992; Rose 1996; Schene et al. 1993) indicaram que muitas são as áreas do funcionamento familiar afetadas pela doença mental e que a sobrecarga familiar é um fenômeno evidente e persistente, mesmo quando o paciente responde a tratamentos efetivos. Os comportamentos e os sintomas levariam à sobrecarga, pois resultam em desorganização da rotina familiar e em tarefas extras de cuidado para os cuidadores, acarretando fatores de estresse crônicos, com os quais os familiares necessitam aprender a lidar, principalmente porque dispõem de pouco suporte social.
Os dados obtidos no presente estudo, indicam que a percepção da sobrecarga familiar se concentrou em quatro das sete áreas avaliadas, mais freqüentemente abordadas pelos familiares aderentes e não-aderentes: efeitos sobre a interação familiar e atmosfera familiar negativa, que compõem o eixo da sobrecarga emocional, e alteração na situação financeira e mudança na rotina da família, que compõem ao eixo da sobrecarga do cuidado.
Para os familiares não-aderentes, a sobrecarga psicológica decorrente das demandas do paciente feminino é bastante significativa quando este permanece em casa, enquanto para os familiares aderentes, a sobrecarga financeira com conseqüente alteração na interação entre membros da família, é mais expressiva quando o paciente é do sexo masculino. Os estudos de Wright et al. (1999) confirmam que a sobrecarga psicológica ou subjetiva é considerada pelos familiares como mais importante do que a sobrecarga objetiva do cuidado, verificada através dos problemas financeiros e comportamentais.
Segundo Motta (1997) o trabalho parece estar revestido de questões morais, ganhando cores de redenção para o homem, sendo apontado como caminho para sua redenção (p. 42). Parece que, em nossa sociedade, quando a pessoa do sexo masculino perde sua capacidade para o trabalho, ela perde também parte de suas peculiaridades de homem, e portando, a interação familiar sofre conseqüências desta perda, pois a pessoa passa a ser hostilizada por sua incapacidade de gerar e gerenciar recursos financeiros tão importantes para a família. Tudo indica que para os sujeitos do sexo masculino a questão financeira é mais significativa, pois se o parente doente não puder contribuir de alguma forma, o cuidador é percebido e se percebe como responsável financeiro, mesmo em caso de pensões.
Podemos supor que as represetnação da sobrecarga está ancorada nas práticas e ideologias associadas aos papéis masculino e feminino na nossa sociedade, que findam por imputar uma maior carga às mulheres.
DISCUSSÃO
O impacto econômico em famílias de pessoas com transtorno mental, analisado por Soares e Menezes (2000), indica que existe um custo adicional para os familiares, representado pelo ônus das oportunidades perdidas de emprego, de lazer e de descanso. Contudo, os resultados desta pesquisa indicam que a sobrecarga emocional é maior que a sobrecarga financeira. Podemos supor que o sistema não dá este suporte e os familiares reclamam da falta de serviços de apoio.
A intervenção junto aos familiares visa não apenas instrumentalizá-los como cuidadores, mas como pessoas que também precisam de cuidados. Dos 19 sujeitos participantes desta pesquisa, seis (31,5%) são também usuários de serviços de saúde mental. A intervenção deveria acontecer através de espaços específicos ou de espaços de auto-ajuda entre os próprios cuidadores, onde seria necessário reforçar a importância da assistência em diferentes níveis, inclusive em nível de políticas que pressionariam a criação de serviços, pois os familiares são os mais sobrecarregados.
Os resultados do presente estudo da percepção da sobrecarga familiar apontaram também para uma maior necessidade de apoio às mulheres cuidadoras, tanto no que se refere ao desenvolvimento de estratégias de enfrentamento para o cotidiano, quanto às atividades de assistência psicológica à própria cuidadora, pois as mulheres se sentem sobrecarregadas com as atividades do cotidiano, que geram fatores crônicos de estresse, questão verificada também nos estudos de Schene et al. (1993).
Embora a avaliação dos serviços alternativos não tenha sido o foco deste trabalho empírico, podemos dizer que, aparentemente, há uma sobrecarga que não está sendo tratada, da qual ninguém se ocupa. A desinstitucionalização chama as famílias a participar, mas não cria mecanismos que ajudam aliviar a sobrecarga. Tudo indica que o modelo de desinstitucionalização, no atual contexto da cidade de Goiânia, se restringe à desospitalização, em que os serviços substitutivos ainda não conseguem abarcar a demanda da população, e atravessar a porta para oferecer o apoio necessário ao cuidado do portador de transtorno mental. O sistema não é hospitalocêntrico, mas ainda é institucional, ou seja, ele não está centrado na família, mas na instituição.
A literatura não discute muito a adesão, mas a sobrecarga. Os resultados deste estudo indicam que de fato a sobrecarga emocional é mais forte nas famílias não-aderentes. Parece que a sobrecarga é um fator de adesão influenciada pelas variáveis gênero e classe social.
Referências
Abreu, P. S. M., Paula, L., Klafke, A. & Rosa, A. (1991). Fardo do paciente psiquiátrico crônico na família. Revista da Associação Brasileira de Psiquiatria, 13 (2), 49-52. [ Links ]
Amarante, P. (1996). O homem e a serpente: outras histórias para a loucura e a psiquiatria. Rio de Janeiro: Fiocruz. [ Links ]
Brasil. Ministério da Saúde (2002). Legislação em Saúde Mental. Brasília: Autor. [ Links ]
Brockington, I. (1993). The communitys tolerance of the mentally ill. British Journal of Psychiatry, 162, 93-99. [ Links ]
Campos, P. H. F., Torres, A. R. R. & Guimarães, S. P. (2004). Sistemas de representações e mediação simbólica da violência na escola. Educação e Cultura Contemporânea, 1 (2), 109-132. [ Links ]
Costa, F. G. & Campos, P. H. F. (2003). Práticas institucionais e representações da exclusão na terceira idade. In: Campos, P. H. F. & M. C. S. (Org.). Representações sociais e práticas educativas. (p. 187-208). Goiânia: Editora da UCG. [ Links ]
Crispim, M. A. (1992). Atitude do familiar frente ao doente mental e intenção de permanecer com este em casa: uma solução da teoria de Fishbein e Ajzen. Dissertação de Mestrado, Universidade de Brasília, Instituto de Psicologia. [ Links ]
DAmorim, M. A. (1982). Nível socioeconômico, percepção da doença. Arquivos Brasileiros de Psicologia, 34 (4), 113-121. [ Links ]
Delgado, P. G. G. (1991). Determinantes institucionais da cronificação. Jornal Brasileiro de Psiquiatria, 40 (3), 117-125. [ Links ]
Doise, W. (2002). Da psicologia social à psicologia societal. Teoria e Pesquisa, 18 (1), 27-35. [ Links ]
Doise, W., Clemence, A. & Lorenzi-Cioldi, F. (1993). The quantitative Analysis of Social Representations. Londres: Harvester Wheatsheaf. [ Links ]
Garrido, R., Almeida, O. P. (1999). Distúrbios de comportamento em paciente com demência. Arquivos de Neuropsiquiatria, 57 (2B), 3-14. [ Links ]
Goldman, H. H. (1982). Mental illness and family burden: a public health perspective. A Journal of the American Psychiatry Association, 33 (7), 557-560. [ Links ]
Gonçalves, A. M. (1999). A mulher que cuida do doente mental em família. Dissertação de mestrado, Universidade Federal de Minas Gerais, Escola de Enfermagem. [ Links ]
Kronberger, N. & Wagner, W. (2002). Palavras-chave em contexto: análise estatística de textos. In: M. W. Bauer & G. Gaskell. (Org.). Pesquisa qualitativa com texto, imagem e som. (p. 416-441). Petrópolis: Vozes. [ Links ]
Lefley, H. P. (1998). Families, culture, and mental illness: constructing new realities. Psychiatry: Interpersonal and Biological Process, 61 (4), 335-355. [ Links ]
Lefley, H. P. & Wasow, M. (1994). Helping families cope with mental illness. Switzerland: H. P. Press. [ Links ]
Marsh, D. T. (1992). Families and mental illness: new directions in professional practice. New York: Praeger. [ Links ]
Melman, J. (2001). Família e doença mental: repensando a relação entre profissionais de saúde mental e familiares. São Paulo: Escrituras. [ Links ]
Motta, A. A. (1997). A ponte de madeira: a possibilidade estruturante da atividade profissional na clínica da psicose. São Paulo: Casa da Psicose. [ Links ]
Nogueira, A. L. P. (1986). Atitudes frente ao doente mental: conhecimento da abordagem sócio-cultural da doença mental como fator promotor de atitudes positivas. Revista de Psicologia, 4 (1), 25-51. [ Links ]
Organização Mundial de Saúde (2001). Relatório sobre a saúde no mundo 2001: saúde mental: nova concepção, nova esperança. Genebra: Autor. [ Links ]
Ostman, M., Hansson, L. & Anderson, C. (2000). Family burden, participation in care and mental health: an 11-year comparison of the situation of relatives to compulsory and voluntary admitted patients. International Journal of Social Psychiatry, 46 (3), 191-201. [ Links ]
Padrão, M. L. (1992). O estatuto do doente mental. Saúde em Debate, 37, 11-15. [ Links ]
Platt, S. (1985). Measuring the burden of psychiatric illness on the family: an evaluation of some rating scales. Psychological Medicine, 15 (2), 383-393. [ Links ]
Rose, E. (1996). Families of psychiatric patients: a critical review and future research directions. Archives of Psychiatric Nursing, 10 (2), 67-76. [ Links ]
Schene, A. H., Tessler, R. C. & Gamache, G. M. (1994). Instruments measuring family or caregiver in severe mental illness. Social Psychiatry Epidemiological, 29, 228-240. [ Links ]
Soares, C. & Menezes, P. R. (2000). Impacto econômico em famílias de pessoas com transtornos mentais graves e com transtornos devido ao uso de substâncias psicoativas. Revista de Psiquiatria Clínica, 27 (4), 31-39. [ Links ]
Spaniol, L. & Zipple, A. (1994). Coping strategies for families of people who have a mental illness. In: Lefley, H. P. & Warsow, M. (Ed.). Helping families cope with mental illness. (p. 131-145). Switzerland: Harwood Academic Publisher. [ Links ]
Vasconcelos, E. M. (2000). Breve periodização do processo de reforma psiquiátrica no Brasil recente. In: Vasconcelos, E. M. (Org.). Saúde mental e serviço social (p. 19- 33). São Paulo: Cortez. [ Links ]
Wolff, G., Pathare S., Craig T. & Leff J. (1996). Community, attitudes to mental illness. British Journal of Psychiatry, 168, 183-190. [ Links ]
Wright, E. R., Avirappattu, G. & Lafuze, J. E. (1999). The family experience of deinstitutionalization: insights from the closing of Central State Hospital. The Journal of Behavioral Health Science & Research, 26 (3), 289-304. [ Links ]
• Texto original recebido em agosto/2005 e aprovado para publicação em outubro/2005.
* Psicólogo, Doutor em Psicologia Social, Mestre em Psicologia. Doutor em Psicologia Social pela Universidade de Provence, França, 1998. Professor Titular e Coordenador do Mestrado em Psicologia da UCG. e-mail: phd2001@terra.com.br;
**Terapeuta Ocupacional, Especialista em Saúde Pública pela Unaerp, Mestre em Psicologia pela UCG, Supervisora Técnica do Centro de Atenção Psicossocial – Caps Beija Flor (GO). e-mail: phd2001@terra.com.br.














