Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Revista da SBPH
versão impressa ISSN 1516-0858
Rev. SBPH vol.15 no.2 Rio de Janeiro dez. 2012
ARTIGOS
A instituição hospitalar e as práticas psicológicas no contexto da Saúde Pública: notas para reflexão
The hospital institution and psychological practices in health public context: notes for thinking
José Carlos Santos Ribeiro*; Maria Del Pilar Ogando Dacal**
Universidade Federal da Bahia
RESUMO
Este texto visa problematizar a formação do profissional de psicologia para a atuação no contexto de instituições hospitalares do serviço público brasileiro. Para tanto, apresenta e discute aspectos históricos da construção e evolução do hospital e suas práticas assistenciais, perpassa tendências e transformações internacionais nos modelos de atenção em saúde, e enfoca a realidade brasileira diante da construção do SUS e da ordenação da rede hospitalar correspondente. Em seguida, explicita aspectos da inserção das práticas psicológicas no campo da saúde pública e do contexto do hospital, destacando o descompasso entre a realidade social e o caráter da formação, bem como as repercussões deste sobre a qualidade da assistência prestada e a conquista e delimitação do espaço psi em tais instituições. Propõe reaproximações entre academia, assistência e política como mecanismos para o exercício profissional competente, crítico e comprometido, com incentivo particular aos acadêmicos e psicólogos atuantes no campo da psicologia hospitalar.
Palavras-chave: Hospital, Psicologia hospitalar, Formação superior, Saúde pública.
ABSTRACT
This text aims to question the psychologist professional university graduation for acting in the hospital institutions context of Brazilian public service. Thereby, it presents and discusses historical aspects of the hospital construction and evolution and its care practices which passes by tendencies and international changes in health models and also focuses on the Brazilian reality facing the SUS construction and the organization of its hospital network. Then, it shows aspects of psychological practices insertion in public health field and in hospital context, highlighting the harmony lack between social reality and the graduation features, as well as its impact on the care offered and the conquest and delimitation of a psychological space in such institutions. This study proposes approaches among academy, assistance and politics as mechanisms for a competent professional exercise, critical and engaged, with the particular incentive for the graduation students and psychologists who work in hospital psychology field.
Keywords: Hospital, Hospital psychology, University graduation, Public health.
Introdução
Ao se pensar sobre a evolução histórica da instituição hospitalar, um dos aspectos que mais se destaca é o fato do seu caráter de assistência em saúde, definidor de sua principal atividade em tempos atuais, não se encontrar presente nos estabelecimentos de origem. Sob a responsabilidade de ordens religiosas que administravam, financiavam os estabelecimentos e assistiam aos enfermos, os hospitais apresentavam uma prática de assistência social, de caráter eminentemente religioso, voltada para a salvação espiritual e desvinculada do exercício da medicina, deixando em segundo plano a cura material de seus internos.
De acordo com Braga Neto, Barbosa e Santos (2008), ademais do caráter religioso, os hospitais desempenhavam a função de separar e excluir do convívio social aqueles que ameaçavam a coletividade por sua condição de doente, servindo de refúgio e recolhimento para uma significativa parcela da população pobre. Foucault (2003) afirma que durante este período em que os hospitais eram administrados por ordens religiosas, sob a denominação de Casas de Deus e Casas de Misericórdia, o saber e a prática médica organizavam-se apenas em torno da noção de crise, numa perspectiva individualizante, por meio da identificação de sinais e da tentativa de controle da doença.
As bases do hospital dito moderno, por sua vez, somente se consolidaram no século XVIII, como resultado de transformações políticas, econômicas, sociais e sanitárias ao longo de catorze séculos. Tais transformações favoreceram o período da construção de grandes hospitais gerais em todas as cidades da Europa e a gradativa secularização da instituição hospitalar e a substituição da ação caritativa pela prática médica e terapêutica.
Sob a égide de valores, como ordenação, eficiência e disciplinamento do mundo do trabalho e da vida urbana, surgiu um novo olhar sobre a instituição hospitalar. Esta se tornou de responsabilidade do Estado e local de estudos, investigação, tratamento e formação de profissionais da medicina, favorecendo com que a prática médica se tornasse essencialmente hospitalar e o hospital, por sua vez, se medicalizasse.
O processo de reorganização hospitalar que se fez presente em decorrência das transformações referidas abarcou tanto a recolocação dos estabelecimentos hospitalares dentro da rede urbana quanto sua ordenação interna, e redirecionou o ato terapêutico, transferindo o foco da doença ou do doente para o ambiente que cercava os indivíduos enfermos. Para tanto, a classe médica foi convocada a atuar na organização do espaço interno, o que contribuiu para que o hospital se tornasse em local primordial de formação, produção e transmissão de saber.
A partir de então, outra ordem hierárquica foi estabelecida e a prática hospitalar tornou-se vinculada, prioritariamente, ao saber da medicina. Deste modo, o hospital e a medicina passaram a se sobrepor de forma indissociável e atravessaram os séculos garantindo o poder médico nos hospitais e, consequentemente, a supremacia do seu modelo de intervenção na assistência em saúde.
A consagração do hospital como espaço de excelência da prática médica, por sua vez, se concretizou no século XIX através do desenvolvimento científico e tecnológico, em especial da bioquímica e da microbiologia, e do desenvolvimento da medicina anátomo-clínica, que introduziu a perspectiva da doença como resultante de lesões orgânicas e a concepção da ação médica centrada no exame clínico e na contínua observação do paciente ao leito. Dessa maneira, a medicina conquistou de vez a legitimidade social e se tornou essencialmente a ciência da observação e o hospital, o local privilegiado para a investigação, exame e tratamento, experimentação de novas técnicas semiológicas e procedimentos terapêuticos, em estabelecimento sede do saber médico.
O modelo de atenção à saúde que predominou no século XIX, denominado de hospitalocêntrico, norteou a criação de sistemas nacionais de saúde no período entre o fim da segunda guerra mundial e meados dos anos 1970. Estes sistemas nacionais se desenvolveram centrados na assistência médico-hospitalar, no hospital moderno e na consagração deste como símbolo de prestígio profissional e sofisticação tecnológica, priorizando práticas hospitalares e curativas, em detrimento de práticas extra-hospitalares preventivas.
Entretanto, este mesmo modelo hospitalocêntrico, na transição dos anos 1970 para os anos 1980, passou a ser questionado quanto à sua sustentabilidade social, em função das dificuldades frente a seu financiamento e gestão. Medidas de modernização gerencial, maior racionalidade administrativa e melhor divisão organizacional do trabalho, tornaram-se necessárias e a urgência destas evidenciou a falência de tal modelo como parâmetro para os sistemas nacionais.
Não somente aspectos de ordem econômica, mas transformações no cenário epidemiológico mundial, avanços científicos e tecnológicos e o movimento de defesa dos direitos humanos pela garantia do acesso e universalização dos serviços de saúde, também apontavam novas demandas e a necessidade de soluções inovadoras no âmbito da saúde, com enfoque em ações de prevenção, promoção e tratamento ambulatorial, através da atenção primária e da integração dos serviços.
Dessa forma, com tais demandas no setor saúde, políticas de desospitalização foram implantadas, favorecendo a racionalização da oferta de serviços hospitalares, a redução do tempo de internação e do número de leitos, a maior rotatividade destes, bem como o fechamento ou a fusão de alguns hospitais. Em decorrência disto, um novo modelo de hospital surge, com maior densidade tecnológica e domínio de ação mais restrito, dirigido aos casos graves, sem deixar de exercer um papel importante no sistema de saúde por servir de referência na formação de especialistas e no desenvolvimento de projetos de educação permanente, investigação clínica, epidemiológica e administrativa.

Diante desse novo cenário, assentado no desafio da superação do modelo hospitalocêntrico, a prática brasileira de assistência em saúde, em especial após a implantação da rede SUS - Sistema Único de Saúde (ver tabela 01), passa a se defrontar com um fato bastante significativo: a constatação de carências e necessidades em torno da formação superior para a atuação no serviço público. Com isto em foco, Campos, Aguiar e Belisário (2008) apontam a premência de redirecionamentos na formação, a serem efetivados pelas instituições educacionais, que priorizem não somente a assimilação de conhecimentos básicos e habilidades específicas, mas que também focalizem na aquisição de atitudes e valores associados a uma compreensão mais ampla da prática profissional. Isto para que tais profissionais possam apresentar uma atuação de maior qualidade e mais condizente com as tendências no âmbito da assistência à saúde e com os princípios diretrizes do SUS.
Neste sentido, os autores referidos indicam algumas transformações necessárias nos projetos pedagógicos vigentes, tais como: o uso de metodologias pedagógicas inovadoras e centradas no protagonismo do estudante, com foco na atenção primária, na determinação multifatorial do processo saúde-doença e no trabalho multiprofissional; a articulação constante com o sistema local de saúde e a priorização dos problemas de maior prevalência e relevância nos serviços de saúde; a diversificação dos espaços de ensino aprendizagem e a valorização das atividades de extensão; e o incentivo a atitudes éticas e humanistas.
Vale destacar que a questão em torno da qualidade da formação dos profissionais de saúde que atuam no SUS encontra-se contemplada no artigo 200 da constituição de 1989, no qual a lei 8.080/90 cria e regulamenta a Comissão Interinstitucional de Recursos Humanos, atribuindo ao SUS também a responsabilidade frente à formação de recursos humanos. Com o intuito de atender tal atribuição, o Ministério da Saúde criou em seu interior, em 2003, a Secretaria de Gestão do Trabalho e da Educação na Saúde, responsável por desenvolver programas diversos (Aprender-SUS, VER-SUS, Pró-Saúde, Fnepas), com o objetivo de incentivar mudanças curriculares, favorecer a experiência direta de estudantes na assistência no SUS e o intercâmbio entre alunos de formações distintas e municípios diversos, bem como a integração entre atores e instituições de ensino.
Entretanto, apesar das iniciativas governamentais mencionadas, o debate sobre novas demandas no cenário da saúde e exigências de transformações nos projetos pedagógicos e quadros curriculares de instituições de ensino superior permanece e se estende às discussões em torno da própria formação do profissional de psicologia, elemento de interesse maior do presente artigo.
A formação do profissional de psicologia e sua inserção no campo da Saúde Pública
Assim como Campos et al. (2008) apontam a necessidade de formar profissionais com capacidade de reflexão crítica sobre o conhecimento aprendido e o seu trabalho, sabendo valorizar o trabalho em equipe e integrar diferentes saberes no planejamento de suas ações, Campos e Guarido (2010) tratam da necessidade específica do psicólogo de saber compor equipes multiprofissionais, nas quais as intervenções tenham o usuário como foco, permitindo que o fazer clínico seja atravessado pelas necessidades do sujeito. Bernardes (2010), por sua vez, discute sobre o mesmo distanciamento entre a atuação profissional e a realidade social, apontado anteriormente em relação aos profissionais de saúde em geral, e destaca a necessidade de reorientação da formação do psicólogo para atuar no setor público e entre os movimentos populares, a partir da superação do modelo clínico hegemônico e da subversão dos espaços tradicionais de intervenção.
Sendo assim, é possível afirmar que a herança do modelo flexneriano1 sob os projetos pedagógicos das formações em saúde é condizente com os debates no cenário da formação em psicologia. Neste também se discute a necessidade de reorientar o enfoque centrado nos processos de individualização e no modelo médico-curativo para uma perspectiva mais ampla e coletiva, em que o processo saúde-doença também seja compreendido a partir dos registros do social, do econômico e do político, ademais do psicológico.
Em consonância com esta mudança de enfoque, transformações curriculares diversas são sugeridas, tais como a incorporação de um conhecimento sanitarista, relativo ao campo da epidemiologia e da vigilância, além da construção de novos saberes e práticas que permitam ao profissional de psicologia analisar a organização dos serviços e processos de trabalho, o planejamento, a gestão, as tecnologias e as políticas de saúde (Campos & Guarido, 2010).
Desta forma, o que se evidencia é a necessidade de entrelaçamento entre realidade social, demandas e práticas profissionais, para que estas últimas sejam efetivas e atendam satisfatoriamente as necessidades de saúde de uma população em um momento e contexto específicos. No entanto, o que se observa é um descompasso entre mudanças no quadro epidemiológico, transformações no sistema de saúde e caráter da formação de profissionais para atuarem na área (Bernardes, 2010; Campos et al., 2008; Campos & Guarido, 2010; Spink & Matta, 2010).
Quando se considera o percurso de inserção da psicologia no campo da assistência em saúde no Brasil, este mesmo descompasso e contradição se fazem presentes, na medida em que transformações diretas no sistema de saúde favoreceram a inserção de tal profissional, e este termina por não atuar de forma condizente com os princípios e propostas implantadas. Isto porque a abertura das políticas de saúde, experimentada através da instalação do SUS, não foi acompanhada por uma sensibilização e preparo do estudante de psicologia para uma prática inserida sócio-politicamente.
Spink e Matta (2010), ao tratarem da inserção dos psicólogos no campo nacional da saúde, apontam aspectos diversos que contribuíram para a abertura ao olhar multidisciplinar e, em consequência, à perspectiva psicológica: a proliferação dos princípios da Reforma Sanitária e sua incorporação pelo SUS, e a progressiva complexificação da concepção de saúde, sob uma visão mais ampla desta e com o apoio internacional da Organização Nacional de Saúde (OMS) e Organização Pan-Americana de Saúde (OPAS).
Foram os debates em torno da necessidade de ampliação da concepção de saúde e os movimentos sociais pela democratização do setor, respaldados pela luta da Reforma Sanitária, que conduziram às transformações posteriores na assistência em saúde, institucionalizadas pela implantação do SUS, e à consequente abertura das equipes de saúde para categorias profissionais outras que não as tradicionais, tal como a do psicólogo. Tal abertura de mercado com a ampliação das equipes dos serviços tradicionais, todavia, não foi acompanhada por um desenvolvimento necessário das ferramentas psi, seja pelos profissionais atuantes, seja por acadêmicos ou pesquisadores. Isto porque, o modelo da clínica privada e individual passou a não mais atender às demandas sociais emergentes, exigindo-se novos posicionamentos e formas de atuação, não somente do psicólogo como de todo e qualquer profissional de saúde. Como atesta Campos e Guarido (2010),
(...) esta prática foi condenada, seja para o médico, o psicólogo, o nutricionista etc., tendo a crítica se acentuado após a Constituição, quando passa a prevalecer o conceito da atenção integral oferecida num Sistema de Saúde do qual cada profissional deveria fazer parte. Tal proposta descredenciou as práticas do consultório particular/clínica individual como carros chefes da atividade do psicólogo (p.82-83).
Sob uma nova perspectiva de assistência em saúde, portanto, as equipes tornaram-se multidisciplinares e o profissional de psicologia passou a ser convocado para atuar na saúde pública, inserindo-se atualmente nos mais diversos serviços e contextos, conforme tabela 02 abaixo:
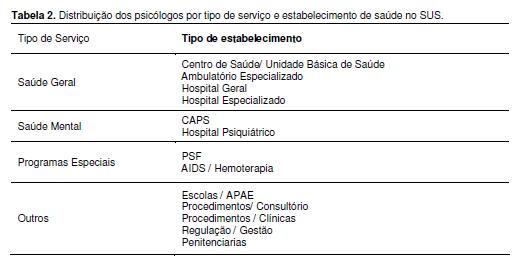
Contudo, torna-se necessário questionar o quanto esta nova perspectiva de assistência foi de fato incorporada às práticas profissionais e o quanto a mera formação de equipes multidisciplinares pode apresentar-se como insuficiente para a efetiva concretização dos princípios norteadores do SUS e de sua atenção integrada. Considera-se, assim, que a compreensão da determinação social da doença, abarcando elementos diversos do processo saúde-doença, tais como o comportamento, a cultura de classe e os significados do adoecimento, desenvolvida, em especial, no âmbito da academia e defendida pelos profissionais da saúde e movimentos sociais das décadas de 1970 e 1980, não se perpetuou entre estes, nem mesmo foi assumida e propagada pelas instituições formadoras.
Com o intuito de discorrer acerca da inserção do psicólogo no SUS a partir de concepções semelhantes às expostas até então, Spink, Bernardes, Santos e Gamba (2010) e Bernardes (2010) se utilizam de dados de uma pesquisa, realizada em 2006, que buscou compreender a inserção da psicologia no SUS, a pedido da Associação Brasileira de Ensino de Psicologia (ABEP), para discutir e ressaltar a ausência de preparo e sensibilização para a atuação no SUS. Dentre outros pontos, a pesquisa referida realizou um levantamento de motivações responsáveis pela inserção dos psicólogos na rede pública de saúde e as que se destacaram foram as motivações ditas oportunistas, relativas à ocorrência de concursos, e a falta de horizontes no mercado de trabalho. Isto porque, os resultados obtidos a partir de entrevistas com os psicólogos atuantes na rede SUS naquele período revelaram que: pouco ou mais de 27,49% dos psicólogos entrevistados identificavam-se com a área da saúde pública; 39,09% referiram uma preocupação com a carreira ou inserção laboral; 14,45% mencionaram falta de horizontes em outras áreas; 12,32% relataram trajetórias pessoais e/ou convites que viabilizaram o ingresso no SUS.
Dessa forma, Spink et al. (2010) apontam a necessidade de reverter o quadro de motivações para o ingresso dos profissionais de psicologia, de maneira a referendar um efetivo desejo de participação, compromisso e transformação social.
Ou seja, temos muito a fazer de maneira a levar a proposta do SUS à atenção dos formadores em cursos de graduação, clínicas escolas e supervisão de estágios. Para que a saúde da população seja, de fato, uma prioridade, temos que batalhar para que o ingresso de psicólogos em serviços de saúde deixe de ser uma opção paliativa diante do desejo da prática terapêutica em consultório, ou em cargos sedutores da área de recursos humanos de empresas (Spink et al., 2010, p.78).
Ainda em relação aos dados da pesquisa referida, levantados a partir do Cadastro Nacional de Estabelecimentos de Saúde (CNES) e do sistema de Conselhos de Psicologia, tem-se que 14.407 profissionais de Psicologia encontravam-se inseridos na rede SUS, com uma média nacional de 10,08% do número total de psicólogos que possuem algum vínculo com o setor público de saúde. A partir de tais dados é possível afirmar que o SUS representa uma parcela do mercado de trabalho importante, que absorve um número significativo de profissionais formados e em atividade.
Em contraposição ao mencionado até então, a análise relativa ao número de estabelecimentos de saúde e o número destes que possuíam psicólogos em seu quadro de profissionais, o que se observou foi uma presença ainda incipiente de tal categoria profissional, apresentando uma média de apenas 6,55% dos estabelecimentos de saúde. Dessa forma, o que se observou é que apesar de um percentual significativo de psicólogos atuando no SUS, quando se considerou a oferta de profissionais, este quantitativo atendeu de forma rudimentar a rede de estabelecimentos da saúde pública em sua totalidade. Tais dados, portanto, apontam para a necessidade de uma inserção mais efetiva da categoria, seja através de políticas públicas e ações que valorizem a concepção ampla de saúde, favorecendo a concretização dos princípios e diretrizes do SUS, seja por uma ação política da classe de psicólogos, na direção da conquista e demarcação do espaço psi no cenário da saúde pública brasileira. Para tanto, torna-se prioritário o preparo e o incentivo para tal área de atuação nas instituições formadoras, como mencionado anteriormente e citado por Spink et al. (2010).
Uma inserção mais efetiva dos psicólogos no SUS, acompanhada de uma demarcação clara do espaço, por sua vez, engloba ações e transformações por parte da categoria nos mais diversos serviços e estabelecimentos de saúde. Mudanças que precisam atravessar a própria hierarquização típica dos serviços de saúde (Atenção Primária, Secundária e Terciária) e suas necessidades normatizadas segundo o perfil epidemiológico da população e o saber técnico dos especialistas. O que na Atenção Primária, por exemplo, implica na necessidade de uma oferta de psicoterapia individual ou grupal que não seja distanciada do profissional que solicitou o atendimento nem muito menos desvinculada das necessidades subjetivas dos usuários, em contraposição ao usualmente evidenciado.
Sendo assim, o que tem sido oferecido enquanto assistência psicológica, tal como palestras e grupos na comunidade e em escolas, triagens e avaliações para encaminhamentos, grupos de orientação em Unidades Básicas de Saúde, plantões e terapias breves, psicoterapias individuais e grupos terapêuticos, precisa ser reorientado na direção da integralidade do sujeito, que se encontra inserido em um território de vida, imerso em relações e conflitos particulares, além de assistido por uma equipe multidisciplinar que precisa funcionar como tal.
Por fim, outra análise da pesquisa referida anteriormente, apresentou a distribuição de psicólogos inseridos na rede SUS, segundo o tipo de estabelecimento, e sinalizou que o Hospital Geral, encontrava-se no quarto maior percentual (9,89%) de psicólogos nos quadros profissionais das instituições, estando abaixo apenas das unidades básicas de saúde (39,35%), Ambulatório especializado (12,37%) e CAPS (11,33%). Tais dados, portanto, sinalizam a representatividade de tal instituição quando se considera o cenário de atuação do psicólogo na rede pública de saúde.
As práticas psicológicas no contexto do hospital geral
No Brasil, as primeiras incursões da psicologia no hospital ocorreram com o propósito de preparar pacientes para a intervenção cirúrgica e para a recuperação no pós-operatório, focalizando processos de adaptação e de conduta. A habilidade requerida do psicólogo era compreender e manejar a resultante da interação entre fatores biológicos e sociais junto ao indivíduo portador de deficiência e seus possíveis problemas de ajustamento (Angerami-Camon, 1996).
Segundo Chiattone (2002), a necessidade de responder às lacunas do modelo biomédico pode ser considerada como um aspecto que circunscreve expectativas em relação ao profissional de psicologia. Tais expectativas, por sua vez, tendem a se dirigir à busca pela facilitação do atendimento médico e dos processos de trabalho da equipe, podendo entrar em contradição com as necessidades do sujeito enfermo, sua família e entorno. Por outro lado, esta mesma autora ressalta que a literatura da área aponta os prejuízos em relação à qualidade da assistência psicológica prestada, decorrentes da atuação profissional, a partir de uma transposição acrítica do saber psicológico, próprio do modelo psicoterápico. Do mesmo modo, a fragmentação da própria disciplina psicológica, que não se constitui em um campo estruturado de conhecimento, por apresentar variabilidade de objeto e de orientações teórico-metodológicas, também apresenta-se como um elemento que dificulta o desenvolvimento de um arcabouço teórico-prático da psicologia hospitalar.
Sendo assim, considera-se que a incorporação de psicólogos pelas instituições hospitalares se desenvolveu de forma abrupta e desordenada, permeada por contradições entre a teoria e a prática, sem as devidas reflexões acerca de fundamentos epistemológicos e metodológicos. Acredita-se que isto tenha comprometido a própria delimitação da práxis psicológica hospitalar, a legitimação do espaço psicológico nestas instituições e o seu avanço teórico-prático. Isto porque, a deficiência na delimitação de um paradigma e de um fundamento teórico-metodológico, por sua vez, tende a conduzir ao exercício de uma subpsicologia por parte do profissional, que se converte em auxiliar da tarefa médica, aplicador de testes e diagnósticos diferenciais e facilitador do ajustamento de pacientes (Chiattone, 2002).
Outro aspecto relacionado com a construção de fundamentos teórico-metodológicos, diz respeito ao próprio debate acerca do status e concepção da área da psicologia, podendo esta ser compreendida enquanto apenas um espaço de prática subordinado à psicologia ou uma área específica, com arcabouço próprio de conhecimento. Neste sentido, Tonetto e Gomes (2007), por exemplo, se apresentam como questionadores do suposto status de campo à prática da psicologia hospitalar, ao destacar a diferença entre campo de atuação e local de trabalho. Estes autores defendem a concepção de tal prática psicológica enquanto intervenção dentro do campo da saúde, inserida em um continuum estabelecido entre o trabalho no consultório privado e o trabalho comunitário, vista como uma confluência entre a práxis clínica tradicional e a psicologia social.
Entretanto, autores outros, como Simoneti (2004), defendem exatamente o suposto status à psicologia hospitalar, afirmando que esta deve ser compreendida enquanto campo específico de entendimento e tratamento dos aspectos psicológicos em torno do adoecimento, não se restringindo apenas às causas psicológicas, mas considerando a subjetividade em torno da doença, e não apenas a cura no sentido biomédico. O referido autor defende também que o objeto de trabalho da psicologia hospitalar não se limita à dor do paciente, mas inclui a angústia declarada da família e a angústia disfarçada, e geralmente negada, da equipe de saúde. Para além destas manifestações em nível individual, a prática do psicólogo no contexto hospitalar contempla, sobretudo, as relações entre tais sujeitos e a construção coletiva do conjunto de sentidos acerca da doença.
De modo semelhante, Chiattone (2002) considera a psicologia hospitalar como uma prática que se caracteriza por apresentar a particularidade do estabelecimento da ligação entre a medicina e a ciência psicológica, e por abranger a tríade paciente, família e equipe de saúde, sendo norteada pelo fundamento do saber biopsicossocial, pela atuação interdisciplinar e pela humanização da assistência.
A partir de publicações científicas, torna-se possível afirmar sobre uma certa variação entre os objetivos propostos pela intervenção psicológica e os recursos terapêuticos utilizados, que se relaciona com a abordagem adotada pelos profissionais, bem como com a tendência a sua vinculação com o arcabouço teórico-metodológico da clínica (Barbosa & Pegoraro, 2008; Yamada & Bevilacqua, 2005). No entanto, um aspecto que atravessava tais produções científicas sobre práticas psicológicas no contexto do hospital geral é o ordenamento e estabelecimento de objetivos e ações em função das etapas do tratamento médico de uma sintomatologia específica. Sendo assim, torna-se possível identificar um discurso psicológico centrado na doença, no acometimento e na experiência aguda do adoecer, que talvez desconsidera o processo mais amplo da dinâmica saúde-doença e dos contextos de produção desta. Neste sentido, tal aspecto pode ser relacionado às discussões anteriores, referentes à formação do profissional de saúde em geral, e do psicólogo em especial, à predominância do molde flexineriano e do modelo clínico biomédico nas instituições formadoras e práticas profissionais.
Em consonância com o exposto, no que diz respeito a uma atuação psicológica no contexto hospitalar pautada em modelos e fundamentos teórico-metodológicos clínicos, Maia, Silva, Martins e Sebastiani (2005) discutem a respeito do descompasso existente entre o desenvolvimento inicial das novas práticas psicológicas no âmbito da Saúde-hospitalar e o processo de construção de um referencial teórico-prático pelas agências formadoras. A partir de dados obtidos através de um mapeamento da realidade do profissional de psicologia, que considerava áreas de formação e atuação, os autores apontam a linha tênue estabelecida entre psicologia clínica e psicologia hospitalar, a carência de instrumental teórico-metodológico específico e a tendência dos profissionais de fazerem uso de modelos já estabelecidos, tais como a Psicologia Clínica, a Medicina Psicossomática e a Medicina Conductual.
Yamamoto e Cunha (1998), por sua vez, ao investigarem a atuação de psicólogos no contexto hospitalar, também ressaltaram a deficiência na formação para o exercício profissional na área, a necessidade de superação do modelo clínico tradicional e as exigências para uma inserção consistente no campo da saúde pública. No que diz respeito à deficiência na formação acadêmica, os resultados apontaram não apenas a predominância do modelo clínico tradicional, como a ausência de um treinamento teórico-técnico e a carência de incentivo ao desenvolvimento da capacidade reflexiva e crítica sobre os diversos contextos de intervenção, ultrapassando a mera difusão do conhecimento psicológico. Ademais, o estudo apontou inconsistências que perpassam não somente aspectos teórico-metodológicos desde a formação, mas também indefinições no próprio campo de atuação, refletidas na identidade apresentada pelos profissionais entrevistados e nos objetivos da atuação psicológica, explicitados de forma genérica, com carência de especificações e delimitações mais claras, precisas e operacionais.
Por outro lado, quando se discute o reflexo de tais deficiências na formação e a ausência de um arsenal teórico-metodológico específico por parte da psicologia hospitalar na atuação do profissional de psicologia na saúde pública brasileira, alguns estudos (Setúbal, 2009; Tonetto & Gomes, 2007, dentre outros), também focalizam a qualidade do processo de inserção do psicólogo em equipes multiprofissionais e apontam possíveis facilitadores e entraves deste.
Setúbal (2009), ao apresentar um relato de experiência, evidencia a necessidade de um preparo específico por parte do profissional, para uma inserção consistente no cenário da saúde pública, por meio de uma atuação crítica e reflexiva em um contexto diferenciado de intervenção. Isto porque o que se destacou foi o investimento dirigido ao favorecimento da integração da equipe, por meio do incentivo à reflexão sobre a prática, somado à preocupação com a necessidade de embasamento teórico das intervenções psicológicas propostas. Além disso, tornou-se evidente o quanto a intervenção psicológica frente à equipe fomentou a integração dos diferentes saberes e práticas, favorecendo um compartilhamento de concepções e objetivos dentro da equipe e, em consequência, a construção de um fazer comum que contribui para a inserção e a conquista do espaço da psicologia.
Neste sentido, Tonetto e Gomes (2007) destacam que uma prática competente, circunscrita por atribuições definidas com clareza e objetividade e participação ativa do profissional nos processos de interação da equipe, são aspectos que devem ser tidos como desafios para os psicólogos inseridos no contexto hospitalar, na direção da delimitação do espaço psicológico em tal instituição. Ao explorar interações estabelecidas entre profissionais de psicologia e enfermagem em uma instituição hospitalar, os autores identificaram aspectos que poderiam estar comprometendo uma ação multidisciplinar efetiva e uma inserção do psicólogo mais eficaz, tais como: o poder hierárquico e a visão reducionista do médico; a inconsistência ou falta de clareza e objetividade por parte dos psicólogos para justificar a pertinência de suas intervenções; o foco na doença em si mesma por parte dos profissionais de psicologia; e as consequentes limitações em direção a uma visão mais integrada do processo saúde-doença.
Além disso, neste mesmo estudo também se fez evidente a demanda da própria equipe de saúde na direção da instrumentalização desta, por parte dos psicólogos, para uma compreensão mais ampliada do processo saúde-doença, como algo que favoreceria a potencialização da assistência prestada. Isto porque, quando se consideraram os dados relativos às expectativas dos profissionais de enfermagem diante da atuação do psicólogo, foram mencionados aspectos tais como: assessoria na definição de condutas no tratamento, através de esclarecimentos das interferências dos aspectos emocionais na evolução do quadro clínico dos pacientes; promoção da qualificação da equipe para tomada de decisões mais condizentes com as necessidades dos pacientes; e, em consequência, o desenvolvimento da autonomia da equipe em situações de ausência do profissional de psicologia.
Demandas e desafios de uma categoria profissional
A partir dos tópicos levantados, defende-se, portanto, que o profissional de psicologia tenha uma atuação que extrapola a abordagem ao paciente e sua família e que pressupõe uma intervenção conjunta com demais profissionais de saúde, a partir do compartilhamento do saber psi sobre o fenômeno do adoecer e da hospitalização. Entretanto, tal prática e posicionamento do psicólogo diante da equipe e da sua própria intervenção, exige deste uma aprendizagem prévia e um exercício constante acerca de processos de trabalho em equipes multiprofissionais, bem como em relação à capacidade reflexiva e crítica frente à sua prática profissional. Para tanto, a integração docente-assistencial apresenta-se como um indicativo de mecanismo fundamental para a formação de psicólogos comprometidos com a realidade do Sistema Único de Saúde, de forma reflexiva, crítica, preventiva e atuante.
Somada a tal imersão no SUS promovida pela reaproximação entre rede assistencial e academia, a interlocução entre o campo da educação e da política na formação de novos profissionais faz com que estes se tornem potenciais atores de transformação social no cenário da Saúde Pública Brasileira. Transformação esta que implica na superação de concepções arcaicas do fazer psi na assistência em saúde, dissonantes com demandas epidemiológicas, sociais e econômicas há muito instituídas, que não foram acompanhadas por mudanças na estrutura curricular do ensino superior. E, do mesmo modo, exige rompimento e subversão do próprio modelo biomédico, que atravessado por lacunas teórico-metodológicas, propiciou a entrada da psicologia na instituição hospitalar.
Desta maneira, torna-se possível considerar que dentre a classe de psicólogos, em formação ou atuantes nos serviços de saúde, aqueles inseridos em instituições públicas hospitalares, as quais historicamente se constituíram e se legitimaram sob a égide do poder e saber médicos, apresentam o maior dos desafios na direção do exercício do compromisso social e político da categoria profissional. E assim, poder fazer do contexto hospitalar um espaço profícuo para transformações marginais de práticas em saúde com ressonâncias e repercussões futuras de maiores amplitudes no cenário do Sistema Único de Saúde.
Referências
Angerami-Camon, V. (1996). Psicologia Hospitalar: Pioneirismo e as Pioneiras. In V.Angerami-Camon (Org.) O doente, a psicologia e o Hospital (pp. 1 – 27). São Paulo: Pioneira. [ Links ]
Barbosa P. Z., & Pegoraro R. F. (2008). Violência Doméstica e Psicologia Hospitalar: possibilidades de atuação diante da mãe que agride. Saúde Soc., 17(3), p.77-89. [ Links ]
Bernardes, J. de S.(2010). A psicologia no SUS 2006: alguns desafios na formação. In M. J. Spink (Org.), A psicologia em diálogos com o SUS: prática profissional e produção acadêmica.(105-127). São Paulo: Casa do Psicólogo. [ Links ]
Braga Neto, F. C. B., Barbosa, P.R., & Santos, I.S. (2008). Atenção hospitalar: evolução histórica e tendências. In L. Giovanella (Org.), Políticas e sistemas de Saúde no Brasil. Rio de Janeiro: Fiocruz. [ Links ]
Campos, F. E. de, Aguiar, R. A.T de, & Belisário, S.A. (2008). A formação superior dos profissionais de saúde. In L. Giovanella, (Org.), Políticas e sistemas de Saúde no Brasil. Rio de Janeiro: Fiocruz. [ Links ]
Campos, F. C. B., Guarido, E. L. (2010). O psicólogo no SUS: suas práticas e as necessidades de quem o procura. In: M.J. Spink (Org.), A psicologia em diálogos com o SUS: prática profissional e produção acadêmica (81-103). São Paulo: Casa do Psicólogo. [ Links ]
Chiattone, H.B. de C. (2002). A significação da psicologia no contexto hospitalar. In V. Angerami-Camon (Org.), Psicologia da Saúde: um novo significado para a prática clínica (pp. 73 – 171). São Paulo: Pioneira Thomson Learning. [ Links ]
Foucault, M. (2003). Microfísica do Poder (18a ed.). Rio de Janeiro: Edições Graal. [ Links ]
Maia, E. M. C., Silva, N.G., Martins, R.R., & Sebastiani,R.W. ( janeiro – junho de 2005). Psicologia da Sáude-Hospitalar: da formação a realidade. Univ. Psychol. Bogotá (Colombia), 4 (1), 49-54. [ Links ]
Setúbal, M. S. V. (2009). Relato da história da inserção e evolução do atendimento psicológico a bebês e suas famílias em uma Unidade de Neonatologia. Rev Paul Pediatr, 27(3),340-344. [ Links ]
Simonetti, A. (2004). Manual de Psicologia Hospitalar: o mapa da doença. São Paulo: Casa do Psicólogo. [ Links ]
Spink, M.J., Matta, G.C. (2010). A prática profisional Psi na Saúde Pública: configurações históricas e desafios contemporâneos. In M. J. Spink (Org.), A psicologia em diálogos com o SUS: prática profissional e produção acadêmica (25-52). São Paulo: Casa do Psicólogo. [ Links ]
Spink, M.J., Bernardes, J. de S., Santos, L., & Gamba, E.A.C. (2010). A inserção de psicólogos em serviços de saúde vinculados ao SUS: subsídios para entender os dilemas da prática e os desafios da formação profissional. In M. J. Spink (Org.), A psicologia em diálogos com o SUS: prática profissional e produção acadêmica (pp.53-80). São Paulo: Casa do Psicólogo. [ Links ]
Tonetto, A.M, Gomes, W.B. (jan-março de 2007). A prática do psicólogo hospitalar em equipe multidisciplinar. Estudos de Psicologia, 24 (1), 89-98. [ Links ]
Yamada M. O., & Bevilacqua, M. C.( julho - setembro de 2005). O papel do psicólogo no programa de implante coclear do Hospital de Reabilitação de Anomalias Craniofaciais, Estudos de Psicologia, 22(3), 255-262. [ Links ]
Yamamoto, O.H. e Cunha, M.F. de O.(1998). O psicólogo em hospitais de Natal: uma caracterização preliminar. Psicologia: Reflexão e Crítica, 11(2), 345-362. [ Links ]
 Endereço para correspondência
Endereço para correspondência
José Carlos Santos Ribeiro
E-mail: s2arayans2@gmail.com
* Uiversidade Federal da Bahia. Bahia – BA. Email: jcsr01@gmail.com.
** Universidade Federal da Bahia. Bahia – BA. Email: mdp.dacal@gmail.com
1 Relativo ao modelo de ensino da medicina baseado em um relatório redigido por um educador norte-americano, intitulado de Relatório Flexner, que se fundamenta no paradigma positivista e prioriza o método científico. Posteriormente tal modelo influenciou demais formações profissionais da área da saúde.













