Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Boletim - Academia Paulista de Psicologia
versão impressa ISSN 1415-711X
Bol. - Acad. Paul. Psicol. vol.30 no.1 São Paulo jun. 2010
HISTÓRIA DA PSICOLOGIA
O Projeto de Lei do "ato médico" e a perspectiva dos psicólogos e de outros profissionais no campo da saúde
The "medical act" law project and the perspective of the psychologists and other health professionals
Marcelo M. Nicaretta1
Universidade de Brasília (UNB)
RESUMO
Este artigo discute o projeto de lei do ato médico (PL 7.703/06) que visa estabelecer as bases do exercício da Medicina no Brasil. Nele, discute-se a validade científica, ética e legal de um conjunto de afirmações contidas no referido projeto de lei. Inicialmente é posta em questão a exclusividade dada aos médicos sobre o diagnóstico das psicopatologias, tal como está proposto na lei. É mostrado que os psicólogos foram coautores do campo das psicopatologias desde a criação da psicologia do anormal, não sendo legítimo excluir do conjunto das suas competências o diagnóstico clínico a elas referente. Com intuito de demonstrar a competência do psicólogo para a tarefa de diagnosticar as psicopatologias, é realizada uma comparação entre os currículos de graduação do médico formado pela USP (Universidade de São Paulo) e do psicólogo clínico formado pela UnB (Universidade de Brasília). O principal objetivo deste artigo é apresentar argumentos para mostrar que, no caso de acontecer promulgação integral do texto apresentado, esse fato acarretará sérios prejuízos financeiros e morais para as demais categorias de profissionais da saúde, para o SUS (Sistema Único de Saúde) e também para os usuários dos serviços de saúde no Brasil.
Palavras-chave: Lei do ato médico (PL 7.703/06); Psicologia clínica; Psicopatologia.
ABSTRACT
This article discusses the Medical Act Law project (LP 7.703 / 06) that is intended to give the foundations for medical practice in Brazil. The legal, ethical, and scientific validity of a collection of statements contained in that Bill are discussed herein. Initially the exclusivity of physicians on the diagnosis of psychopathology is questioned, as proposed in the law. It is shown that psychologists were co-authors of the field of psychopathology since the creation of abnormal psychology and it is not legitimate to exclude from the set of their competencies clinical diagnosis referring to them. In order to demonstrate the competence of the psychologist for the task of diagnosing psychopathology, a comparison between the undergraduate curricula of a medical graduate from USP (University of São Paulo) and clinical psychologists trained by UnB (University of Brasilia) is made. The main objective of this paper is to present arguments to show that, if the Law is issued just as full reproduction of the text presented in the project, this fact will bring serious financial and moral damage to the other categories of health professionals, for SUS (Unique Health System) and also for the Brazilian health care clientship.
Keywords: Medical act (LP 7.703/06); Clinical psychology; Psychopathology.
1. Introdução
O objetivo do presente trabalho é demonstrar que o projeto de lei 7.703/06 que ficou conhecido como a lei do Ato Médico (Senado Federal, 2006) de autoria do médico e Senador da República Geraldo Althoff, contém propostas abusivas que não encontram qualquer respaldo na literatura científica atual e que também não podem apoiar-se na Constituição Federal Brasileira de 1988.
Este projeto de lei foi apresentado em sua primeira versão ao Senado Federal do Brasil em 2002, sofrendo mudanças significativas no seu texto ao longo do seu trâmite no Congresso. Estas mudanças transformaram o caráter inicial do projeto, que visava inicialmente apenas diferenciar campos de trabalho e estabelecer diretrizes gerais para a medicina, convertendo-o praticamente em uma lista de procedimentos privativos do médico. Contudo, muitos desses procedimentos elencados pelo projeto não são da competência técnico-científica exclusiva do médico, principalmente o diagnóstico nosológico das doenças mentais e sua respectiva prescrição terapêutica. Não há, na literatura científica mundial, fundamento que justifique a privatização desses procedimentos, sendo que ela ainda fere direitos constitucionais adquiridos pelos demais profissionais que também são devidamente treinados para realizar essas funções, possuindo legalidade jurídica para realizá-lo. Por tudo isso, o que o referido projeto propõe não é uma lei em prol da saúde do povo brasileiro, mas uma apropriação indevida de procedimentos legitimamente divididos com outros profissionais, por analogia, algo como a ocupação, anexação e submissão de territórios europeus pelas tropas de Hitler no período da Segunda Guerra Mundial.
Apesar da violência de alguns pontos desse projeto, e do acinte que ele representa para a comunidade científica brasileira, este artigo não visa defender nenhuma corporação contra o médico. Seu objetivo maior é demonstrar os malefícios que uma lei abusiva pode representar para o Sistema Único de Saúde (SUS) e para a o usuário dos serviços de saúde no Brasil. Este artigo defende o que o conhecimento científico determina atualmente como regra, que é a efetividade comprovada do estabelecimento de sistemas de saúde multidisciplinares, com legítima autonomia para os diferentes profissionais do campo.
Por fim, o desenvolvimento do artigo mostra a ignorância histórico-científica daqueles que defendem os abusos deste projeto, que favorece a corporação dos médicos, e não a medicina, em detrimento das demais profissões de saúde do Brasil. Espera-se, com isso, que a discussão em torno deste projeto possa adquirir outro status, sendo retirada do mero jogo de opiniões.
2. Como são diagnosticadas as psicopatologias?
Psicopatologia é a disciplina científica que estuda os transtornos mentais. Situações como o alcoolismo, a esquizofrenia, a depressão e a transexualidade são considerados transtornos mentais pelo Código Internacional de Doenças, que se encontra em sua décima versão (OMS, 1993).
Até o momento não existem exames clínico-laboratoriais que auxiliem no diagnóstico das doenças mentais. O controle das taxas de lítio no sangue é realizado no caso específico em que a administração desse metal é utilizada como recurso terapêutico pelo médico (Souza, 2006, p. 83). A principal razão desse controle é o fato de que taxas muito altas de lítio no sangue podem causar sérios danos à saúde, afetando significativamente a função renal, o que pode ser fatal para o paciente. Não há comprovação de que o lítio seja a causa de qualquer doença mental. Contudo, desde 1949, ele tem sido utilizado para tratar casos de mania e depressão.
Existe farta literatura a respeito do uso de lítio, contudo as evidências acerca da sua eficácia terapêutica são insuficientes, não superando de modo significativo as taxas de efeito placebo. No mesmo sentido, alguns autores defendem o uso de imagens cerebrais como base para o diagnóstico das doenças mentais. Porém, da mesma maneira, não há comprovação científica da eficácia desta metodologia, dado que os transtornos mentais são essencialmente processos psicológicos e ou comportamentais. Por outro lado, tanto na PET (tomografia por emissão de pósitrons), como na SPECT (tomografia por emissão de fóton único), a exposição à radiação ionizante limita a realização de estudos longitudinais em seres humanos e restringe seu uso em crianças (Cunha, 2006, p.130). Isso torna muito limitados os dados produzidos por estes instrumentos, dado que o homem é amplamente reconhecido pela ciência como um ser em desenvolvimento.
Em suma, o diagnóstico é sempre psicológico, feito com base no comportamento do paciente durante a entrevista clínica e, de acordo com a avaliação da personalidade, por meio de testes psicológicos. Não há evidências conclusivas de que fatores biológicos tais como a genética (Bentall, 2009) e ou o funcionamento dos neurotransmissores (Kirsh, 2009) sejam responsáveis pelos transtornos mentais. As pesquisas mais recentes indicam uma multideterminação para esses transtornos que inclui além dos fatores biológicos, fatores psicológicos, sociais, familiares e ambientais, entre outros (Sobell, 2002). Diferentes terapêuticas relativas aos principais transtornos mentais têm sido sistematicamente avaliadas nos últimos anos, principalmente depois da Segunda Guerra Mundial. O uso de medicações e também de psicoterapias tem sido avaliado quanto ao seu efeito em relação às principais condições clínicas encontradas. Nas mulheres, as mais prevalentes são os transtornos de ansiedade (9,0%), os transtornos somatomorfos (3,0%) e os transtornos depressivos (2,6%). Entre os homens, há uma prevalência da dependência de álcool (8%) e dos transtornos de ansiedade (4,3%) (Mari, 2002). Contudo o diagnóstico para todas essas condições clínicas tem como base os comportamentos dos pacientes (Schrodt, 2000).
3. Definindo o Comportamento Anormal
A definição de uma psicopatologia implica que se estabeleça de antemão a natureza psicológica do ser humano. O patológico se opõe àquilo que é considerado normal. Contudo a "norma" não é estática, ela sofre a ação da vida e se modifica.
Existem fatos que mostram a importância desse detalhe na história da ciência. Hoje é comum a discussão sobre as relações homoafetivas. Elas são presença constante nas novelas e discussões em geral. Existe uma passeata anual difundida por todo o mundo que celebra o orgulho de ser Gay. Contudo, até 1973 a homossexualidade era considerada um transtorno mental pelos médicos americanos (Morgan & Nerison, 1993). Havia tratamentos específicos oferecidos que incluíam uso de hormônios para recuperar os degenerados sexuais. A retirada da homossexualidade do rol das doenças psiquiátricas se deu por razão de uma luta política deflagrada contra a Associação Americana de Psiquiatria por duas associações de Psicólogos: a Associação Americana de Psicólogos Gays e Lésbicas e a Associação de Psicologia Americana (APA). Esses psicólogos, através de pesquisas, conseguiram demonstrar que a homossexualidade era um comportamento normal, diferentemente do modo como pensavam os médicos americanos. Como consequência desse embate, em 1973, a homossexualidade deixou de ser considerada uma anormalidade. Graças aos psicólogos estadunidenses, os homossexuais se tornaram "pessoas de bem" (Davison, 1976). Imaginem se os psicólogos clínicos estivessem subordinados ao médico. Teriam eles conseguido questionar suas ideias preconceituosas? Hoje, o Conselho Federal de Psicologia considera uma falha ética grave oferecer tratamento psicoterápico para homossexuais (C.F.P., 2005).
Desse modo, o normal determina o que é a psicopatologia, e não o contrário. Mesmo assim, o normal não é estático. Ele varia entre as culturas e entre os tempos. Assim, no que se refere ao psiquismo humano, cabe ao psicólogo determinar a normalidade psicológica, a partir da qual se estabelece a psicopatologia. Dado este suposto, por que razão o diagnóstico da psicopatologia seria restrito ao psiquiatra, que não é um especialista no comportamento humano e muito menos um especialista em desenvolvimento humano normal?
4. Em termos técnicos, quem é o especialista em comportamento humano normal e anormal?
O termo psiquiatria surgiu com Johann Christian Reil, em 1808, indicando um novo tipo de tratamento que não utilizava fármacos ou meios cirúrgicos (Marneros, 2008). O termo psiquiatria surgiu como referência de tratamento psicológico, opondo-se aos tratamentos médicos tradicionais. Ao longo do século XIX, a psiquiatria médica se dividiu entre os métodos que eram aplicados nos sanatórios, dos quais descendem os atuais da psiquiatria, e aqueles que utilizavam a hipnose e a sugestão como base de sua terapêutica, e que deram origem ao campo das psicoterapias (Nicaretta, 2009). Contudo, não havia na medicina um estudo sistemático do comportamento humano. Também não eram utilizados métodos específicos para a sua análise e pesquisa. Havia apenas estudos sobre as psicopatologias como decorrência do esforço de tentar tratar os insanos nos sanatórios. Nesses estabelecimentos, os meios mais comuns de tratamento eram as hidroterapias, as eletroterapias (eletrochoque, etc.), as esterilizações e as psicocirurgias (Braslow, 1997).
A mais famosa psicocirurgia foi a lobotomia. Considerada um tratamento revolucionário, desenvolvida em 1934 por Moniz, difundiu-se nos anos 1950 nos EUA. Essa cirurgia tinha por objetivo corrigir problemas comportamentais em pacientes violentos. O procedimento consistia numa ablação do córtex préfrontal através de um instrumento semelhante a um quebra gelo. Essa cirurgia gerava verdadeiros zumbis humanos (Goldwin, 2005, p.453). Pela invenção desse procedimento, Moniz recebeu o prêmio Nobel de medicina em 1949. Apenas nos EUA, mais de 18 mil pessoas foram submetidas a esse procedimento antes que fosse possível comprovar sua ineficácia terapêutica. (Nicaretta, 2009)
Em 1879 surgiu a psicologia científica com Wilhelm Wundt com a criação do primeiro laboratório de psicologia experimental em Leipzig, na Alemanha (Boring, 1950). Os psicólogos definiram categorias psicológicas como atenção, memória, motivação, percepção e passaram a estudá-las sistematicamente, utilizando métodos rigorosos e experimentais. A psicologia também foi responsável historicamente a partir de J. B. Watson (1920) e B. F. Skinner (1990), pelo surgimento de um grande campo do saber chamado de ciências do comportamento, que influiu diretamente em outras áreas como a biologia, a sociologia, a pedagogia e principalmente a psiquiatria. Nos EUA a psiquiatria tem sido reconhecida nos últimos anos como uma ciência do comportamento humano (Schrodt, 2000).
O próprio projeto de Lei do Ato Médico reconhece, no seu parágrafo segundo, que o psicólogo é o profissional competente para avaliar o comportamento humano embora o médico psiquiatra faça uso dessa função em sua atividade: Não são privativos do médico os diagnósticos funcional, cinésio-funcional, psicológico, nutricional e ambiental, e a avaliação comportamental e das capacidades mental, sensorial e perceptocognitiva (Senado Federal, 2006, § 2º). Essa passagem do texto expõe a precariedade técnico-científica da sua fundamentação. Não há uma adequação científica dos termos utilizados, o que demonstra um desconhecimento dos campos abordados. Diagnóstico psicológico e avaliação mental são termos correlatos. Neste mesmo sentido, é inadequada a distinção feita entre capacidade mental, sensorial e perceptocognitivas, pois todas representam funções do mesmo aparelho mental. Todas essas categorias são avaliadas comportamentalmente porque são categorias psicológicas, ou seja, são inferidas diferentemente do diagnóstico nutricional que pode ser auxiliado através de medidas objetivas obtidas através de dobras cutâneas ou pela impedância da pele. As categorias psicológicas não podem ser observadas diretamente, sendo avaliadas através do relato clínico, que é um ato psicológico, ou através de testes psicológicos especificamente desenvolvidos para isso e que são de uso privativo dos psicólogos segundo lei federal (Senado, lei n°. 4.119/62).
Os psicólogos também foram responsáveis pela criação do campo conhecido como psicologia do anormal, que no início do século XX originou uma nova psicopatologia baseada na nascente psicologia americana. Criada em 1906 por Morton Prince nos EUA, a Psicologia do Anormal era um campo de pesquisa que visava estabelecer as margens entre o normal e o anormal. Esses estudos estavam ligados à Associação Americana de Psicologia e tiveram a Revista Abnormal Psychology como seu principal instrumento de divulgação. Essa revista ainda é publicada atualmente, discutindo assuntos relativos às psicopatologias e ao seu tratamento. Ela é um dos muitos meios de divulgação científica da psicologia americana que abordam as psicopatologias, sendo reconhecida como um importante veículo de discussão mundial sobre temas como transtornos depressivos, transtornos de ansiedade, esquizofrenia, psicoterapias e muitos outros. Mas esta não é a única revista científica editada por psicólogos clínicos e que retrata sua relação íntima com as psicopatologias. Outros Journals espalhados pelo mundo também demonstram este fato:
Annual Review of Clinical Psychology/ British Journal of Clinical Psychology/ Clinical Psychology/ Clinical Psychology and Psychotherapy/ Clinical Psychology Review/ Counseling and Clinical Psychology Journal/ Journal of Clinical Psychology/ Journal of Clinical Psychology in Medical Settings/ Journal of Consulting and Clinical Psychology/ Journal of Social and Clinical Psychology/ American Journal of Psychotherapy/ Annals of the American Psychotherapy Association/ Arts in Psychotherapy/Behavioural and Cognitive Psychotherapy/ British Journal of Psychotherapy/ Clinical Psychology and Psychotherapy/ Counselling and Psychotherapy Journal/ European Journal of Psychotherapy, Counselling and Health/ Group Analysis : Journal of Group Analytic Psychotherapy/ Healthcare Counselling and Psychotherapy Journal/ International Journal of Psychotherapy/ Journal of Child Psychotherapy/ Journal of Cognitive Psychotherapy/ Journal of Contemporary Psychotherapy/ Journal of Group Psychotherapy, Psychodrama and Sociometry/ Journal of Psychotherapy Integration/ Journal of Psychotherapy Practice and Research/ Psychoanalysis and Psychotherapy/ Psychology and Psychotherapy : Theory, Research and Practice/ Psychotherapy: Theory, Research, Practice, Training/ Psychotherapy and Politics International/ Psychotherapy and Psychosomatics/ Psychotherapy Letter.
(Fonte: Capes/MEC: www.periodicos.capes.gov.br).
Essas revistas contêm farto material que atesta a competência do psicólogo clínico para diagnosticar e tratar as psicopatologias sem estar submisso ao médico.
O domínio da psicologia sobre as psicopatologias também é legitimado pela filosofia. Ao descrever a história da psicologia moderna, o filósofo Francês Michel Foucault estabeleceu a psicopatologia como uma das principais contradições que a originaram. O filósofo mostra que o estudo da normalidade surgiu a partir do questionamento sobre os seus limites, a partir do estudo das interrupções da vida cotidiana. Foucault quer com isso mostrar a íntima relação de derivação entre o normal e o patológico, entre a continuidade e a interrupção, ambas tratadas como parte do campo da psicologia moderna:
A psicologia, em contrapartida, nasce neste ponto no qual a prática do homem encontra sua própria contradição; a psicologia do desenvolvimento nasceu como uma reflexão sobre as interrupções do desenvolvimento (...) Sem forçar uma exatidão, pode-se dizer que a psicologia contemporânea é, em sua origem, uma análise do anormal, do patológico, do conflituoso, uma reflexão das contradições do homem consigo mesmo. (Foucault, 1957, p. 135)
Também partiu de um psicólogo clínico americano, Aaron Beck, a grande novidade dos últimos anos acerca das psicopatologias; a Teoria Cognitiva Comportamental dos transtornos mentais (TCC) (Beck, 1991). Essa nova psicopatologia surgiu nos anos 1960 baseada na Teoria Cognitiva da Depressão, tendo sido discutida nos últimos anos, principalmente pelos Psicólogos Clínicos, mas também pelos Psiquiatras e Psicofarmacologistas (Stahl, 2006), como um tratamento eficaz para um amplo conjunto de psicopatologias; principalmente para as depressões (Kuyken, 2007; Abreu, 2008 e Kirsch, 2009) e para os transtornos de ansiedade (Leahy, 2007; Ito, 2008; Manfro & Cordioli, 2008) que são os quadros psicopatológicos mais comuns na população brasileira (Mari, 2002).
Outro ponto que merece destaque sobre a relação dos Psicólogos Clínicos com as psicopatologias refere-se à avaliação científica dos tratamentos empregados para tratá-las. A psicologia científica tem desenvolvido pesquisas com o intuito de avaliar diferentes tratamentos, comparando seus resultados relativos a muitas condições clínicas. (Hollon, 1996; Garfield, 1998; Tracy, 1999) Por serem as doenças mentais altamente influenciáveis por processos naturais como a cura espontânea e o placebo ativo (Parloff, 1986), pesquisas que avaliam a efetividade das suas terapêuticas necessitam de condições especiais de pesquisa. No Brasil, o Conselho Nacional de Pesquisa (CONEP) proibiu o uso de grupos de controle com placebo em pesquisas com psicotrópicos. Contudo, não há evidências de que o uso de placebo aumente o risco de suicídio nos ensaios clínicos com antidepressivos. Ao contrário, em muitos casos ele é inferior nos grupos que recebem o placebo. Como consequência, as discussões sobre a efetividade destes tratamentos ficaram em segundo plano no Brasil. Com isso, o país tornou-se dependente da produção científica internacional para avaliar o real funcionamento desses fármacos. As implicações sociais das pesquisas em psicofarmacoterapia foram consideradas tão sérias pelo CONEP, que entre 2002 e 2006 o Brasil foi proibido de participar de pesquisas sobre o desenvolvimento de medicamentos psiquiátricos (Gentil, 2006, p. 11). Exatamente no auge da publicidade da efetividade desses medicamentos sua pesquisa foi proibida no Brasil.
Esses dados são prova material de cunho científico da ameaça que o projeto de lei do ato médico representa para a saúde do povo brasileiro ao restringir o diagnóstico e a indicação terapêutica das psicopatologias ao médico. Restringe-se o campo de trabalho centenário de uma categoria profissional, legitimamente estabelecida e respeitada por todo mundo por seu trabalho científico, engajada nas lutas políticas em prol do bem-estar da coletividade, favorecendo uma categoria já privilegiada. Apenas para exemplificar, dados do Ministério da Saúde (Ministério da Saúde, 2004) mostram que 67% dos médicos que se formam no Brasil pertencem às famílias cuja renda média é superior a 10 salários mínimos. Enquanto isso, 50% da população brasileira ganha menos do que 3 salários mínimos por família. Apenas 10% dos médicos que se formam no Brasil vêm de famílias com esse perfil, segundo os dados do Ministério. Esta categoria de beneméritos representa nos Estados Unidos da América a terceira maior causa de mortes entre os americanos. Estima-se que morram naquele país cerca de 220 mil pessoas por ano devido à iatrogenia médica, 106 mil apenas por efeitos adversos aos medicamentos. É óbvio que este dado não torna a medicina ilegítima. Provavelmente o número de pessoas beneficiadas pelos procedimentos médicos é muito superior ao número de pessoas que são, por eles, prejudicadas. Contudo, esta situação torna muito relevante uma discussão sobre a ética relativa aos limites da autonomia da "boa medicina," remetendo-a às suas responsabilidades para com a sociedade.
Como se não bastasse o acinte de ignorar os fatos científicos, o ato médico também ignora a história. Ao se dizer uma Ciência do Comportamento, a Psiquiatria nega o domínio dos Psicólogos sobre este campo. Os grandes autores das ciências comportamentais como J. B. Watson e B. F Skinner, com as quais hoje o psiquiatra se identifica mesmo sem saber, eram psicólogos. Por que razão os médicos se sentem mais capazes do que os inventores da Ciência do Comportamento para analisar e diagnosticar o comportamento humano e, portanto, reclamar para si a exclusividade dos diagnósticos sobre as psicopatologias?
De fato, os psiquiatras abandonaram a antiga psicopatologia médica e criaram, com base na psicologia americana, uma suposta Psicopatologia Comportamental. (Schrodt, 2000). Eles utilizam na definição das suas doenças conceitos como dissociação, atenção e percepção, entre muitos outros, que surgiram de teorias psicológicas desenvolvidas por psicólogos como J. Baldwin (1894) e G. Allport (1938). Muitos desses conceitos foram utilizados na elaboração das categorias psiquiátricas do Código Internacional de Doenças (CID 10). Por tudo isso fica claro que não há respaldo para justificar o que determina a lei acerca da prática diagnóstica e sobre a prescrição de terapêuticas para elas, principalmente no que diz respeito às psicopatologias. A menos que se ignore o fato de que os psiquiatras utilizam métodos psicológicos para diagnosticar as psicopatologias e que fazem isso com base no comportamento humano, que é o objeto de estudo da Psicologia Científica.
Essa inadequação também pode ser averiguada a partir de uma análise da formação desses profissionais no Brasil. No currículo do aluno de Medicina da Universidade de São Paulo, que é referência no ensino de Medicina no Brasil, existem poucas disciplinas sobre Psicopatologia, sendo que as Psicoterapias são abordadas de maneira completamente superficial. A psiquiatria é abordada separadamente pela primeira vez no 7º. semestre numa disciplina de 4 créditos intitulada; "Psiquiatria," com o total de 60 horas/aula. Sua ementa esclarece que o objetivo da disciplina é introduzir o aluno no campo da Psiquiatria, não aprofundando aspectos das psicopatologias tampouco das psicoterapias, apenas citadas burocraticamente:
Psiquiatria (ementa): Objetivos – Introdução às disciplinas de psiquiatria; exposição do aluno à psiquiatria básica no campo teórico; ênfase à epidemiologia e quadro clínico dos principais transtornos mentais; ênfase no exame psíquico e psicopatologia; introdução ao tratamento medicamentoso e psicoterápico, entrevistas clínicas e adequação da atitude do aluno junto ao paciente. (http://sistemas2.usp.br/jupiterweb/obterDisciplina?sgldis=MPS0409&codcur=5042&codhab=0)
Também a este respeito e com uma natureza muito semelhante, abordando assuntos semelhantes, há o Estágio Hospitalar em Psiquiatria, uma disciplina também de 4 créditos, perfazendo um total de 210 horas/aula. Esse é o último momento em que o graduando de medicina terá contato com o tema das psicopatologias e também com as psicoterapias:
Estágio Hospitalar em Psiquiatria (USP) - Ambulatório: Pronto Atendimento, Ambulatório Geral e Didático do Serviço de Psiquiatria do Hospital Universitário, Impulsividade, Transtornos Sexuais, Eletroconvulsoterapia, Transtornos Alimentares, Esquizofrenia, Transtornos Afetivos, Álcool e Drogas e Psicoterapia. Enfermaria: Visitas regulares e acompanhamento de Evolução de Caso em Enfermaria Psiquiátrica. Relato e Discussão de Caso. Aulas teóricas: Transtornos ansiosos, diagnóstico psiquiátrico, psicofarmacologia, emergências psiquiátricas, eletroconvulsoterapia, psicopatologia, transtornos mentais orgânicos, demências, suicídio, depressão e ansiedade, psiquiatria infantil, transtornos relacionados ao uso de álcool e drogas e transtornos de sexualidade. (http://sistemas2.usp.br/jupiterweb/listarGradeCurricular?codcg=5&codcur=5042&codhab=0&tipo=N)
Também há uma disciplina de 4 créditos, com carga horária de 60 horas, que aborda diretamente a Psicologia, intitulada Psicologia Médica, que é localizada no quinto semestre do curso. Apesar do adjetivo "médico" ter sido usado para qualificar a psicologia na ementa da disciplina, seu conteúdo revela outro sentido. Trata-se de uma disciplina de Psicologia Aplicada à Medicina, pois nela são discutidos conceitos psicológicos, sendo abordados assuntos tipicamente da Psicologia clínica, como os do desenvolvimento da personalidade e os mecanismos de defesa do ego:
Psicologia Médica (ementa): Estrutura dinâmica e desenvolvimento da personalidade. Personalidade e Cultura. O desenvolvimento da personalidade com base na teoria relacional Eu-TU. A ansiedade e as emoções básicas. A agressividade e suas manifestações. O conflito psicológico. Os mecanismos psicológicos de adaptação e de defesa da personalidade. Esquema Corporal: Aspectos biológicos, psicológicos e sociais. Aspectos psicológicos da sexualidade. Maternidade e paternidade. Estudo psicológico da família e doenças. As relações interpessoais: o grupo humano. A maturidade emocional. Psicologia Médica e Hospital. (http://sistemas2.usp.br/jupiterweb/listarGradeCurricular?codcg=5&codcur=5042&codhab=0&tipo=N)
De um modo geral, com base na análise do currículo de graduação do Médico formado na USP, que corresponde ao total de 10.785 horas de estudos e estágios, pode-se dizer que os assuntos da psicopatologia e da psicoterapia são tratados apenas de forma modesta e secundária. Indiscutivelmente o médico da USP recebe uma excelente formação para identificar sinais físico-corporais e administrar tratamentos físicos. Contudo, nada os legitima a abordar ou indicar procedimentos psicológicos como as psicoterapias, pois, como mostrado, eles não são treinados para isso.
Nem mesmo de modo secundário. O curso de graduação em Medicina não possui disciplinas optativas e as disciplinas chamadas de "eletivas" podem ser escolhidas dentro de certas restrições. Existe uma única disciplina eletiva sobre comportamento, Neurologia Cognitiva e do Comportamento dedicada exclusivamente ao estudo do transtorno de Alzheimer. Outra disciplina eletiva, com apenas 30 horas/aula, discute a contribuição da psicanálise para a pediatria, Contribuição da Psicanálise à Formação Médica: a Atenção à Saúde da Criança.
Nesta disciplina, de acordo com os objetivos estabelecidos na sua ementa, não se discute a psicoterapia psicanalítica, mas apenas a visão psicanalítica sobre a criança e o seu desenvolvimento. Há também no sexto semestre uma disciplina de apenas 1 crédito, com 45 horas/aula, que focaliza de modo específico o diagnóstico da Síndrome do Déficit de Atenção na Criança e hiperatividade. Estas duas últimas disciplinas são parte do conjunto diagnóstico associado à pediatria e representam no total 75 horas/aula. Uma carga horária equivalente a de outras disciplinas que também são eletivas para os graduandos de Medicina como Saúde Indígena (3 créditos, 75 horas), Anatomia Prática do Abdome, Pelve e Períneo (5 créditos, 75 horas) e Introdução a Astronomia (4 créditos, 60 horas).
No total, o médico formado pela USP cumpre uma carga obrigatória de apenas 330 horas ligadas ao diagnóstico e prescrição terapêutica das psicopatologias. Sendo que, além disso, ele poderá cursar mais 75 horas de disciplinas eletivas que o auxiliarão diretamente nessa função. Isso significa que, caso os médicos desejassem assumir de modo responsável essas funções, tal como preconizado pelo projeto de Lei do Ato Médico, seria necessário modificar radicalmente a estrutura de sua formação no Brasil.
Por outro lado, a grade curricular dos cursos de formação em psicologia, seja na USP ou em outras Universidades brasileiras, contempla plenamente essas funções. Tomando como referência a grade curricular do psicólogo que se forma na UnB, também referência no ensino da Psicologia no Brasil, há uma ampla formação voltada para ambas as temáticas, tanto a psicopatologia quanto a psicoterapia. Na graduação em psicologia, o estudo e diagnóstico das psicopatologias é parte integrante de uma grande área conhecida como Psicologia Clínica, sendo que a base desta formação é partilhada com os alunos das demais áreas da psicologia. Isto significa que todos os psicólogos recebem um treinamento básico em Psicologia Clínica, independentemente da sua área de atuação, que faz parte do currículo obrigatório do Psicólogo. Posteriormente o aluno poderá escolher entre quatro grandes áreas de atuação, dentre elas a Psicologia Clínica. A formação do Psicólogo Clínico tem início no primeiro semestre através de uma disciplina de 4 créditos (60 horas) voltadas para o estudo da Personalidade:
Personalidade 1 (ementa): Definições e medidas de personalidade. Variáveis biológicas, ambientais e sociais que afetam o desenvolvimento da personalidade. Teorias da personalidade: psicanálise, humanista, comportamental e existencial. http://www.serverweb.unb.br/matriculaweb/graduacao/curriculo.aspx?cod=2739)
Paralelamente, no mesmo semestre, o Psicólogo começa a estudar o desenvolvimento humano através de uma disciplina de 6 créditos (80 horas) direcionada para a Infância, a Psicologia da Infância 1. Nessa disciplina são estabelecidos os fundamentos do desenvolvimento da criança, conhecimento essencial para o diagnóstico dos transtornos invasivos do desenvolvimento, que compõem a base do diagnóstico nosológico em Psiquiatria Infantil. No semestre seguinte, duas disciplinas iniciam o aprofundamento das questões clínicas. A primeira focaliza a psicopatologia, sendo intitulada Psicopatologia 1 (6 créditos, 80 horas):
Psicopatologia 1 (ementa): Definição de fenômenos psíquicos "normais" e patológicos e de critérios diferenciais. Estudo das perturbações das funções psíquicas e dos grandes quadros nosográficos estabelecidos pela psiquiatria. Princípios de exame mental, de diagnóstico psicológico e de análise dos conflitos de personalidade. http://www.serverweb.unb.br/matriculaweb/graduacao/curriculo.aspx?cod=2739
A segunda disciplina, Teorias e Técnicas Psicoterápicas 1, aborda diretamente as psicoterapias (6 créditos, 80 horas):
Teorias e técnicas Psicoterápicas 1 (ementa): Análise do conceito, das orientações e teorias em psicoterapia: psicanalítica, comportamental, humanista, etc. Psicoterapia individual e de grupo. http://www.serverweb.unb.br/matriculaweb/graduacao/curriculo.aspx?cod=2739
Ambas são disciplinas de 6 créditos, com 2 créditos dedicados à prática da clínica. Juntamente com estas disciplinas, o aluno começa também a receber treinamento para a tarefa do Psicodiagnóstico, iniciando sua compreensão do uso e aplicação dos testes psicológicos para essa função. Essa disciplina de 6 créditos (80 horas) é chamada de Técnicas do Exame Psicológico 1:
Técnicas do Exame Psicológico 1 (ementa): estudo e utilização de técnicas de exame psicológico para diagnóstico e encaminhamento de casos nas áreas clínicas, de educação e do trabalho. http://www.serverweb.unb.br/matriculaweb/graduacao/curriculo.aspx?cod=2739
Essa disciplina visa treinar o psicólogo para emitir laudos psicológicos sobre condições clínicas normais e anormais através do uso de testes psicométricos e da avaliação da personalidade. Essa atividade, privativa do Psicólogo, é um pré-requisito para a obtenção da Carteira Nacional de Habilitação e para a admissão em Concurso Público Federal, tendo sido regulamentada pelo Conselho Federal de Psicologia em 2002 (C.F.P., 2002).
Ainda são disciplinas obrigatórias para a formação do psicólogo na UnB muitas outras associadas à clínica psicológica tais como: Psicologia da Adolescência (6 créditos, 80 horas); Psicologia do Excepcional (6 créditos, 80 horas), Pedagogia Terapêutica (6 créditos, 80 horas) e Aconselhamento Psicológico (6 créditos, 80 horas). Todas estas disciplinas enfocam aspectos diretos e indiretos do campo da psicopatologia e do seu tratamento.
Mas a formação do Psicólogo ainda possui outra característica que o difere do médico da USP. Sua grade curricular é muito mais flexível que a do médico, sendo composta em sua grande maioria, cerca de 70%, por disciplinas optativas. Isso significa que, a partir do terceiro semestre, o aluno de graduação em psicologia pode direcionar sua formação e cumprir um grande número de disciplinas em uma área da sua escolha. Desse modo, apenas sobre psicopatologia existem várias disciplinas optativas, tais como: Psicopatologia 2 (4 créditos, 60 horas); Tópicos Especiais em Psicopatologia (4 créditos, 60 horas); Personalidade 2 (6 créditos, 80 horas); Psicopatologia da mãe do bebê (4 créditos, 60 horas) e até mesmo Psicofarmacologia (4 créditos, 60 horas), disciplina que visa treinar o psicólogo para compreender e lidar com o uso dos psicotrópicos prescritos pelos médicos.
Além destas, existem mais 10 disciplinas específicas sobre psicoterapias como: Teoria Psicanalítica 1 e 2, Tópicos em Teoria Psicanalítica, Tópicos Especiais em Psicoterapias, Teorias e Técnicas Psicoterápicas 2, Psicoterapia de Grupo, Psicoterapia Conjugal e Familiar, Psicodrama, Psicoterapia de Criança, Psicoterapia não Diretiva, Tópicos em Psicodiagnóstico, Saúde Mental, Clínica e Cultura, Teorias e Técnicas de Observação do Bebê na Clínica, Terapia Analítico Comportamental com Crianças.
Qualquer Psicólogo formado pela UnB recebe um treinamento em psicologia clínica em torno de 700 horas/aula, sendo que ainda na graduação ele pode se especializar em Psicologia Clínica e perfazer mais 700 horas/aula de disciplinas específicas em psicopatologias e psicoterapias. Além disso, ele também faz muitas disciplinas indiretamente ligadas a clínica relacionadas ao desenvolvimento humano, personalidade humana, aprendizagem, motivação, saúde humana, etc. Por último, a graduação também exige que o Psicólogo realize 3 estágios, cada qual perfazendo 180 horas, num total de 540 horas, que podem ser direcionados para o treinamento nas tarefas de diagnóstico, prescrição terapêutica e tratamento via psicoterapia das psicopatologias.
Esta análise do currículo do Psicólogo formado na UnB evidencia que no seu treinamento ele é devidamente capacitado para realizar o diagnóstico nosológico das psicopatologias, bem como demonstra sua capacidade para indicar um tratamento adequado a elas. Este currículo também demonstra que os psicólogos poderão ser competentes para aplicar a psicoterapia como meio eficiente no tratamento das psicopatologias sem a ajuda do médico. Do outro lado, não parece plausível que o médico, apenas com um conhecimento básico de psicopatologias e psicoterapias possa assumir independentemente a tarefa do diagnosticar as doenças mentais, indicando um tratamento adequado para elas, como supõe o projeto de lei do ato médico, sem a ajuda de um especialista psiquiatra. Mesmo assim, existem pesquisas que demonstram que os próprios psiquiatras não são capazes de reconhecer diferentes tipos de psicoterapias (Luborsky, 1982).
Indo mais além nesse argumento sobre as diferenças entre as formações do médico e a do psicólogo cabem outras questões. Quantas disciplinas existem no currículo do Médico da UnB que o qualificam como apto para avaliar e compreender o comportamento humano, do ponto de vista científico, condição necessária para se diagnosticar uma psicopatologia? Nessa universidade, no caso do psicólogo, existem pelo menos 6 disciplinas específicas, além de estágios com a finalidade de treiná-lo para essa competência. Sendo que há um rol de disciplinas em laboratórios sobre a análise experimental do comportamento. Os Psicólogos dominam a análise do comportamento humano há mais de 100 anos. O médico da USP não é treinado para observar e analisar o comportamento humano. Como ele se sente capaz de diagnosticar psicopatologias e prescrever psicoterapias ou mesmo avaliar sua função ou utilidade? Com que autoridade eles o farão? Baseados em quê?
Por fim, caso o psicólogo seja considerado inapto para diagnosticar psicopatologias e prescrever terapêuticas para elas, esta restrição também deve ser estendida ao Clínico Geral, ao Cardiologista, ao Pediatra e a todas as demais áreas da medicina que não recebem treinamento específico em Psiquiatria, o que se configura uma grande ameaça às diretrizes do campo da saúde no Brasil. Definidas em Lei Federal, se estabelece a importância de prezar pelo acesso universal e igualitário aos serviços de saúde: a saúde é direito de todos e dever do Estado, garantido mediante políticas sociais e econômicas que visem à redução do risco de doença e de outros agravos e ao acesso universal e igualitário às ações e serviços para a sua promoção, proteção e recuperação (C.R.F.B., 1988, Art. 196).
5. Quais são as consequências para o SUS (Sistema Único de Saúde) e para a população se aprovado o projeto de lei "ato médico"?
Em um curto prazo de tempo, o único efeito será a indignação dos demais profissionais que estão se sentindo lesados pelos abusos da lei que estabelece um "pedágio médico" na saúde Brasileira. Com o tempo, o efeito será evidente. O ato médico promoverá um encarecimento geral dos custos, tanto para o governo quanto para a população em geral, na medida em que ele favorece o setor terciário da saúde pública, contrariando as diretrizes estabelecidas para o SUS pela Constituição Federal: "acesso universal e igualitário às ações e serviços para a sua promoção, proteção e recuperação (C.R.F.B., 1988, Art. 196). Havendo um aumento do custo geral do tratamento, também haverá uma maior restrição ao acesso da população a esses serviços.
Essa proposta contraria o grande avanço ocorrido após a Segunda Grande Guerra, na assistência à saúde, quando houve a descentralização dos serviços de saúde. Nesse momento, o campo da saúde adquiriu a atual multidisciplinaridade a partir de um contexto muito particular. Depois da Segunda Grande Guerra, o campo médico estadunidense foi dividido em dois conjuntos de terapêuticas: alto risco e baixo risco. Dado que a demanda de cuidados era intensa devido ao cenário da guerra, com a participação de mais de 16 milhões de americanos no confronto, os médicos mantiveram a responsabilidade sobre os procedimentos de alto risco e convocaram os demais profissionais da área de saúde para que assumissem as terapêuticas menos arriscadas como a psicoterapia, a fisioterapia, entre outras. Esta discussão foi abordada de uma maneira clara em um artigo publicado no New York Times, em 10 de setembro de 1949 e no qual os médicos americanos estabelecem uma regra sobre as psicoterapias. Declaram que, "os médicos nunca irão aceitar que pessoas sem formação médica tentem oferecer tratamentos para as pessoas doentes sem a salvaguarda proporcionada pelos conhecimentos médico-científicos (Freeman, 1949a)."
Com isso, surgiu um conjunto de profissionais cujas terapêuticas adquiriram especificidades muito particulares, que se tornaram independentes da Medicina. No final dos anos 1940, o Psicólogo Clínico já dominava completamente a psicoterapia, tendo adaptado toda a sua estrutura curricular para a formação de profissionais neste campo, inclusive para o diagnóstico e tratamento das psicopatologias. Por essa razão, a grade curricular do Psicólogo é mais adequada para essas funções do que a dos médicos. Deste modo, a história mostra que os psicólogos não apenas assumiram a Psicoterapia como parte das suas funções, mas a transformaram em uma disciplina própria. A antiga Psicoterapia Médica baseada exclusivamente na Psicanálise passou a fazer parte de um grande campo de práticas psicoterapêuticas, muito distante do olhar e do controle dos médicos.
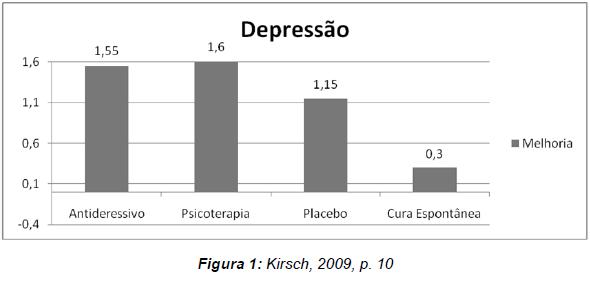
Os psicólogos adquiriram desde 1947 uma ampla competência em diagnosticar e tratar todo o conjunto de condições psicopatológicas através de treinamentos específicos. Não existem pesquisas que demonstrem que os psicólogos clínicos não sejam capazes de diagnosticar e tratar as psicopatologias com independência em relação aos médicos. Ao contrário, existem pesquisas que demonstram que eles são mais eficientes que os tratamentos químicos. O gráfico nº. 1 compara diferentes tipos de tratamento para depressão. O mais eficiente é a psicoterapia, apresentando uma efetividade entre 45 e 65%. O tratamento químico com fluoxetina indicou nesta pesquisa uma efetividade entre 30 e 60%. Sendo que o valor do efeito placebo indicou uma variação entre 30 e 50%. Ambos os resultados são muito pouco significativos diante do valor encontrado no grupo placebo (v. fig.1):
Ainda há outro fato importante favorável as psicoterapias. Elas podem não conduzir aos mesmos riscos à saúde que os tratamentos químicos, que provocam inúmeros efeitos colaterais. Os antidepressivos de nova geração, que agem seletivamente sobre a recaptação da serotonina (fluoxetina, paroxetina), que são os mais utilizados na atualidade costumam produzir os seguintes efeitos adversos: associados aos receptores 5HT2 - agitação, tremores, sintomas extrapiramidais (parkinsonismo, distonia, discinesia), aumento da ansiedade no início do tratamento, insônia, mioclonia noturna e disfunção sexual (diminuição da libido, retardo da ejaculação e anorgasmia); associados aos receptores 5HT3 – náuseas, vômitos, diminuição do apetite e diarreia (Gonzales, 2002, p. 214).
Pesquisas também demonstram que um aumento no custo financeiro e de tempo entre o diagnóstico e o tratamento diminui a adesão a este último (Friman, Rapoff & Christophersen, 1985). Com a obrigatoriedade de um atendimento médico primário, o custo dos tratamentos psicoterápicos irá aumentar. A adesão ao tratamento é um dos fatores determinantes para o seu sucesso. A hierarquia proposta pelo projeto do ato médico possui na sua espinha dorsal uma lógica muito clara que centraliza, na figura do médico especialista, o gerenciamento dos serviços de saúde. Na contramão da modernidade, ele engessa o sistema de atendimento porque cria uma circulação das ações de saúde em torno do médico que é menos acessível. Isto está explícito no texto, mas talvez não tenha sido compreendido por aqueles que o propuseram. Este fato obriga o paciente a uma ação desnecessária de procurar um médico especialista para tratar algo que poderia facilmente ser resolvido com uma ação de outros profissionais de saúde ou por um clínico geral. O psicólogo clínico, o nutricionista, o fisioterapeuta e o Clínico Geral recebem treinamento na sua formação básica para diagnosticar e prescrever tratamentos dentro das suas competências. O que não significa que o especialista médico não seja necessário. Pelo contrário, apenas define-se com isso que sua ação tem um valor mais pontual e, na maior parte das vezes, secundária a um ato primário de cuidado ou de prevenção da doença.
Na prática, o projeto do Ato Médico pode significar que para tomar uma aspirina ou usar um creme para as mãos, a população terá que recorrer a um médico especialista. Não que um simples comprimido não possa trazer riscos à saúde. Contudo, os riscos são muito menores do que aqueles representados por uma cirurgia torácica ou por um medicamento psicotrópico. Por tudo isso, a lei aprovada poderá tornar certas ações naturais e de baixo risco de morte, tais como o ato de escolher livremente um psicoterapeuta ou um nutricionista, como atos ilegais e muito caros.
No fundo, o projeto de lei do ato médico trás uma suposição preconceituosa e equivocada que tenta retornar ao cenário que antecede a Segunda Guerra Mundial, em que ainda não havia uma multidisciplinaridade estabelecida como hoje. Esta ação coloca os demais profissionais da saúde em um nível inferior ao do médico. Isto não é legítimo, tal como foi indicado em um parecer do Senado Federal Brasileiro, dado que todas as profissões referidas na lei do ato médico possuem o mesmo status legal, como profissões de nível superior (Senado Federal, 2006c, p. 38). O ato médico está questionando a legitimidade e a competência dessas profissões que foi garantida em lei federal. Seria o campo da saúde brasileiro um grande e complexo estelionato em relação à nação brasileira, no qual profissionais exercem ações sem qualificação para elas? O fato é que o ato médico cria o "pedágio médico" na medicina brasileira que favorece o especialista médico e prejudica a assistência primária, mais barata e com menos danos à população. Como consequência, burocracia, atraso, centralização de poder e mais desassistência para o povo brasileiro.
6. O que isto significa na prática?
A partir da promulgação da lei do ato médico, quando alguém necessitar de qualquer tipo de ajuda clínica, ou seja, não se sentir normal, ele deverá procurar um médico. Não importa se ele está com a pele seca, com uma dor de cabeça ou não se sente feliz. O médico deverá ser o primeiro a atendê-lo, já que é da sua exclusiva responsabilidade a ação clínico-diagnóstica. Ele deverá fazer a avaliação diagnóstica e, em seguida, prescrever o tratamento, seja ele qual for. O que há de errado nisso, além do fato de os planos de saúde pagarem entre 17 e 30 reais a um médico por esse atendimento? Esta realidade serviu de base para a reivindicação dos Pediatras em Brasília no ano de 2009, quando eles realizaram uma greve geral, interrompendo o atendimento através dos planos de saúde. Até o presente momento da confecção deste artigo, os Pediatras ainda não haviam retomado esse tipo de atendimento.
Não há nada de errado, na maioria das vezes isso é o que acontece antes e depois de aprovada a lei do ato médico. A referida lei não altera a rotina dos Pediatras, dos Geriatras e dos Clínicos Gerais que são os principais médicos que fornecem assistência primária nos hospitais e postos de saúde no Brasil. Ela também não vai alterar a rotina dos cirurgiões ou dos médicos que trabalham nos pronto-atendimentos nos hospitais, mesmo nas emergências ortopédicas e psiquiátricas. Estes profissionais são soberanos em suas áreas de atuação e no espaço que a sociedade lhes conferiu há centenas de anos, delimitado como hospital. Este é o verdadeiro ato médico reconhecido pela sociedade.
Uma enfermeira pode ensinar uma mãe a aleitar sua criança, mas ela não compete com o médico pediatra em sua competência de avaliar a necessidade de um antibiótico. A hierarquia é natural. Um psicólogo não questiona o valor do ato médico de prescrever um sedativo para um paciente que está em surto psicótico, necessitando de contenção para não se matar ou para não ferir terceiros. O médico, neste caso, é soberano na sua função porque depende dele a solução que pode preservar a vida do doente. Do mesmo modo, um fisioterapeuta não questiona o ato do ortopedista diante de uma fratura exposta. Nestas condições o ato médico de lutar pela vida de um ser humano é soberano e não precisa de lei para ser exercido. O ato médico, neste caso, não significa corporativismo, mas condições técnico-científicas adequadas para lidar com situações específicas para as quais o médico recebe treinamento para lidar.
Deste modo, as competências privativas de uma profissão não devem ser determinadas por disputas políticas, mas pelo treinamento científico–profissional que é dado a cada profissional. Fosse o caso, e os médicos entendessem que haveria a necessidade de um melhor treinamento dos profissionais de saúde para que eles exercessem suas atribuições de maneira mais adequada, seria cabível questionar junto aos conselhos profissionais o treinamento por eles recebido. Não é o caso do referido projeto; o que ele pretende é apenas assegurar ao médico o controle do campo da saúde brasileira, o que não é respaldado em lei como já foi mostrado.
O fato de existirem situações reais que legitimam competências típicas do médico ou de qualquer outra profissão, esconde o acinte que assombra a sociedade brasileira com o referido projeto de Lei. Ele sequer favorece a classe médica como um todo. Não há artigos na lei que privilegiem os Pediatras, Geriatras ou os Clínicos Gerais, que não se beneficiam pessoalmente de procedimentos médicos, mas apenas os indicam. Entretanto, há notas explícitas que defendem especificidades do campo da Psiquiatria, da Ortopedia e da Dermatologia:
Art. 4º São atividades privativas do médico:
III – indicação da execução e execução de procedimentos invasivos, sejam diagnósticos, terapêuticos ou estéticos, incluindo os acessos vasculares profundos, as biópsias e as endoscopias;
§ 4º. Procedimentos invasivos, para os efeitos desta Lei, são os caracterizados por quaisquer das seguintes situações: I – invasão da epiderme e derme com o uso de produtos químicos ou abrasivos.IX – indicação do uso de órteses e próteses, exceto as órteses de uso temporário."
§ 1º. Diagnóstico nosológico privativo do médico, para os efeitos desta Lei, restringe-se à determinação da doença que acomete o ser humano, aqui definida como interrupção, cessação ou distúrbio da função do corpo, sistema ou órgão, caracterizada por no mínimo 2 (dois) dos seguintes critérios:
I – agente etiológico reconhecido;
II – grupo identificável de sinais ou sintomas;
III – alterações anatômicas ou psicopatológicas.
(Senado federal, 2006)
Ambos representam grandes corporações comerciais. Os psiquiatras vendem medicamentos que chegam a custar 1.436 reais uma caixa (Aripiprazol, 30mg, caixa com 30 comprimidos), os Ortopedistas possuem associação com o mercado milionário de próteses. Por último, há o grande mercado de cosméticos, diretamente associado aos dermatologistas.
Apenas para ilustrar esta situação de desequilíbrio no meio médico, cabe uma pergunta: quanto vale o diagnóstico de um Pediatra em comparação com o do Psiquiatra ou o do Ortopedista? O diagnóstico do Pediatra tira a criança da escola por uma semana. Ele servirá, no máximo, para que alguma prova perdida na escola possa ser reposta. Os diagnósticos do Psiquiatra e o do Ortopedista podem aposentar um funcionário junto ao INSS, ou favorecê-lo a obter condições especiais de trabalho: No Brasil, o afastamento do emprego por transtornos mentais e comportamentais já é a terceira maior causa de concessão de benefícios da Previdência (Falcão, 13/09/2009).
Isso demonstra que a medicina não é um conjunto harmônico e que o projeto de lei do ato médico não visa favorecê-la como um todo, mas apenas as especialidades que se beneficiam de procedimentos médicos ou de um acompanhamento farmacológico de longo prazo. Em ambas as situações, os custos e a manutenção desses tratamentos envolvem altas despesas para o doente e para o Estado.
7. Que tipo de medicina é a Psiquiatria?
Apenas para elucidar a questão anteriormente levantada quanto ao campo médico e suas diferenças, comparemos tipos diferentes de atos médicos. Uma mãe leva seu filho ao pediatra. A criança é avaliada. O médico examina suas narinas, garganta, ausculta seus pulmões e coração, afere sua pressão, tamanho, peso e temperatura. Quando necessário, solicita um exame de sangue ou de fezes, ou uma ecografia, visando realizar um diagnóstico diferencial. Não é nada grave. O pediatra diagnostica uma infecção. A criança deve tomar um antibiótico por 10 dias. A mãe recebe orientações médicas (um ato psicológico) e um atestado médico, que será entregue à escola. O custo total do tratamento fica em torno de 120 reais, incluídos o valor da consulta (110 reais) e o do medicamento (10 reais).
No outro caso, uma mulher procura um Psiquiatra. Ela se queixa que sua vida não tem sentido. Ela não possui sintomas físicos evidentes, mas refere que não se sente disposta a realizar suas atividades cotidianas. Contudo, ela diz que às vezes sente picos de alegria, que não são constantes, mas que acontecem em situações significativas. O psiquiatra faz perguntas (ato psicológico), questiona o início dos "sintomas", procura esclarecer sua ordem, agrupá-los a outros sintomas, associando-os ao conjunto da vida do paciente. Ele não examina suas narinas, garganta, não ausculta seus pulmões e coração, e também não afere sua pressão, tamanho, peso e temperatura corporal. Do mesmo modo como o Pediatra, ao final da consulta, ele estabelece uma hipótese diagnóstica de transtorno depressivo. Como indicação terapêutica, ele prescreve um antidepressivo dual, o Cloridrato de Venlafaxina (70 reais a caixa). Entretanto, como a paciente descreveu situações que podem indicar um quadro cíclico, por segurança ele também prescreve um estabilizador de humor, a Carbamazepina (12 reais a caixa). Para complementar, ele ainda requer um exame de sangue para descartar problemas hormonais, também comumente associados aos quadros depressivos. Em seguida, ele indica a psicoterapia Cognitivo- Comportamental associada aos medicamentos. Como já foi anteriormente mostrado, a Psicoterapia Cognitivo-Comportamental tem sido reconhecidamente um pouco mais eficiente para esse quadro do que as medicações. Contudo, o paciente sai da consulta com o médico com um atestado de afastamento do trabalho por 15 dias, devendo retornar ao final desse prazo para uma nova consulta. O custo imediato do atendimento médico ficou em 190 reais. A diferença de preço inicial não é tão significativa. Contudo, o paciente que inicia o tratamento medicamentoso com psicotrópicos segue protocolos que indicam a continuação do tratamento por no mínimo um ano. O que torna o tratamento básico psiquiátrico 12 vezes mais caro que o tratamento do Pediatra. Como se não bastasse o alto custo da manutenção do tratamento químico, o paciente ainda tem que custear a psicoterapia que não é oferecida na grande maioria dos hospitais públicos brasileiros.
Essa senhora não está psicótica, ela não é louca. Pesquisas mostram que todos os adultos sofrerão pelo menos um episódio de depressão ao longo da vida (Mari, 2002). Caso o médico não a atenda, existem pesquisas que demonstram que em cerca de 40% desses casos de depressão desaparecem sem qualquer intervenção clínica, o que ficou conhecido como fenômeno de cura espontânea (Wolberg, 1967, p. 20). Para estas situações tem sido demonstrado que o placebo é quase tão eficiente quanto os medicamentos, alcançando um índice de cura em torno de 50% (Gentil, 2006, p. 11). Nestes casos, mesmo o tratamento psicoterápico tendo sido demonstrado como mais eficiente que as medicações antidepressivas, ele não poderia ser administrado isoladamente por que o paciente já viria medicado pelo psiquiatra. Caso o Psicólogo não concorde com o procedimento do médico, ele não poderá se manifestar, sob ameaça de estar executando um ato médico ilegalmente. Deste modo, o psicólogo psicoterapeuta não poderia tratar sua paciente sem o auxílio de medicamentos, mesmo havendo respaldo para isso na literatura científica. O mesmo se aplica a pastores, espiritualistas e curadores em geral.
8. Uma lei baseada no senso comum
Uma lei que regulamente campos profissionais constituídos não pode se basear nas opiniões. O raciocínio adotado no referido projeto de lei permite interpretações sobre o campo da saúde que são derivadas da falta de critérios científicos usados para balizar o texto redigido. Ao reconhecer as competências do psicólogo clínico, os autores demonstram grande ignorância quanto às suas especificidades epistemológicas. No texto da lei, na mesma medida em que é reservado ao médico o diagnóstico das psicopatologias, também se reserva ao psicólogo a competência de determinar a normalidade, o dito, diagnóstico psicológico. Logo, pela lei do ato médico, o psicólogo torna-se o detentor do poder de determinar, exclusivamente, o campo das ações humanas do qual derivam as psicopatologias, como mostrado no início deste texto.
Mas há outras consequências. Sendo da exclusiva competência do psicólogo o direito de avaliar os comportamentos humanos, tal como a lei lhe reconhece, o próprio ato clínico do médico torna-se um ato psicológico. As ações clínicas dos médicos junto aos pacientes são ações psicológicas e, sendo assim, devem ser submetidas ao controle do Psicólogo, que é o profissional especializado em Comportamento Humano Normal. Subentende-se como normal o comportamento que deve ser apresentado pelo médico na condição clínica, a menos que ele seja psicótico, o que eventualmente pode acontecer. Existem pesquisas que demonstram que o trabalho do Psicólogo junto ao atendimento médico melhora em até 30,5% a adesão ao tratamento médico pediátrico (Friman, Rapoff & Christophersen, 1985, p. 317). Tornando-se o Médico o responsável pelo diagnóstico e prescrição terapêutica das psicopatologias, o Psicólogo Clínico tornar-se-á o responsável pela normatização das condutas clínicas normais a serem seguidas pelos médicos nos atendimentos clínicos em todas as áreas da medicina. O médico será obrigado por lei a atender seus pacientes de acordo com aquilo que determinar o Psicólogo Clínico, que irá adequar as suas ações, visando melhorar a efetividade do tratamento. Por que o ato clínico é um ato psicológico e não um ato médico, como consta na própria lei que o estabeleceu. Portanto, será controlado e delimitado pelos psicólogos.
Estas são algumas das muitas confusões que uma lei conceitualmente equivocada pode gerar. Na sua essência, a lei do ato médico não estabelece princípios para nortear o trabalho do médico, ela está a delimitar uma área de atuação profissional. O que a longo prazo mostrar-se-á inadequado na medida em que os procedimentos médicos deverão se modificar e a função da lei perderá o seu efeito. A tecnologia não tardará a tornar tudo o que hoje se conhece como medicina, mera lembrança.
9. Qual é a verdade acerca da situação da medicina no Brasil?
Recentemente, em Brasília, os Médicos Pediatras abriram uma guerra contra os planos de saúde. Eles fizeram uma greve e passaram a recusar o pagamento das consultas através dos planos de saúde. As justificativas para o movimento foram basicamente duas. A principal foi o baixo valor pago pelos convênios a uma consulta médica, que variava entre 17 e 50 reais. Esse valor é ridículo, dada a importância do médico e sua função para a sociedade.
Curiosamente, apenas os Pediatras dos hospitais privados pararam suas atividades. As demais categorias médicas continuaram a aceitar os planos de saúde e a trabalhar com eles. O fato é que muitas categorias médicas passaram a associar aos procedimentos clínicos tradicionais, que se tornaram sua principal fonte de renda. O gastroenterologista realiza endoscopias, o oncologista acompanha a quimioterapia, o Otorrinolaringologista realiza a videolaringoscopia. Fora a adoção desses simples procedimentos, alguns médicos passaram a oferecer tratamentos associados em um mesmo local como uma espécie de linha de produção de serviços clínicos. O Pneumologista avalia o paciente e prescreve uma Radiografia do pulmão, que será realizada por um técnicoradiologista. Prescreve um teste de esforço respiratório, que será feito em sequência por um fisioterapeuta. E, por último, um exame de sangue, por uma técnica em enfermagem. Em algumas horas, o médico Pneumologista tem em suas mãos um conjunto de dados que permitem a ele um diagnóstico mais preciso. Contudo, todos esses profissionais trabalham para o médico, e estão submetidos à sua suposta autoridade técnica, mas acima de tudo, ele é o patrão. Desse modo, o ato médico não apenas favorece as especialidades que realizam procedimentos e que podem criar linhas de produção de serviços médicos, como cria uma relação trabalhista de dominação do médico sobre os demais profissionais da saúde, o que foi prontamente combatido no parecer do deputado Alex Canziani (PTB/PR) ao defender a independência do técnico optometrista.
A outra questão que moveu os Pediatras decorre dessa primeira. Com a difusão e popularização dos planos de saúde, a população passou a procurar assistência médico pediátrica nos pronto-socorros, abandonando o acompanhamento médico regular tal como é preconizado pela Organização Mundial de Saúde. Isso aconteceu porque a lógica dos hospitais e planos de saúde visa o lucro e não a saúde da população. Por isso, é mais interessante para todos, que a medicina seja direcionada para o nível terciário, no qual a rentabilidade dos procedimentos é maior. Por isso, os Pediatras de Brasília ficaram sozinhos no seu movimento em prol da dignificação da classe médica. Porque, mesmo entre os médicos, existem claras diferenças de classes e intenções.
10. Uma análise do texto do projeto de lei 7.703/2006, o "ato médico" e a sua história.
O texto do ato médico teve sua origem numa resolução do Conselho Federal de Medicina publicada em 2001 (C.F.M., 2001). O que inicialmente tinha por finalidade ser uma norma para os médicos se tornou uma lei para todo o campo da saúde. A essência desse projeto de lei apresentado ao Senado em 2002 pode ser claramente encontrada nesta resolução. Contudo, ao longo do seu andamento no congresso, o texto sofreu várias modificações até chegar ao texto final estabelecido em outubro de 2009 pela Câmara dos Deputados.
Antes de abordar o texto da lei, é fundamental explicitar a essência da resolução do CFM que a originou. Nela é possível identificar as reais motivações do ato médico e as distorções que o originaram. Nas suas considerações iniciais, a resolução do CFM destaca o seguinte: Considerando que o campo de trabalho médico se tornou muito concorrido por agentes de outras profissões e que os limites interprofissionais entre essas categorias profissionais nem sempre estão bem definidos. Esta afirmação é uma meia verdade. É fato que nos últimos anos houve um aumento do número de profissionais na área de saúde. Entretanto ao afirmar que os limites interprofissionais entre as categorias profissionais nem sempre estão bem definidos, o texto falta com a verdade e contesta o argumento que justifica a nova lei, na medida em que a principal razão para o ato médico é exatamente o fato de que a medicina seria a única profissão da área de saúde sem a devida regulamentação legal. O que também é uma meia verdade, pois a medicina foi a primeira profissão da área de saúde a ter seus conselhos regulamentados em lei, primeiramente em 1945 e depois em 1957. Em contrapartida, todas as demais profissões da área de saúde possuem leis federais que as regulamentam e que delimitam suas áreas de atuação e sua relação com as demais profissões.
Outra afirmação errônea demonstra que os autores da lei desconheciam as especificidades do grande campo das profissões de saúde:
Considerando que quando do início da vigência da Lei nº. 3.268/57 existiam praticamente só cinco profissões que compartilhavam o campo e o mercado dos serviços de saúde, quais sejam, a Medicina, a Veterinária, a Odontologia, a Farmácia e a Enfermagem, e que os limites entre essas carreiras profissionais estavam ajustados milenarmente em quase todos os casos~ (CFM, 2001)
Essa afirmação, baseada no senso comum, demonstra a falta de conhecimento histórico das demais profissões por parte daqueles que definiram o parecer do CFM. A psicologia foi estabelecida como uma profissão independente nos Estados Unidos em 1892 com a criação da American Psychological Association. Em 1894 surgiu nos EUA a primeira revista científica de Psicologia, o Psychological Review. E, como estranhamente desconhece o CFM, a profissão de psicólogo é já, em 1946, objeto de legislação nacional. Assim, as Portarias nº. 272, de 13 de abril de 1946, e nº. 328, de 13 de maio do mesmo ano, ambas do Ministro da Educação e Saúde, estabelecem as condições, cursos e disciplinas a serem cursadas e estágios em serviços psicológicos, para a obtenção do diploma de especialização em psicologia. E, em 25 de outubro de 1949, o Ministro da Guerra publica a Portaria 171 que dá instruções para o funcionamento do "Curso de Classificação de Pessoal", que incluía a disciplina, "Noções de Psicologia Normal e Patológica", e cuja realização outorgava o Diploma de Psicólogo. E, em 1962, foi promulgada a Lei nº. 4.119 para regulamentar os Cursos de Formação de Psicólogos (Soares, 1979). Por fim, vale observar que, em 1960, já existiam cursos de graduação em psicologia, tanto na UnB como na USP, que seguiam as determinações da lei que instituiu a psicologia no Brasil como uma profissão em 1962 (Senado Federal, 1962).
Por outro lado, o texto afirma que profissões como farmácia, veterinária e medicina são profissões milenares. Essa também é uma afirmação baseada no senso comum. É fato que milenarmente havia profissionais que realizavam atos semelhantes àqueles que hoje caracterizam essas profissões. Entretanto, o filósofo francês Michel Foucault (1980) destaca que a clínica, tal como conhecemos hoje, nasceu na virada no século XVIII para o século XIX, o que ele descreveu como o nascimento da clínica. Caso contrário seria necessário estabelecer uma unidade entre o que os antigos médicos ou veterinários realizavam, sua visão do mundo e suas técnicas, e aquilo que hoje estes profissionais realizam. Fora a alusão as atividades de Hipócrates como uma medicina, pouco há em comum entre o que ele realizava e o que hoje é a atividade de um médico.
Apenas para ilustrar, o médico medieval Paracelso tratava as manias (psicopatologias), supondo que elas eram uma consequência da influência da lua sobre o fluido corporal (Paracelso, 1538). Dessa crença surgiu o termo lunático que é muitas vezes utilizado como forma de se referir ao louco. Paracelso defendia que a fixação desse fluido em áreas da cabeça era a principal causa dessas patologias. Para tratá-las, ele realizava cirurgias no crânio dos pacientes com a intenção de deixar o excesso de fluido corporal esvair. Na maioria das vezes, o paciente morria após a cirurgia. Ele costumava observar o trabalho dos barbeiros e dos açougueiros que ele admirava como expertises na arte de usar lâminas.
Nada daquilo que foi praticado por Paracelso permanece como parte da prática do médico atual, com exceção do ato cirúrgico de cerrar o crânio. Paracelso também foi um dos mais importantes expoentes da farmacologia milenar. Desse modo ele iniciou sua pesquisa dos elementos químicos e do seu uso na medicina. Entretanto, a função dos "remédios" usados por Paracelso não era definida pela observação dos seus efeitos no corpo humano. Ele supunha que as qualidades dos elementos químicos eram determinadas pela astrologia. Desta correlação surgiu o nome de elementos químicos como o mercúrio, numa alusão ao planeta vermelho e suas propriedades astrológicas. Certamente essa não é a medicina atual ou a condição a partir da qual, hoje, os remédios são administrados.
Acompanhando este raciocínio, do mesmo modo que a medicina, a veterinária e a farmácia podem ser consideradas profissões milenares, a psicoterapia tem como referência primeira o trabalho de Fílon de Alexandria, contemporâneo de Jesus Cristo (Nicaretta, 2004). Esquecidas as origens primitivas desses tratamentos, tomando a clínica médica moderna tal como referido por Foucault, a psicoterapia é contemporânea da Psiquiatria. Marneros (2008) refere que o termo Psiquiatria (Psychiatry) surgiu em 1808 como referência a um tipo de tratamento de cunho psicológico, que se distinguia dos tratamentos químicos e cirúrgicos. Assim, o argumento de que estas profissões originárias do campo da saúde são anteriores às demais é incorreto e distorce o verdadeiro sentido da história. Não há uma única medicina, mas uma história de atos considerados médicos que não possuem uma unidade natural entre si. O argumento de que existem profissões milenares não é científico e serve apenas para respaldar a hierarquia pretendida com a nova lei. Vamos, então, respeitar a astrologia, mãe de todas as ciências, incluindo da própria medicina.
O outro ponto que merece destaque reafirma a falácia de que os demais profissionais da área de saúde não possuem seus limites bem definidos. O texto afirma: Considerando que agora, diferentemente, a área da saúde e da doença está pletorada de agentes profissionais sem que haja clara definição dos limites dos seus campos de trabalho (C.F.M., 2001). Esta afirmação é caluniosa. Como mostrado anteriormente, as profissões que "pletoram" o campo médico possuem suas delimitações conferidas em lei federal. Esse termo é de uso comum na medicina e demonstra o enunciado que se esconde por trás da lei. O médico não compreende o que aconteceu com o mercado da saúde nos últimos 60 anos e tenta por meio de uma lei federal regular o mercado em favor dos seus interesses comerciais em detrimento do interesse geral da população. Essa afirmação mostra o despreparo daqueles que redigiram esta resolução, esclarecendo sobre os vícios que originaram o texto do projeto de lei.
Também é significativa a seguinte afirmação: Considerando que cada uma dessas novas profissões foi instituída como se fosse uma atividade isolada, sem muita preocupação com as atividades que lhe eram limítrofes e sem estipulação precisa de quais seriam suas atividades privativas, de quais seriam as que compartilhariam com outras profissões e quais seriam essas categorias ocupacionais (C.F.M., 2001). Está explícito no Código de Ética do psicólogo, revisto e publicado em 2005, a intenção da psicologia como uma profissão multidisciplinar:
Este Código de Ética pautou-se pelo princípio geral de aproximar-se mais de um instrumento de reflexão do que de um conjunto de normas a serem seguidas pelo psicólogo. Para tanto, na sua construção buscou-se contemplar a diversidade que configura o exercício da profissão e a crescente inserção do psicólogo em contextos institucionais e em equipes multiprofissionais. (C.F.P., 2005, p. 6)
Embora a revisão desse código seja temporalmente posterior à resolução do CFM, ele representa a essência da psicologia enquanto profissão, tanto da sua história quanto da sua vocação. Este fato se torna evidente se observados os currículos dos diversos cursos de graduação no Brasil. Todos os cursos de licenciatura possuem matérias de Psicologia em seus currículos, assim como todos os cursos da área de saúde, incluindo Medicina, Odontologia e Enfermagem. Além do mais, a Psicologia também possui uma grande interface com áreas como a Administração, o Desenho Industrial, a Pedagogia e o Direito.
A consideração seguinte repete o mesmo erro que desconsidera tecnicamente os fatos específicos do campo: Considerando a necessidade de haver uma melhor definição das atividades profissionais típicas e privativas de cada categoria profissional, dos limites de cada uma, das relações entre as atividades limítrofes e das relações de cada uma delas com a Medicina, por ser, de todas, a mais antiga e a de campo mais amplo de atuação, vez que interage com todas as outras (C.F.M., 2001). Mais uma vez fica evidente o desconhecimento científico do campo da saúde e das suas múltiplas profissões. Tal fato é mais uma vez explicitado nas justificativas que acompanham a própria resolução:
Nem sempre os atos médicos se restringem à realização de procedimentos médicos mais conhecidos como tal. Como sucede com consultas e operações cirúrgicas. Porque, como já se disse, os atos médicos não incluem apenas os procedimentos exclusivamente médicos ou privativos de médicos, mas os atos e procedimentos tipicamente médicos que podem ser compartilhados com outros profissionais, em virtude de sua natureza ou de definição legal. Atos tipicamente médicos, mas não exclusivos da Medicina, podem ser compartilhados com agentes de outras profissões. E os médicos podem realizar alguns procedimentos típicos de outras profissões. Como exemplo à assertiva acima, temos que muitas cirurgias bucomaxilofaciais podem ser legalmente praticadas por médicos e por cirurgiões dentistas~ a psicoterapia, entre nós, é compartilhada por médicos e psicólogos~ procedimentos como injeções parenterais, curativos em lesões superficiais, colheita de material para exame mediante técnicas invasivas são compartilhados por médicos e por enfermeiros (C.F.M., 2001)
Nestas considerações, de um lado, o CFM (Conselho Federal de Medicina) indica que os profissionais paramédicos atuam isoladamente. Do outro, ele assume publicamente que os médicos dividem procedimentos com esses profissionais, tomando como exemplo as psicoterapias. Deste modo, assumese que a psicoterapia, um procedimento psicológico típico do psicólogo, é partilhada por médicos e psicólogos. Esta afirmação configura a psicologia claramente como uma profissão multidisciplinar na própria resolução do CFM. Onde está a verdade? Dadas estas claras contradições, fica evidente que as considerações discutidas estão baseadas apenas nas opiniões dos seus formuladores.
Tomando para análise o projeto de lei do ato médico, tal como foi proposta em sua última versão datada de outubro de 2009, é possível observar que todas estas confusões advindas do texto original do CFM foram mantidas. Todos os favorecimentos às profissões do Médico e do Odontologista em detrimento das demais foram preservados. Não é estranho o fato de haver no projeto de lei um artigo específico que "livra" o Odontólogo das atribuições da nova lei? Digamos que os médicos reconheçam que os limites entre a Medicina e a Odontologia são bem estabelecidos. Quem chefiará a equipe multidisciplinar dentro de um hospital onde estejam trabalhando em conjunto o Médico e o Odontólogo, se este último escapou ileso à lei?
Alguns destes excessos foram prontamente combatidos pelo Congresso Nacional, principalmente no que se referia à tentativa de tornar o CFM o órgão normatizador da medicina, como propunha o Art. nº. 2 do projeto de lei original. Na análise do Senador Luiz Otávio, este ponto mereceu destaque, sendo a iniciativa da lei considerada inconstitucional:
Observe-se, igualmente que, a lei n°. 3.268, de 30 de setembro de 1957, que "dispõe sobre os conselhos de medicina, e dá outras providências", em nenhum momento confere a estas entidades a condição de "órgão normatizador", e nem poderia fazê-lo, em face dos princípios constitucionais e da competência dos poderes estabelecidos pela constituição do Brasil (Senado Federal, 2006b, p. 40)
Como consequência, nas versões seguintes do projeto, este tópico foi devidamente suprimido: "foi corrigida a inconstitucionalidade do art. n°. 2 original, que atribuía competência legislativa ao Conselho Federal de Medicina (Senado federal, 2006c, p. 45)." Continuamente, na mesma medida em que a inconstitucionalidade do Art. 2 foi indicada, na mesma análise, como parte do mesmo raciocínio jurídico, a hierarquização das profissões de saúde também foi declarada inconstitucional:
A proposição sob exame exige apreciação em dois planos: de um lado, há que observar, diante da ampla variedade de profissionais que, de maneira legal e legítima, exercem atividades de proteção à saúde das pessoas sendo muitos desses profissionais portadores de diploma que não o de médico, qual a pertinência de se estabelecer, como se afirma, uma "categorização de suas atividades, procedimento esse que pode contemplar uma hierarquia entre as categorias vinculadas à proteção da saúde, todas compostas de profissionais de nível superior, a qual não encontraria respaldo na Constituição Brasileira. (Senado Federal, 2006c, p. 38)
Contudo, ao contrário do que aconteceu com o artigo n°. 2, este ponto da lei foi deixado de lado, como mostra a sequência do texto: Entretanto, no que diz respeito à competência desta comissão de Constituição, Justiça e Cidadania, o mais importante, a nosso ver, é o exame da norma que concede ao Conselho Federal de Medicina, definido como órgão normatizador e fiscalizador do exercício da medicina no País... (Senado Federal, 2006c, p. 39). A parte da lei que feria o princípio constitucional relativo ao poder do Congresso de legislar foi devidamente excluída. A parte seguinte, que discutia a constitucionalidade da hierarquia entre as profissões, também proposta pela lei, e referida igualmente na análise do Senado como inconstitucional, teve destino prolongado. Ela não apenas foi mantida como foi modificada. Com a suposta pretensão de resguardar as atribuições legais das demais profissões, o novo artigo rebaixou as profissões da área de saúde citadas, todas profissões de nível superior como a psicologia e a nutrição, a profissões de nível técnico, como a radiologia e a optometria. Ao invés da distorção ter sido corrigida ela foi ampliada.
O ponto mais absurdo do projeto de lei sobre o ato médico é certamente a tentativa de restringir ao médico o diagnóstico nosológico e sua respectiva prescrição terapêutica como já foi discutido. Não há respaldo científico que justifique essa restrição. Este ponto do projeto foi duramente criticado em um voto em separado da deputada Gorete Pereira (http://www2.camara.gov.br/legislacao) que procurou demonstrar a incoerência de se conferir aos demais profissionais o direito de tratar as doenças sem que, para isso, eles tenham autonomia para diagnosticá-las.
Em matéria publicada pela agência Câmara, o vice-presidente do Conselho Federal de Medicina, Roberto D‘Ávila defendeu o ponto de vista dos médicos a esse respeito:
O exemplo dado pelo médico é o de uma pessoa que amanhece com o joelho inchado, sem poder mexê-lo. O fisioterapeuta não tem, segundo ele, a competência para saber se aquela lesão foi causada por um trauma, ruptura de ligamento, problema do menisco, ou mesmo uma artrite causada por gonorréia, que seria comum (Larcher, 27/7/09)
Ignorando a complexidade do campo da saúde, esta afirmação atesta novamente a falta de conhecimento do C.F.M. e de seus representantes sobre as demais profissões do campo da saúde. Os múltiplos profissionais de saúde devem trabalhar em conjunto, lado a lado. Faz parte da atividade de diagnosticar a identificação da necessidade da intervenção de outros profissionais, sobretudo nos casos mais graves e naqueles em que o trabalho em comum se faz necessário. O mesmo acontece dentro da própria medicina quando um Clínico Geral se vê diante de um quadro que exige um especialista. Neste caso, o diagnóstico implica o encaminhamento do paciente a outro profissional mais especializado. Isso não significa que o Clínico Geral, devido às suas limitações por não ser um especialista, não seja competente para realizar o diagnóstico nosológico e sua respectiva prescrição terapêutica, que pode ser apenas a indicação de um especialista. Isto significa que nenhum médico ou clínico de qualquer natureza, pode ser cientificamente considerado absoluto na sua avaliação das condições de saúde ou doença humanas. Deste modo, o diagnóstico também deve ser considerado uma atividade multiprofissional.
Mais grave ainda é a restrição do diagnóstico nosológico das Psicopatologias ao Médico. Havendo uma clara confusão entre o Médico e o especialista médico-psiquiatra. No caso da inflamação no joelho, desde que não tenha havido um acidente que justifique a inflamação, há que se pensar a utilidade de procedimentos e exames que possibilitem um diagnóstico diferencial e que sejam da competência técnica do médico. Neste caso, um exame de sangue poderia acabar com a dúvida e indicar o tratamento correto. No que se refere às condições psicopatológicas, os únicos exames existentes que podem ajudar em um diagnóstico diferencial são exames psicológicos e de uso restrito ao Psicólogo, obtidos através do uso de testes psicológicos. Qual a razão de se restringir ao médico o poder exclusivo do diagnóstico psicopatológico?
11. A quem interessa a aprovação dos excessos do ato médico: uma análise do estudo do ministério da saúde sobre o perfil das profissões de saúde no Brasil.
Em 2004 o Ministério da Saúde elaborou um amplo estudo sobre as profissões da área da saúde com o intuito de fomentar políticas públicas voltadas para esse setor (Ministério da Saúde, 2004). Esse estudo apresenta a trajetória dos cursos de graduação das 14 grandes áreas que compõem o campo da saúde brasileiro entre os anos 1994 e 2001. Coincidentemente as 14 áreas de saúde que são analisadas nesse trabalho são as mesmas que estão incluídas na lei do ato médico, tornando-o um bom subsídio para a questão.
O primeiro dado apresentado nesse estudo refere-se ao crescimento no número de matrículas dos cursos de graduação. Uma análise superficial dos dados apresentados pode justificar a suposição do C.F.M. de que há um "pletoramento" do campo de saúde por outros profissionais, tal como foi afirmado na resolução do CFM discutida. Os dados da fig. 2 mostram que no período analisado houve um crescimento desproporcional das diferentes áreas:
A partir da análise inicial dos dados da fig. 2, fica evidente que há um desequilíbrio no campo nos últimos anos. Algumas profissões cresceram muito mais do que outras. Porém, o que poderia ser uma afirmação válida esconde uma situação muito mais complexa que merece nova interpretação.
Caso todas essas profissões tivessem surgido ao mesmo tempo seria correta a ideia de um desequilíbrio, contudo esta não é a verdadeira situação como a própria pesquisa demonstra. Essas profissões foram estabelecidas em momentos diferentes a partir de demandas específicas, historicamente constituídas. Tomadas segundo as leis que as estabeleceram no Brasil, essas profissões também demonstram um grande desequilíbrio. Existem as mais antigas, como a Medicina, a Odontologia e a Psicologia, e outras muito recentes como a Educação Física e a Nutrição. O que poderia parecer um todo conjunto se mostrou como dois blocos separados. Assim é de se esperar que as profissões mais recentes e que surgiram na atualidade, atendendo a demandas específicas e históricas do mercado, tenham um crescimento maior que outras já estabelecidas. Não é coincidência que as três profissões mais antigas, medicina, odontologia e psicologia, foram as que menos cresceram no período indicado pelo estudo. As exceções foram o serviço social, a fisioterapia e a enfermagem, que não se enquadram nesta afirmação por razões particulares.
No caso do serviço social, essa distorção se deu em função do fato de que a lei que regulamenta esta profissão só foi estabelecida tardiamente. Seu surgimento como uma profissão independente ocorreu no Brasil no período entre as guerras, sendo que a primeira escola de serviço social surgiu em 1936. De fato o Serviço Social foi oficializado no Brasil como um curso de nível superior através da Lei nº. 1.989/53, o que o colocaria no primeiro bloco, junto com a psicologia e a medicina, justificando o seu pequeno crescimento.
No caso da enfermagem, a razão parece ser econômica. Dentre todas as profissões da saúde, esta profissão é aquela em que a renda média das famílias dos seus graduandos é a menor. Enquanto 92% daqueles que ingressam em cursos de medicina possuem uma renda familiar média acima de 3 salários míninos, esse porcentual na enfermagem é de apenas 69,5%. Do outro lado, cerca de 67,2% daqueles que ingressaram num curso de medicina no Brasil possuem uma renda familiar acima de 10 salários mínimos, ao passo que na enfermagem este dado atinge apenas 15,1%. Estas diferenças são evidenciadas nas conclusões do estudo do Ministério da Saúde:
A presença de estudantes pobres (com renda familiar de até 3 salários mínimos) é maior nos cursos de Educação Física e Enfermagem (30%); a presença maior de estudantes ricos (com renda familiar superior a 10 mínimos) se dá em Medicina e Odontologia, com 52% e 67%, respectivamente (Ministério da Saúde, 2004, p. 50)
Por fim, parece sensato afirmar que o crescimento do número de ingressos na enfermagem tenha sido uma consequência da facilitação do acesso aos cursos superiores às populações menos favorecidas, o mesmo acontecendo com a educação física. O que não aconteceu com a medicina e com a odontologia. Por esta razão, o crescimento real dessas profissões nos últimos anos foi inferior às demais profissões de saúde, não porque o campo da saúde esteja sendo "pletorado" por profissionais agentes de saúde como afirma a resolução do C.F.M., mas porque os cursos de odontologia e medicina se encontram mais saturados que os demais.
A última exceção é a Fisioterapia. Neste caso, seu crescimento parece semelhente ao de outras profissões mais recentes como a nutrição e educação física. Estas profissões cresceram associadas ao surgimento de novas áreas de atuação como o "Fitness" e a reabilitação postural. A criação de uma cultura de culto ao corpo associada às pesquisas que têm demonstrado que a atividade física melhora a saúde, alavancaram o mercado destes profissionais nos últimos anos, que passaram a trabalhar em conjunto. Seria necessário, nestes casos destacados, uma análise mais detalhada das especificidades do crescimento destas profissões, para que fosse possível identificar se ele representa uma saturação do mercado da saúde ou apenas mera consequência da abertura de novos campos de trabalho. Apenas para exemplificar, no caso da Nutrição, seu crescimento registrado foi de 359,4%. Um crescimento quase 10 vezes maior do que aquele registrado para a medicina no mesmo período. Contudo, a diponibilidade de formandos em Nutrição é a metade da disponibilidade de médicos e 1/3 da disponibilidades de odontólogos.
Outro dado significativo no estudo do Ministério são as diferenças na distribuição destes profissionais pelo Brasil (v. figs. 4, 5, 6, 7 e 8). A análise da distribuição dos concluintes dos cursos de medicina (fig. 4) e odontologia (fig. 5) por região indica uma grande desproporção entre aquelas mais ricas, sul e sudeste e as mais pobres, norte, centro e nordeste. No caso da medicina, o número da população, isto é, 40,884 habitantes por médico que se formam na região norte é cerca de 3 vezes menor do que o número de formandos na região sudeste. Como consequência, na região norte, há uma proporção de 1 médico formado para cada 40.884 pessoas, enquanto no sudeste este número é reduzido para um médico formado para cada 13.481 pessoas. Este dado se refere ao acesso da população ao profissional de saúde. Isto significa dizer que quanto menor esta proporção, entre o número de médicos formados e o número de pessoas atendidas, maior o acesso:
O caso da odontologia (fig. 5) é mais extremado. A desproporção entre a região norte, onde há maior carência destes profissionais, e a região sudeste, onde há maior disponibilidade deles, chega a cerca de 3.3 vezes. Isso demonstra novamente uma concentração destes profissionais nas regiões mais ricas do país:
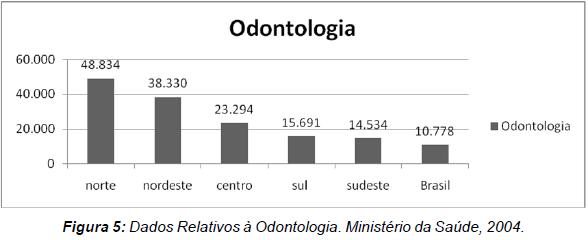
Em relação à enfermagem (fig. 6), também demonstrou uma desproporção semelhante à encontrada na Medicina e na Odontologia, apresentando uma diferença favorável ao sudeste em relação ao norte de 2,8 vezes:
Contudo, a maior desproporção foi encontrada no campo da Nutrição (fig. 7). Curiosamente, diferentemente das demais profissões analisadas, neste caso a região nordeste apresentou uma carência maior do que a região norte do Brasil. A diferença entre as regiões de maior e menor concentração foi cerca de 5,4 vezes, favorável à região sudeste. Por outro lado, a Nutrição demonstrou um maior equilíbrio entre o conjunto das regiões sul, sudeste e centro-oeste.
No que se refere ao quadro nacional, os dados contestam veementemente as afirmações contidas no parecer do C.F.M., indicando que os campos mais sobrecarregados são exatamente aqueles que a lei beneficia, o do médico e o do odontólogo. A maior carência encontrada entre os profissionais da saúde estava na Nutrição, principalmente nas regiões norte e nordeste:
Após a análise desse estudo apresentado pelo Ministério da Saúde, algumas conclusões podem ser apresentadas.
12. Conclusão
Se o que pretende a nova lei é a delimitação dos espaços clínicos do amplo campo das profissões de saúde no Brasil, então ela usa dois pesos e duas medidas no que se refere à sua relação com os médicos e os demais profissionais do campo. Diferentemente do que afirma a resolução do C.F.M., não são os demais profissionais que atrapalham o trabalho do médico ou que o estão "pletorando".
No caso da saúde mental, o maior inimigo é o próprio médico. Uma pesquisa feita pela UNIFESP (Universidade Federal de São Paulo) avaliou que a ocorrência de transtornos mentais na população adulta brasileira chega a 20% do total populacional, ou seja, "um em cada cinco adultos demanda algum tipo de atenção em saúde mental num período de doze meses (Mari, 2002, p. 2)." A mesma pesquisa demonstra que apenas 20% destes casos recebem tratamento adequado, alcançando o especialista. Contudo, o psicólogo não é o grande responsável por este desvio, mas o são o clínico geral, o cardiologista e o ginecologista. Segundo os dados dessa pesquisa, o clínico geral encaminha para o psiquiatra apenas um em cada cinco pacientes que necessitam deste tipo de acompanhamento. Esses médicos não tratam os pacientes em conjunto com o Psiquiatra como fazem o Psicólogo, o Nutricionista e o Fisioterapeuta. Eles tomam para si a tarefa que deveria ser do Psiquiatra, para a qual não são qualificados, como mostra a seguinte pesquisa:
Em outro estudo realizado em três centros de atenção primária na cidade de São Paulo, comparando o nível de morbidade real e a prevalência identificada pelos clínicos gerais, verificou-se uma perda dos casos diagnosticados entre 22 e 79%, demonstrando a necessidade daqueles desenvolverem maior habilidade na identificação de casos psiquiátricos (Mari, 2002, p. 2) Note-se que o autor é Professor Titular de Psiquiatria na Universidade Federal de São Paulo.
As consequências destas condições são muito graves. Estima-se que, na cidade de São Paulo, os clínicos gerais sejam responsáveis por 60% das prescrições de benzodiazepínicos, enquanto os cardiologistas são responsáveis por aproximadamente 15% dessas prescrições. Os psiquiatras respondem por apenas 11,7% do total de prescrições dessas drogas em São Paulo (Mari, 2002, p.2). Por causa desse tipo de equívoco, pesquisas recentes têm demonstrado que muitos problemas associados aos medicamentos podem estar relacionados com o alto índice de erros no diagnóstico. Estima-se que, nos EUA, 50% das pessoas diagnosticadas com doenças mentais não estavam deprimidas e acabaram tomando o remédio sem necessidade (Druss, 2007, p. 1196). Estas pesquisas também demonstram que, nestes grupos de pessoas tratadas indevidamente, os índices de suicídio superam aqueles que são encontrados nas pesquisas com pacientes de fato deprimidos (Gibbons, 2005, p. 196).
Outro ponto que merece destaque no projeto de lei é a tentativa de rebaixar um amplo conjunto de profissões de nível superior a uma categoria técnica, como forma de justificar o domínio do médico sobre o mercado. Este fato fica evidente na justificativa que acompanha a ementa apresentada ao texto do projeto em outubro de 2009:
A presente emenda busca assim contemplar os profissionais optometristas, ortoptistas, obstetrizes e psicopedagogos que possuem em sua formação e competência profissional, atribuições listadas no art. 4º. da proposição como privativas de médico, o que geraria não apenas prejuízo direto aos trabalhadores em referência, em franca ofensa aos princípios constitucionais norteadores da liberdade de trabalho e do escopo e valorização do processo educacional e a asseguram como forma de habilitar o cidadão ao trabalho, mas também, à população, que ficaria privada de uma rede de atendimento mais capilarizada, mais especializada e, via de regra, mais eficiente e em melhor nível de custo x benefício para o próprio Estado (Canziani, 2009, p. 2).
Esta ementa modifica o texto original do projeto que não incluía entre o conjunto de atividades que teriam suas competências devidamente resguardas pela nova lei, as atividades dos Optometristas, Ortoptistas, Obstetrizes, e Psicopedagogos. Com o intuito de resguardar os direitos destes profissionais, novamente os legisladores se mostram tecnicamente inadequados ao equiparar profissões de nível técnico como a Optometria (não possui regulamentação em lei como o parecer indica) e a Obstetrícia, a profissões de nível superior como a psicologia, a nutrição e a fisioterapia, incorrendo ainda no erro crasso de considerar uma especialização como a Psicopedagogia uma profissão independente. Haja vista o fato de que não existem cursos de graduação em Psicopedagogia no Brasil.
O caso da Optometria é mais grave e controverso, dado que, no texto da ementa, reconhece-se que a manutenção da autonomia desta atividade traz grandes benefícios à população brasileira devendo ser mantida a liberdade destes profissionais em diagnosticar patologias oculares:
Ciência e profissão fomentada e aplicada com o apoio e promoção das mais altas entidades como Organização Mundial da Saúde – OMS, Organização Panamericana da Saúde – OPAS e Organização Internacional do Trabalho – OIT, a optometria vem sendo aplicada com grande sucesso, possibilitando reduções dos índices de evasão escolar, cegueira funcional, diagnóstico precoce de catarata e outros males que acometem o sistema da visão, causando grande impacto social e financeiro, sobremaneira gravosos ao país. (Canziani, 2009, p. 3)
O relator do parecer reconhece que há prejuízos para a população brasileira ao se reservar ao médico o diagnóstico e indicação terapêutica das condições de saúde atendidas pelo optometrista. Se este é um fato óbvio, dadas as condições profissionais do optometrista, tal lógica deve ser estendida às demais profissões destacadas no mesmo artigo. Deste modo, ao defender o optometrista, o parecerista está confirmando a tese defendida neste estudo, de que a restrição do diagnóstico e indicação terapêutica ao médico, tal como proposto pela lei do ato médico, não apenas fere princípios constitucionais, como lesa a população brasileira restringindo seu acesso a um atendimento de qualidade e encarecendo os custos do sistema de saúde para todos.
O que o relator não compreendeu é que não adianta garantir o direito de trabalho do Optometrista ou o do Psicólogo em um artigo em separado, caso esses profissionais percam a sua autonomia de diagnosticar e prescrever suas terapêuticas. Não faz sentido uma pessoa procurar um médico para depois ser tratado por um Optometrista, já que a vantagem do trabalho deste profissional para a população está no fato de que ele é mais acessível que o médico, e que ele possui uma autonomia em relação a este, como referido no próprio texto. O ato médico, mesmo resguardadas as competências do Optometrista, torna este profissional inútil para o sistema de saúde, na medida em que a grande vantagem que ele representa desaparece. O mesmo se aplicaria à odontologia se ela não tivesse ficado de fora da lei.
Esta emenda revela como enunciado a criação de uma clara hierarquia que favorece comercialmente o médico em detrimento dos demais profissionais da saúde, mesmo o médico não tendo competência técnico-científica para sustentar tal status. O que parece na lei uma garantia aos demais profissionais de saúde representa uma desqualificação das suas competências atribuídas em lei federal.
Por fim, o que este trabalho pretende não é impedir que a medicina seja uma profissão regulamentada em lei, mas apenas mostrar os abusos que estão sendo impostos à sociedade em nome desta regulamentação. Para tanto, esperase que a ciência possa servir de base para as decisões políticas acerca do tema. Porque é impossível acreditar em uma política pública que mova suas ações com base apenas nos jogos de opiniões.
Referências
• Abreu, N. O., I. R. de (2008). Terapia cognitiva no tratamento da depressão Psicoterapias (3 ed.). São Paulo: Artmed. [ Links ]
• Allport, G. W. (1938). The Journal of Abnormal and Social Psychology: An Editorial. Journal of Abnormal and Social Psychology, 33 (1), 3 - 13. [ Links ]
• Baldwin, J. M. (1894). Personality - Suggestion. Psychological Review, 1 (3), 274 - 279. [ Links ]
• Beck, A., T. (1991). Coginitive Therapy: Past, Present, Future. Journal of Consulting and Clinical Psychology, 61(2), 194 - 198. [ Links ]
• Bentall, R. P. (2009). Doctoring the Mind. New York: New York University Press. [ Links ]
• Boring, E. G. (1950). A History of Experimental Psychology (2 ed.). New Jersey: Prentice -Hall. [ Links ]
• Braslow, J. (1997). Psychiatric Treatment in the Half of the Twentieth Century and Mental Ills and Bodily Cures. Los Angeles: University California Press. [ Links ]
• Canziani, A. (2009). Emenda n° 1 ao projeto de Lei 7.703 de 2006. [ Links ]
• Cunha, P. M. S., M.; Lacerda, A, L. T. de & Bressan, R. A. (2006). Neuroimagem e Psicofarmacologia. In I. R. d. Oliveira (Ed.), Manual de Psicofarmacologia Clínica. Rio de Janeiro: Guanabara. [ Links ]
• Davison, G. C. (1976). Homosexuality: The Ethical Challenge. Journal of Consulting and Clinical Psychology, 44 (2), 157 - 162. [ Links ]
• Druss, B., & al., E. (2007). Understanding Mental Health Treayment in Persons Without Mental Diagnoses. Arch Gen Psychiatry, 64(10), 1196 - 1203. [ Links ]
• Falcão, R. (2009). No Brasil, o afastamento do emprego por transtornos mentais e comportamentais já é a terceira maior causa de concessão de benefícios da Previdência. Correio Brasiliense. from http://www.correiobraziliense.com.br/app/noticia182/2009/09/13/brasil,i=141776/no+brasil+o+afastamento+do+emprego+por+transtornos+mentais+e+comportamentais+ja+e+a+terceira+maior+causa+de+concessao+de+beneficios+da+previdencia.shtml. [ Links ]
• Foucault, M. (1957). A psicologia de 1850 a 1950. In M. B. Motta (Ed.), Ditos e Escritos Volume I - Problematização do Sujeito: Psicologia, psiquiatria e Psicanálise (2 ed.). Rio de Janeiro: Forense. [ Links ]
• Foucault, M. (1980). O Nascimento da Clínica. Rio de Janeiro: Forense universitária. [ Links ]
• Freeman, L. (1949). Non-medical care of mind defended. New York Times, 10, sept. [ Links ]
• Freeman, L. (1949 b). Psychiatrists see vast need in field. New York Times, 20, jan. [ Links ]
• Friman, P. C. F., J. W.;Rapoff, M. A.; Christophersen, I. (1895). Improving Pediatric appointment Keeping with Reminders and Reduced Response Requirement. Journal os Applied Behavior Analysis, 18 (4), 315 - 321. [ Links ]
• Garfield, S. L. (1998). Some Comments on Empirically Supported Treatments. Journal of Consulting and Clinical Psychology, 66 (1), 121 - 125. [ Links ]
• Gentil, V. (2006). Ética em Pesquisas em Psicofarmacologia Clínica: Um Roteiro de Leitura. In I. R. d. Oliveira (Ed.), Manual de Psicofarmacologia Clínica. Rio de Janeiro: Guanabara.
• Gibbons, R. D., & Al. (2009). The Relationship Between Antidepressant Medication Use and rate of Suicide. Arch Gen Psychiatry, 62 (2), 165 - 172.
• Gonzales, C. H. (2002). Efeitos Colaterais dos Antidepressivos. In J. Mari Jde (Ed.), Psiquiatria: Guia de Medicina Ambulatorial e Hospitalar/ Unifesp. São Paulo: Manole.
• Goodwin, C. J. (2005). A História da Psicologia Moderna. São Paulo: Cultrix.
• Hollon, S. D. (1996). The Efficacy and Effectiveness of Psychotherapy Relative to Medications. American Psychologist, 51(10), 1025 - 1030.
• Ito, L. M. R. (2008). Terapia cognitivo-comportamental no transtorno da fobia social. In A. V. Cordioli (Ed.), Psicoterapias. São Paulo: Artmed.
• Kirsch, I. (2009). The Emperor’s New Drugs: Exploding the Antidepressant Myth. Grã Bretanha: Bodley Head.
• Kuyken, W. W., E.d; Beck, A. T. (2007). Terapia Cognitivo Comportamental para os transtornos do Humor. In G. Gabbard (Ed.), Compêndio de Psicoterapia de Oxford. São Paulo: Artmed.
• Larcher, M. (2009, 27/7/09). Ato Médico é uma questão legal, além de científica, diz conselho. Agência Câmara. from http://www2.camara.gov.br/agencia/noticias/NAO-INFORMADO/137808-ATO-MEDICO-E-UMA-QUESTAOLEGAL,-ALEM-DE-CIENTIFICA,-DIZ-CONSELHO.html.
• Leahy, L. R. M., L. K.; Busch, F. N. e Milrod, B. L (2007). Transtornos de Ansiedade. In O. G. Gabbard (Ed.), Compêndio de Psicoterapia de Oxford. São Paulo: Artmed.
• Luborsky, L. e. a. (1982). Can Independent Judges Recognize Different Psychotherapies? An Experience With manual-Guided Therapies. Journal of Consulting and Clinical Psychology, 50 (1), 49 -62.
• Manfro, G. G. H., E.; Cordioli, A. V. (2008). Terapia cognitivo-comportamental no transtorno do pânico. In A. V. Cordioli (Ed.), Psicoterapias. São Paulo: Artmed.
• Mari, J. d. J. (2002). Epidemiologia dos Transtornos Mentais. In N. Schor (Ed.), Psiquiatria: Guia de Medicina Ambulatorial e Hospitalar/ Unifesp. São Paulo: Manole.
• Marneros, A. (2008). Psychiatry’s 200th birthday. Br J Psychiatry, 193(1), 1- 3.
• Morgan, k. S., & Nerison, R. M. (1993). Homosexuality and a Psychopolitics: An Historical Overview. Psychotherapy: Theory, Research, Practice, Training, 30, (1), 133 - 140.
• Nicaretta, M. M. (2004). O uso da expressão efetividade das psicoterapias e a construção do mercado dos tratamentos psicoterápicos. UnB, Brasília.
• Nicaretta, M. M. (2009). A formação do mercado das psicoterapias nos Estados Unidos da América e no Brasil. Boletim Academia Paulista de Psicologia XXIX(1), 20 -36.
• OMS (1993). Classificação de Transtornos Mentais e do Comportamento da CID 10: Diretrizes Clinicas e Diretrizes Diagnósticas Porto Alegre: Artmed.
• Paracelsus (1538). Four Treatises of Theophrastus Von Hohenheim Called Paracelsus. Baltimore Johns Hopkins University Press.
• Parloff, M. B. (1986). Placebo Controls in Psychotherapy Research: A Sine Qua Non or a Placebo for Research Problems? Journal of Consulting and Clinical Psychology, 54 (1), 78 - 87.
• Ministério da Saúde (2006). A trajetória dos cursos de graduação na área da saúde. Brasília: Ministério da saúde/ educação.
• Schrodt, J. G. R. (2000). Medicina Comportamental. In J. Kay (Ed.), Psiquiatria: Ciência Comportamental e Fundamantos Clínicos. Barueri, São Paulo: Manole.
• Senado Federal. (1962). LEI Nº 4.119, de 27 de agosto de 1962. from http://www6.senado.gov.br/legislacao/ListaPublicacoes.action?id=113975.
• Senado Federal. (2006). PL 7.703/06. from http://www.senado.gov.br/sf/atividade/Materia/getPDF.asp?t=40434.
• Senado Federal. (2006). Relatório do Senador Luiz Otávio anexado ao paracer nº 1266. from http://www.senado.gov.br/sf/atividade/Materia/getPDF.asp?t=40574.
• Senado Federal. (2006c). Parecer nº 1266. from http://www.senado.gov.br/sf/atividade/Materia/getPDF.asp?t=40574.
• Skinner, B. F. (1990). Can Psychology Be a Science of Mind? American Psychologist, 45 (11), 1206 - 1210.
• Soares, A. R. (1979). A Psicologia no Brasil. Revista Psicologia: Ciência e Profissão, o (edição especial), 9 - 60.
• Sobell, J. L. S. & Kay, J. (2002). Genética. In J. Kay (Ed.), Psiquiatria: Ciência Comportamental e Fundamentos Clínicos. São Paulo: monole.
• Souza, G. d. M. e. (2006). Lítio. In I. R. d. Oliveira (Ed.), Manual de Psicofarmacologia Clínica. Rio de Janeiro: Guanabara.
• Stahl, S. M. (2006). Psicofarmacologia (2 ed.). Rio de Janeiro: Guanabara.
• Starfield, B. (2000). Is US Health Really the Best in the World? JAMA, 284(4), 483 - 485.
• Tracy, D. (1999). Psychotherapy Versus Medication for Unipolar Depression. Journal of Psychother Pract Res, 8(2), 170 -173.
• Watson, J. B. R., R. (1920). Conditioned Emotional Reations. Journal of Experimental Psychology, 3(1), 1 - 14.
• Wolberg, L. R. (1967). The technique of psychotherapy (2d ed.). New York,: Grune & Stratton.
Recebido em: 12/03/2010
Aceito em: 15/04/2010
1 Psicólogo Clínico, Psicoterapeuta e Doutor em Psicologia Clínica. Contato: Condomínio Mansões Entrelagos, Etapa 2, Conj.T, casa 24 – Sobradinho – Brasília – DF – Brasil - CEP 73255-901. E-mail: marcelo.nica@uol.com.br.













