Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Revista Brasileira de Terapias Cognitivas
versão impressa ISSN 1808-5687versão On-line ISSN 1982-3746
Rev. bras.ter. cogn. v.5 n.1 Rio de Janeiro jun. 2009
ARTIGOS
Procesos de cambio en el Trastorno Obsesivo Compulsivo: análisis cualitativo de alos resultados de un tratamiento cognitivo desde la experiencia subjetiva de los pacientes
A qualitative study of change in obsessive compulsive disorder: a qualitative study of the impact of cognitive treatmente on the subject experience of patients
Claudia CastañeirasI; María Fraga MíguezII; Fernando GarcíaIII; Héctor Fernández-ÁlvarezIV; Amparo BellochV
I Doctora, Fundación Aiglé, Buenos Aires (Argentina)
II Licenciada, Fundación Aiglé, Buenos Aires (Argentina)
III Doctor, Fundación Aiglé, Buenos Aires (Argentina)
IV Doctor, Fundación Aiglé, Buenos Aires (Argentina)
V Doctora, Universidad de Valencia (España)
Dirección para correspondencia
RESUMEN
El presente estudio cualitativo analiza, partiendo de la experiencia subjetiva de los pacientes, los resultados de un programa de terapia cognitiva para el trastorno obsesivo compulsivo (TOC). Se comparan estas narraciones con los resultados obtenidos en las pruebas cuantitativas. Se discuten las diferencias entre las metodologías cuantitativas y cualitativas, y sus ventajas y limitaciones. Se distinguen los efectos del tratamiento en la conducta y la experiencia, entendiendo esta última como la síntesis vivencial del conjunto de estados mentales -representaciones interiorizadas- que produce una persona y que se expresa a través de procesos metacognitivos. La mayoría de los pacientes organizan su experiencia subjetiva de cambio en términos de mejoría, no de recuperación. Este resultado es compatible con la evolución de las puntuaciones en las medidas de la Y-BOCS e INPIOs sobre el trastorno. Se concluye que los relatos de todos los pacientes muestran una evaluación favorable de sus procesos terapéuticos, independientemente de las diferencias en los resultados de las evaluaciones cuantitativas. Al describir los cambios son muchas más las ilustraciones que realizan sobre aspectos sintomáticos que sobre la experiencia.
Palabras clave: Trastorno obsesivo compulsivo, Experiencia subjetiva de la psicoterapia, Conducta, Experiencia.
ABSTRACT
This qualitative study explores the impact of a cognitive therapy program on the subjective experience of patients suffering from obsessive–compulsive disorder (OCD). The accounts given by patients were compared with the results obtained from quantitative measures of symptom improvement. A distinction is made between the impact of treatment on patients’ behavior and on their lived experience. An individual’s experience is seen as a synthesis of his or her mental states (internal representations) expressed through metacognitive processes. Most of the patients organized their subjective experience of change in terms of improvement, not recovery. This was consistent with reduced scores on the Yale-Brown Obsessive-Compulsive Scale (Y-BOCS) and Obsessive Intrusive Thoughts Inventory (INPIOs). We conclude that all the patients’ stories showed a positive evaluation of their therapeutic process, irrespective of quantitative assessment results. Patients tended to describe changes more in terms of symptoms rather than in terms of experience. The advantages and limitations of using qualitative and quantitative methodologies in this context are also discussed.
Keywords: Obsessive compulsive disorder, Subjective experience of psychotherapy, Behavior, Experience.
Introducción
La investigación de resultados en psicoterapia ha tenido en las últimas décadas un largo y fructífero recorrido. Esto permitió establecer la eficacia de un importante número de tratamientos basados en la evidencia para múltiples trastornos (Nathan & Gorman, 2007). Sin embargo, estos desarrollos también han suscitado fuertes objeciones en cuanto a los criterios a través de los cuales esta eficacia ha sido establecida (Westen, Novotny & Thompson-Brenner, 2004). Un importante aspecto a considerar es cómo evaluar los resultados que estos tratamientos se proponen alcanzar. Respecto a este punto, existen todavía importantes controversias, tanto metodológicas como paradigmáticas.
Desde el punto de vista metodológico, Hill y Lambert (2004), centrados en el denominado “paradigma cuantitativo”, es decir el que se caracteriza entre otros aspectos por utilizar instrumentos de evaluación estandarizados, realizaron una revisión sobre el campo de la evaluación de los resultados de la psicoterapia. En la misma discuten temas relacionados con la definición de éstos, la medición del cambio, la conceptualización de las medidas y métodos, los aspectos psicométricos de las medidas, la significación clínica y la obtención y el análisis de los datos. Los autores concluyen que la evaluación de resultados está en un estado de caos con pequeños acuerdos entre los investigadores acerca de las medidas específicas para ser usadas y que tendremos que contentarnos con los pequeños progresos que han caracterizado a las últimas cinco décadas.
Atendiendo a lo paradigmático, el trabajo pionero de Bogdan y Taylor (1975) propuso una dicotomía entre las metodologías cualitativas y cuantitativas. Esta dicotomía fue discutida por autores como Cook y Reichardt (1979) que objetaron que la metodología de investigación cualitativa esté vinculada lógicamente a los demás supuestos del paradigma cualitativo y dieron múltiples ejemplos que sostienen sus afirmaciones. En la investigación en psicoterapia estas metodologías tomaron los nombres de narrativas y paradigmáticas respectivamente (Renie & Toukmanian, 1992).
En este campo, durante los últimos años se ha incrementado la investigación cualitativa centrada en la experiencia subjetiva de los pacientes como un elemento clave para la evaluación de los procesos y resultados de la psicoterapia (Berg, Raminani, Greer, Harwood & Safren, 2008; Connolly & Strupp, 1996 ; Fitzpatrick & Chamodraka, 2007; Henretty, Levitt & Mathews, 2008; Israel, Gorcheva, Burnes & Walther, 2008; Jim & Pistrang, 2007; Mörtl & Von Wietersheim, 2008; Nilsson, Sensson, Sandell & Clinton, 2007; Pattee & Farber, 2008; Ramnerö & Öst, 2007; Silverstein, Auerbach & Levant, 2006; Vanaerschot & Lietaer, 2007; Williams & Levitt, 2008). Estos estudios han intentado analizar en qué medida la representación del paciente del proceso de cambio y sus resultados es relevante para una mejor comprensión de los mismos. Creemos que un criterio para buscar las comunalidades entre todas estas metodologías puede ser que éstas son especialmente fructíferas para producir hallazgos en el llamado “contexto de descubrimiento” (Reichenbach, 1938) para producir posteriormente hipótesis explicativas.
La investigación empírica que presentamos en este artículo se propone explorar y analizar la experiencia subjetiva de cambio en pacientes con diagnóstico principal de Trastorno Obsesivo Compulsivo (TOC) que participaron en un protocolo de psicoterapia cognitiva para dicho trastorno. El TOC ha sido definido tradicionalmente como un problema crónico y resistente al abordaje psicoterapéutico en general (Grabill & cols., 2008). Clínicamente se caracteriza por la presencia de pensamientos, imágenes o impulsos intrusivos, recurrentes y no deseados (obsesiones) que, en la mayoría de los casos dan lugar a comportamientos ritualísticos (compulsiones). Estos pensamientos que generalmente provocan un malestar intenso y afectan sensiblemente la calidad de vida del paciente, persisten y son muy difíciles de debilitar, aún cuando el propio individuo reconoce su irracionalidad o la baja probabilidad de ocurrencia. Los contenidos obsesivos son muy diversos, pero los más frecuentes se relacionan con la contaminación, la autoagresión y la heteroagresión, conductas social o moralmente inadecuadas, la duda y la responsabilidad patológica entre otros. Las compulsiones -que pueden incluir también rituales mentales- se desarrollan como intento de prevenir, reducir, eliminar o neutralizar el distrés o las consecuencias temidas que se derivan de las obsesiones (APA, 2000).
El tratamiento cognitivo-conductual basado en la exposición y la prevención de respuesta (EPR), los tratamientos cognitivos puros y la psicofarmacología (Franklin & Foa, 2007; Foa & Kozac, 1996; van Oppen & cols.,1995; Abramowitz, 1997) son identificados como tratamientos de elección para el TOC y se encuentran entre los tratamientos que han acumulado un mayor volumen de investigación empírica. En muchas ocasiones suelen aplicarse de forma combinada.
Los objetivos del presente estudio son: en primer lugar presentar la descripción retrospectiva del cambio que realizaron pacientes con TOC que habían participado en un protocolo clínico de psicoterapia cognitiva. En segundo lugar, analizar comparativamente la descripción de esa experiencia subjetiva de cambio con los puntajes obtenidos en instrumentos de medida específicos para la psicopatología TOC e instrumentos de medida de psicopatología comórbida.
Nos proponemos identificar si los indicadores de cambio referidos por los pacientes se localizan predominantemente en el nivel sintomático o conductual o en la experiencia. En el presente trabajo consideraremos conducta a todas las formas que adopta la actividad del organismo, acompañadas por el conjunto de pensamientos y emociones que emergen en el curso del procesamiento de la realidad. Llamaremos experiencia, en cambio, a la síntesis vivencial del conjunto de estados mentales -representaciones interiorizadas- que produce una persona y que se expresa a través de procesos metacognitivos. El sistema mental del ser humano está programado para vivenciar todas sus conductas como aspectos particulares de una actividad unitaria y total (Grawe, 2004). Se trata, en definitiva, de explorar qué tipo de cambios son los que los pacientes atribuyen a la terapia en términos de la distinción conducta-experiencia mencionada más arriba.
Distinguiremos entonces, el concepto de experiencia subjetiva - conciencia inmediata de lo que la persona piensa y siente – como fuente de datos, del concepto de experiencia como síntesis vivencial del conjunto de estados mentales . Este trabajo parte de la exploración de la experiencia subjetiva que los pacientes tienen de su proceso de psicoterapia (Elliot, 2008). La narración de la experiencia subjetiva es un medio que nos permite indagar el efecto del programa de tratamiento sobre la experiencia y la conducta. Toda intervención terapéutica tiene efectos sobre ambas dimensiones y, al mismo tiempo, cada programa de tratamiento se diseña para operar específicamente sobre una de ellas o en las dos en distintas fases (Grawe, 2007).
Haciendo una síntesis, nos proponemos observar en qué medida las narraciones de los pacientes reflejan cambios en sus conductas y su experiencia, entendiendo por narración los modos lingüísticos a través de los cuales una persona interpreta y comunica su experiencia subjetiva. En este sentido, analizar las respuestas de los pacientes adquiere un sentido clínicamente relevante para comprender cuáles son los cambios que se atribuyen a la psicoterapia.
Método
El presente estudio empírico tiene carácter retrospectivo y sigue un diseño de casos únicos (single-case-design) con metodología cualitativa (Mayring, 2000; Strauss & Corbin, 1997) basada en la observación y el análisis de entrevistas de seguimiento realizadas a 12 pacientes 1 año después de finalizar el tratamiento cognitivo.
Fue realizado en el marco de una investigación sobre la eficacia diferencial del tratamiento individual versus grupal para pacientes con diagnóstico principal de TOC. Esta investigación forma parte de un estudio multicéntrico realizado en colaboración con el proyecto de investigación sobre el TOC que dirige Belloch en la Universidad de Valencia (España), y que integra las actividades del World Working Group on OCD1.
Participantes
La muestra fue extraída de una población de 20 pacientes adultos que habían recibido un tratamiento cognitivo protocolizado de 16 sesiones para el TOC. Dicho tratamiento tenía como objetivo principal flexibilizar los diferentes sesgos cognitivos que el modelo explicativo cognitivo del trastorno considera centrales en la gestación y mantenimiento de las intrusiones y compulsiones (Giménez, Morillo, Belloch, Carrió & Cabedo, 2004). El programa de tratamiento estaba constituido por dos sesiones de psicoeducación, doce de tratamiento propiamente dichas y dos de prevención de recaídas. Se realizaron entrevistas de seguimiento a 12 de ellos (60%). La muestra intencional quedó compuesta por 4 mujeres con un rango de edad entre 20 y 52 años (edad media 33,50; DS=13,40) y 8 varones con edades entre 20 y 46 años (edad media 31,14; DS=11,91). Del total de la muestra el 83,3% poseía estudios de nivel superior (ver Tabla 1). Cuatro de los 12 pacientes habían realizado tratamiento individual y los 8 restantes habían formado parte de dos grupos terapéuticos. Los programas individuales y grupales seguían el mismo protocolo de tratamiento referido anteriormente haciendo los ajustes necesarios en los diferentes dispositivos (Fernández-Álvarez, García, Fraga Míguez & Rial, 2008). Fue condición del protocolo que los pacientes no modificaran su programa de medicación, ni que comenzaran a recibirlo durante el estudio. Salvo tres casos, todos los demás estaban recibiendo al comienzo del tratamiento y desde hacía varios años medicación antidepresiva (IRS) y en dos casos, además, neurolépticos atípicos.
Tabla 1- Características de la muestra
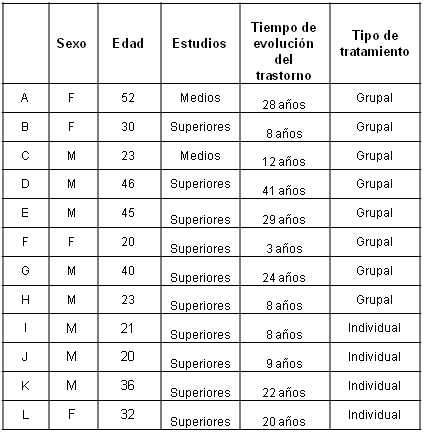
Todos los pacientes presentaban criterios diagnósticos TOC (el diagnóstico principal) según criterios DSM-IV-TR (APA, 2000) en un grado severo y situaciones clínicas con diferentes grados de cronicidad. Ninguno de ellos mostraba psicopatología asociada grave. Se llevaron a cabo evaluaciones pre-tratamiento, pos-tratamiento y seguimiento, como parte de un protocolo general que incluía medidas específicas de patología obsesiva, de intrusiones obsesivas y conductas asociadas, y de patología comorbida y personalidad.
Todos los pacientes dieron su consentimiento informado para participar en la investigación.
Instrumentos
a) Entrevista de seguimiento. Es una entrevista semi-estructurada específicamente diseñada por el equipo de investigación de la Fundación Aiglé para indagar la representación de los pacientes sobre su experiencia terapéutica a través de una serie de preguntas guía, que exploraban cinco aspectos principales:
•¿Cuál fue el motivo que lo llevó a solicitar la consulta?
•¿En qué consistió el proceso de la terapia?
•¿Podría distinguir distintas etapas durante el proceso terapéutico?
•¿Qué fue lo más importante del tratamiento?
•¿Hubo cambios que se produjeron a partir o gracias a la terapia?
b) Yale Brown Obsessive-Compulsive Scale (Y-BOCS; Goodman & cols.,1989a; Goodman & cols. 1989b). Consta de 10 afirmaciones que evalúan síntomas y aportan una medida de severidad de obsesiones y compulsiones a través 5 dimensiones: tiempo, interferencia, distrés, resistencia y control. Cada ítem se puntúa de 0 (sin síntomas) a 4 (síntomas severos), arrojando un puntaje total que varía entre 0 y 40. Se administró en formato auto-informe. Esta escala propone distintos rangos de severidad sintomática: subclínico (0-7 puntos); leve (8-15 puntos); moderado (16-23 puntos); grave (24-31 puntos) y muy grave (32-40 puntos). Asimismo establece dos puntos de corte clínico: recuperación (puntuaciones £ 7 en el pos-tratamiento) y mejoría (puntuaciones £ 12 en el pos-tratamiento).
c) Obsessional Intrusive Thoughts Inventory (Inventario de Pensamientos Intrusos Obsesivos, INPIOs). Basado en el Revised Obsessional Intrusions Inventory (ROII; Purdon & Clark, 1994). Es un auto-informe de 48 ítems que evalúa un amplio rango de pensamientos, imágenes e impulsos intrusivos no deseados similares en contenido a las obsesiones clínicas, a través de 6 subescalas que evalúan contenidos intrusivos de agresión, sexuales, religiosos e inmorales, de contaminación, de duda, errores y necesidad de comprobación, de simetría y orden y de superstición/pensamiento mágico.
d) Inventario de Depresión de Beck (BDI-II; Beck, Steer & Brown, 1996. Adaptación española: Sanz, Navarro & Vázquez, 2003). A través de 21 ítems con cuatro alternativas de respuesta ordenadas por grado de intensidad sintomática ofrece una medida de auto-informe sobre la presencia de síntomas depresivos. Se utilizarán los siguientes rangos para establecer puntos de corte clínico siguiendo las recomendaciones: 0-13: mínimo; 14-19: medio; 20-28: moderado; 29-63: severo.
Procedimiento
Tres terapeutas, con una media de 17,3 años de entrenamiento, realizaron las 12 entrevistas de seguimiento. Para lograr homogeneidad en los estilos de entrevista, los terapeutas leyeron las preguntas guía y estimularon a los entrevistados a que describieran lo más detalladamente posible su experiencia psicoterapéutica. Las entrevistas fueron video-grabadas para su posterior análisis.
Se analizaron para este estudio las respuestas dadas por los pacientes a las preguntas 1 y 5 de la entrevista de seguimiento (ver Instrumentos), en las que describían su conducta y su experiencia subjetiva en el estado inicial y final del proceso psicoterapéutico, y su representación del cambio en el momento del seguimiento.
Posteriormente, otros tres terapeutas expertos cumplieron la función de jueces clínicos y analizaron de manera independiente cada una de las respuestas. Como unidad de análisis se consideraron los párrafos significativos que mostraban la experiencia subjetiva de cada paciente durante su tratamiento. En este sentido se buscó identificar tanto los contenidos como las características narrativas de sus respuestas.
Se consideraron también para este estudio las puntuaciones obtenidas por los pacientes en los instrumentos de medida cuantitativos descritos anteriormente. Los entrevistadores y las personas que realizaron la clasificación de las respuestas cualitativas eran “ciegos” respecto a las evaluaciones cuantitativas.
Los instrumentos cuantitativos referidos fueron aplicados en 3 momentos (pretratamiento, postratamiento y seguimiento), con el fin de evaluar las variaciones en la severidad sintomática específica del TOC y en el malestar subjetivo, así como el grado de correspondencia entre estas medidas y la descripción que hacían los pacientes de su experiencia de cambio habiendo mediado el tratamiento psicoterapéutico.
Resultados
Análisis cualitativo
A continuación se exponen los resultados del análisis cualitativo realizado sobre las respuestas de los pacientes a las siguientes preguntas: 1) ¿Recuerda cuál fue el motivo que lo llevó a solicitar la consulta?, y 5) ¿Hubo cambios que se produjeron a partir o gracias a la terapia? Se buscó evaluar clínicamente, y desde la perspectiva de los pacientes, los cambios percibidos entre los estados inicial y final del proceso habiendo mediado la intervención psicoterapéutica entre ambos momentos, y el modo de representación que tiempo después del tratamiento los pacientes tenían de dicha experiencia.
Se comparó el grado de correspondencia entre los resultados cualitativos y las puntuaciones alcanzadas por los mismos pacientes en dos medidas específicas para psicopatología TOC (Y-BOCS e INPIOs) y en una medida de comorbilidad (BDI) como medidas de control y análisis.
Se identificaron en el relato de los 12 pacientes cuatro dimensiones básicas en sus respuestas: dos dimensiones presentes en la descripción que hacían de lo que les ocurría en el momento de la consulta que los había motivado a solicitar tratamiento (pregunta 1), y dos dimensiones en las respuestas referidas a la percepción de cambios atribuibles a la terapia (pregunta 5).
En el caso de la pregunta 1, estas dimensiones forman parte de las propuestas por Beutler y Harwood (2000) en la Selección sistemática de tratamientos:
I. Malestar subjetivo (estrés subjetivo informado).
- Severidad del trastorno (deterioro funcional).
Los pacientes tendieron a organizar sus respuestas sobre el motivo que los llevó a la consulta y al tratamiento describiendo (aunque con distinto grado de intensidad) signos clínicos compatibles con estas dimensiones.
En cuanto a la pregunta 5, clasificamos las respuestas en las siguientes dos grandes categorías:
III. Cambios sintomáticos o de conducta, distinguiendo cambios en la sintomatología específica del TOC y cambios en la sintomatología no específica del TOC.
IV. Cambios en la experiencia
A continuación mostraremos ejemplos de respuestas en cada una de las dimensiones enunciadas.
Dimensión I. Malestar Subjetivo
Paciente A: “Estaba más tirada en la casa que otra cosa. Todo era un trabajo constante y estaba cansada. Llegaba la noche y estaba muerta y de la ansiedad, de los nervios no dormía”.
Paciente B: “Empecé a tener muchos síntomas. El TOC se tornó cada vez más angustiante”.
Paciente C: “Tenía mucha angustia y estaba con los síntomas. Ya no podía más”.
Paciente E: “Cuando me decidí a pedir ayuda eran insostenibles los pensamientos invasivos. No tenía una solución en mi mente. Me avergonzaba mucho, no se lo había contado a nadie”.
Paciente F: “Me sentía mal, como sola, porque no me entendía nadie”.
Paciente G: “En ese momento estaba con esos ataques de obsesiones, de controlar cosas, y muchísima angustia por cosas que no le encuentro sentido”.
Paciente J: “Yo empecé terapia porque somatizo mucho, me pongo muy nervioso. Cuando estoy muy estresado somatizo mucho y empiezo a hacer esto de las manías”.
Paciente K: “Tenía pensamientos que me molestaban y a su vez reacciones físicas también que me molestaban, como por ejemplo transpirar mucho, o sentirme culpable por haber dicho algo”.
Paciente L: “Estaba en una etapa donde ya no soportaba la vida cotidiana. No podía vivir, era algo permanente. Era algo que ya había superado mis posibilidades de soportar porque todo esto me generaba un estrés terrible. Era tanto el estrés de limpiarme, de limpiar, de lavarme las manos, de que si alguien tocó algo y qué sé yo que ya no era vida”.
Dimensión II. Severidad del Trastorno
Paciente A: “Tenía muchos pensamientos malos. Estaba cocinando y de repente me venían imágenes de accidentes de mi familia en la mente. Después lo que hacía mucho es verificar la puerta cuando salía. Yo sabía que cerraba la puerta, o las llaves de gas, pero volvía a verificar si estaba cerrada. Y de repente no invitaba a nadie a mi casa para que no ensuciasen. Para mí era un drama todo eso porque la casa tenía que estar toda prolija, limpia, pero yo también y los chicos también y mi marido también. Entonces era un trabajo terrible”.
Paciente B: “El disparador de pedir la consulta fue el tema del TOC que interfería muchísimo en mi vida cotidiana. Mi problema puntualmente en el TOC es que me bloquea, contaba el número de hacer cosas y me bloqueaban los números pares. Empezó con el tema del estudio y después se fue extendiendo a toda mi vida en general y se tornó más complejo”.
Paciente C: “Tenía un imperativo propio de controlar las cosas que me pasaban. Entonces siempre vivía como chequeando con los demás si estaban bien las cosas que hacía o no”.
Paciente D: “Fundamentalmente lo que tenía era el tema de compulsiones con el auto, volver por el lugar que había pasado por si había atropellado a alguien”.
Paciente E: “Mi mamá me empezó a sugerir pedir ayuda porque me lavaba excesivamente las manos, al punto de estar media hora en el baño y consumía jabones y me salían así jirones de piel en las manos”.
Paciente F: “Estaba preocupada porque afectaba mi vida social, mis estudios, mi familia. Sentía que me venían intrusiones o pensamientos malos y los tenía que eliminar haciendo algo. Para eliminarlos, principalmente me tenía que lavar las manos todo el tiempo porque si no le iba a pasar algo malo a algún familiar o a algún amigo”.
Paciente G: “Yo creo que no tenía en ese momento algo muy diferente a lo que tengo hoy. Si por ahí cuando empecé lo tenía en mayor grado. Por ejemplo, cuando salgo de mi casa tengo que cerrar la puerta con la cerradura de arriba, con la cerradura de abajo, ver que las luces están apagadas, el gas está apagado y por ahí, eso me llevaba mucho más tiempo que ahora”.
Paciente H: “Me demoraba mucho tiempo con la higiene”.
Paciente I: “Gastaba mucho tiempo de mi vida en verificar, en sacarme de la cabeza las intrusiones y en tratar de quedarme tranquilo acerca de que no le hice daño a nadie”.
Paciente J: “Las manías me generaban un desgaste, no tanto físico pero si mental. Llegaba el final del día y todos los días era lo mismo, la fatiga mental. No podía estudiar siquiera. Me sentaba a estudiar y no podía concentrarme”.
Paciente K: “Me molestaba mucho en el ámbito laboral no poder controlar las reacciones físicas (traspirar) y los pensamientos que me hacían sentir mala persona y a raíz de eso culpable por lo que había pensado. Inclusive la cadena seguía, merecedor de un castigo por haber pensado eso y a veces el castigo lo asociaba inclusive con la reacción física”.
Paciente L: “Estaba en una etapa donde ya no soportaba la vida cotidiana. No podía vivir, era algo permanente. Era algo que ya había superado mis posibilidades de soportar porque todo esto me generaba un estrés terrible. Era tanto el estrés de limpiarme, de limpiar, de lavarme las manos, de que si alguien tocó algo que ya no era vida. Yo tengo una vida social muy chiquita, muy corta, que fui acotando producto de esta enfermedad”.
Al analizar los discursos de los pacientes correspondientes a la primera pregunta, ¿Cuál fue el motivo que lo llevo a solicitar la consulta?, encontramos que 9 de ellos, el 75%, relataban su experiencia previa al tratamiento mediante la expresión verbal tenía que, expresando la egodistonía de los síntomas directamente relacionados con el TOC.
Ejemplos:
- Tenía mucha angustia y estaba con los síntomas.
Tenía necesidad de controlar qué pasaba por mi cabeza. Tenía como un imperativo propio y tenía que hacer las cosas bien.
- Tenía obsesiones y, a su vez, eso me llevaba a hacer determinados actos.
Si pienso algo malo es porque… tener miedo de que pueda pasar eso. Entonces tenía que eliminar eso pensando otra cosa.
- Lo que tenía era el tema de las compulsiones con el auto.
- Eran insostenibles los pensamientos intrusivos, no tenía una solución en mi mente.
- Tenía muchos pensamientos malos.
- No tenía en ese momento algo muy diferente a lo que tengo hoy. Cuando empecé lo tenía en un mayor grado por ahí.
- Me venían intrusiones o pensamientos malos y los tenía que eliminar haciendo algo.
- Tengo….mis obsesiones pasan por el tema de la contaminación, el miedo a contagiarme de enfermedades.
- Tenía pensamientos que me molestaban y a su vez reacciones físicas también que me molestaban.
Dimensión III. Cambios sintomáticos.
III.1. Cambios en la sintomatología específica del TOC.
Paciente A: “Ya no me vinieron más las imágenes. Ya no me pregunto si está bien cerrado ni voy a verificar. Antes de empezar el tratamiento me fijaba si las ventanas estaban cerradas, si la llave del gas estaba cerrada, qué sé yo, un montón de cosas. Me hizo muy, pero muy bien”.
Paciente B: “Hubo cambios que sí y cambios que no. Me saqué de encima un peso muy grande, no hacerme cargo de las cosas que me pasaban por la cabeza. Ese fue el aprendizaje más grande que tuve porque yo soy muy culposa y eso fue un alivio muy grande. Lo que no pude cambiar es el tema cognitivo, contar el número de veces de contar cosas y que me bloqueen los números pares”.
Paciente D: “Después de la terapia empecé a mejorar mucho. Los cambios se han producido después de la terapia más que en la terapia. Esta terapia empezó a actuar más después de terminar. Incluso voy por la calle y digo: “¿Atropellé a alguien? No, es mi pensamiento porque no hubo nada, no pasó una persona”.
Paciente F: “La terapia me ayudó a dejar el TOC, ver que era algo tonto el problema que tenía, la intrusión que tenía. No prestándole tanta atención, la pude dejar”.
Paciente G: “Hoy siento algún cambio. Los episodios son un poco menos frecuentes. Algunas cosas por ahí las puedo dejar pasar un poco más. Hay cosas que me siguen agarrando y por más que piense o me dé cuenta que no tiene sentido, es más fuerte el pensamiento. Algunos rituales, controlar las luces y cosas así, pueden haber disminuido un poquito”.
Paciente I: “Hay muchas cosas que me preocupaban a las que les dedicaba mucho tiempo que hoy en día no me importan mucho. Por ejemplo, el pensamiento intrusivo que por un movimiento que yo hice mientras estaba en el auto, el tipo que manejaba por la mano de enfrente podría haber interpretado algo raro en mi movimiento y podía haber chocado. Eso es algo que hoy en día prácticamente no me preocupa, excepto alguna que otra situación aislada. Descarto la preocupación más rápidamente”.
Paciente J: “Las manías más grandes no las hago ni a palos”.
Paciente K: “Saber que se trataba de un trastorno de ansiedad a mí me tranquilizó. Me ayudó mucho la terapia y me ayudó el saber qué es la ansiedad y verme reflejado en muchas cosas. Ya sé lo que me está pasando, ya sé qué es lo que tengo y ya no tienen tanta fuerza esas cosas que me molestaban. Ya no le tengo tanto miedo a las ideas y a las reacciones físicas. Cuando pasa la idea, la dejo correr. O cuando tengo alguna reacción física, no estoy tan pendiente”.
Paciente L: “Las situaciones las tengo pero ya no me desespero tanto como antes. Me animo, de pronto, a usar el mismo repasador que usó la chica que trabaja en casa. Aunque el miedo lo tengo, son cosas chiquitas pero que para mí son importantes, que yo valoro porque sé el esfuerzo que significan”.
III.2. Cambios en sintomatología no específica del TOC
Paciente C: “Empecé a estar mucho más ordenado en lo personal, tuve un cambio bastante radical. También en la autoimagen, me empecé a preocupar más por eso y empecé a tener menos crisis de ansiedad y menos sensación de que no podía dominar las cosas. Antes hacía las cosas porque me obligaban y ahora tengo más ganas de hacerlo por mí”.
Paciente D: “Después de la terapia empecé a mejorar mucho. Incluso hay cosas que se van viendo: me compré mi casa, mi departamento, cambié de trabajo, hice otras cosas, estudié un master”.
Paciente G: “Lo que si puedo decir sin ninguna duda es que en la época en que yo estaba haciendo el tratamiento yo estaba muy, muy atormentado con el tema de la inseguridad, de los celos, y eso me venía a la mente, me sentía pésimo con eso. Y eso cambió. Hay un montón de problemas pero me siento un poco más seguro y valoro un poco más lo que hago, las cosas que logro”.
Paciente J: “Me siento con más seguridad. Dependo de mí y no de esas intrusiones”.
Paciente K: “Ahora soy capaz de escuchar una clase entera, estoy mucho más tranquilo en reuniones. Se hace menos poderoso todo eso en mi vida (pensamientos y reacciones físicas). A partir de bajar los miedos estoy mucho más tranquilo en la vida en general y disfruto mucho más. Algunos se resfrían y otros tienen problemas de ansiedad”.
Paciente L: “Hubo cambios, no son grandes porque yo tengo una vida social muy chiquita, muy corta, que yo fui también acotando producto de esta enfermedad. Pero sí estoy logrando cosas. Primero, he bajado mi nivel de estrés o violencia, porque yo me volvía muy violenta cuando mi marido y mis hijos no respetaban mis normas de higiene. Primero que noto un cambio en mi estado de ánimo, estoy mucho más tranquila. Me animo a hacer cosas que antes no me animaba como ir al centro, hace años que no iba”.
Dimensión IV. Cambios en la experiencia.
Los siguientes ejemplos muestran modificaciones en los procesos metacognitivos relacionados con la experiencia:
El paciente E dice: “Aprendí que somos falibles, en la que hay una banda de tolerancia en la que nos movemos día a día” y luego: “Tiendo al idealismo, al perfeccionismo y no se puede rendir cien por cien en todos lados”.
El paciente H: “No estoy pensando que si la pensé es porque va a pasar y que tengo que contrarrestarla pensando otra cosa. No, la pensé, es una idea. Porque pienses que alguien se muere, no…no se va a morir”.
Análisis cuantitativo
Consideraremos los datos en los instrumentos para cada uno de los pacientes como si fuesen casos únicos, es decir, sin establecer la significación estadística de los cambios. Sin embargo, el Y-BOCS y el BDI poseen rangos de severidad y recuperación. En el caso del INPIOs (un instrumento que permite a los sujetos reconocer el grado en que las intrusiones están presentes) sólo mostraremos el resultado total, lo que nos permitirá apreciar el impacto del programa en lo que tiene de específico (al igual que en el Y-BOCS).
Y-BOCS
En la fase pre test, 2 de los pacientes (16,6%) obtuvieron puntuaciones de carácter “muy grave”, 8 (66,6) “grave” y 2 (16,6%)“moderado”.
En la fase pos test, el 25% de los pacientes alcanzaron el criterio de “mejorados” (puntuaciones £ 12 en el pos-tratamiento junto con un descenso de al menos 6 puntos en relación al pre test). En la fase de seguimiento, 1 paciente alcanzó criterio de “recuperado” (puntuaciones £ 7 con un descenso de al menos 6 puntos en relación al pre test); y 4 pacientes (33.3%) alcanzaron el criterio de “mejorados”; los otros 7 pacientes mostraron puntajes inferiores al pre test pero no alcanzaron los criterios referidos.
En síntesis, en el momento del seguimiento un 42% de los pacientes habían mejorado, incluyendo en este porcentaje al paciente K que resultó “recuperado”.
INPIOs
De los 12 pacientes, 9 disminuyeron sus puntajes en el pos test y mantuvieron esos resultados en el seguimiento. De los 3 casos que no mostraron mayores cambios, uno de ellos, el paciente D presentó el puntaje más bajo de todos en el pre test, por lo que la ausencia de cambio queda relativizada.
BDI
Los resultados en esta medida, considerada inespecífica en este caso ya que el programa estuvo dirigido al TOC, fueron todos en igual dirección: todos los pacientes alcanzaron puntuaciones más bajas en el seguimiento. Detalladamente:
• 2 pacientes bajan dos categorías, alcanzando criterios de ausencia de depresión en el seguimiento.
• 8 pacientes bajan una categoría; 3 de estos 6 muestran ausencia de depresión en el seguimiento.
En el caso del paciente H, que no mejoró en el INPIOs ni en el YBOCS, pasó en el BDI de depresión grave a moderada. Esto es compatible con los resultados revisados por Barlow, Allen y Choate (2004). Estos autores sostienen que un tratamiento cuyo objetivo es un trastorno de ansiedad específico logra mejorar otro trastorno de ansiedad o un trastorno del estado de ánimo.
• 1 paciente (A) baja levemente la puntuación manteniéndose en el rango de depresión grave.
• 1 paciente (D) muestra una puntuación de 0, estando su puntuación inicial dentro del rango de ausencia de depresión.
Tabla 2 - Resultados YBOCS, BDI e INPIO
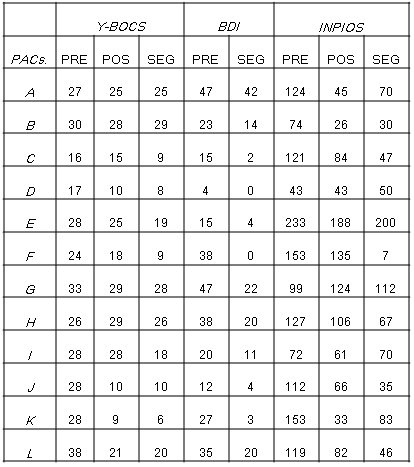
En función de los resultados cuantitativos los pacientes pueden clasificarse en 3 grupos:
• Grupo I. Pacientes “mejorados” y “recuperados” à C, D, F, J, K
• Grupo II. Pacientes que muestran descenso en los puntajes del Y-BOCS pero no alcanzan los criterios anteriores à E, I, L
• Grupo III. Pacientes que en el pos test y el seguimiento mantuvieron puntajes similares a los del pre test à A, B, G, H
Síntesis
Los resultados registrados demuestran que se han producido mejorías en los pacientes asistidos, aunque se observan diferencias interindividuales en los logros obtenidos y en la plasticidad de las distintas creencias sobre las que operó el programa de tratamiento.
En todos los casos los pacientes representan el cambio en términos de diferencias básicamente de grado (menor frecuencia, menor intensidad, menor interferencia de los síntomas). Esto se refleja en la narrativa de los pacientes a través de la utilización de términos que denotan variaciones en la intensidad, frecuencia y persistencia de los síntomas (“mucha”, “dejé de ser tan extremista”, “un poco menos”, “menos”, “un poquito”) y cambios inespecíficos (“más seguro”, “mejor autoestima”).
Los pacientes tenían buen recuerdo de las situaciones que originaron el comienzo de la terapia, acorde con la profundidad de la experiencia del malestar y, en la mayoría de los casos, de la cronicidad del trastorno.
El malestar subjetivo describe la vivencia del malestar del paciente y la severidad del trastorno es un indicador “objetivo” de la disfuncionalidad. Aquí, ambas dimensiones son extraídas del material aportado por los pacientes en la entrevista. Es importante destacar que cuando el paciente se convierte en observador de ese trastorno y describe la severidad hace referencia a condiciones de vida, influencia sobre los datos, afectación del ambiente y calidad de vida en general. Es relevante como la mayor parte de los pacientes la expresan a través de los otros. El trastorno dificulta la relación con los demás y a través de esa dificultad muestran el malestar subjetivo.
La mayoría de los pacientes organizan su experiencia subjetiva de cambio en términos de mejoría, no de recuperación. Esto es compatible con la evolución de las puntuaciones en las medidas Y-BOCS e INPIOs básicamente referidas a la psicopatología del trastorno.
La experiencia subjetiva de los pacientes muestra una evaluación favorable de sus procesos terapéuticos. Esto es homogéneo en toda la muestra, sin discriminar mayormente la pertenencia de cada uno de ellos a los diferentes criterios de mejoría establecidos por las evaluaciones cuantitativas. La paciente A (Grupo III), como quedó reflejado anteriormente cuando hablábamos de los cambios sintomáticos, narra enfáticamente sus logros. La paciente B (Grupo III) es otro ejemplo de alivio sintomático no reflejado en las pruebas cuantitativas.
Discusión
Los resultados obtenidos son compatibles con los estudios sobre eficacia de los tratamientos para el TOC. Considerando que los pacientes habían finalizado sus procesos terapéuticos 1 año atrás podemos decir que los mismos se han mantenido. Respecto a qué tipo de resultados son los alcanzados, observamos de forma predominante cambios en el área de la conducta: disminución en intensidad y o frecuencia de sus síntomas, flexibilización de las creencias que posibilitan el trastorno y mejoramiento en el estado de ánimo. En este sentido son similares a los que podrían ser alcanzados a través de la medicación (Abramowitz, 1997).
Sin embargo, aunque los cambios fueron modestos, especialmente en algunos casos, la psicoterapia excede en algún grado esa función de alivio de un trastorno para generar una potencial promoción de la salud. En este sentido, las intervenciones apuntadas a lograr alivios sintomáticos, pueden tener también, indirectamente, efectos sobre la experiencia.
El paciente E dice: “Aprendí que somos falibles, en la que hay una banda de tolerancia en la que nos movemos día a día” y luego: “Tiendo al idealismo, al perfeccionismo y no se puede rendir cien por cien en todos lados”. Ese juicio, trasciende sus síntomas, y nos habla de un atributo del sí mismo y de su identidad. El ejemplo intenta mostrar cómo también la experiencia es en algún grado afectada. En el paciente H se puede observar la expresión a través de procesos metacognitivos de la experiencia. El paciente dice: “No estoy pensando que si la pensé es porque va a pasar y que tengo que contrarrestarla pensando otra cosa. No, la pensé, es una idea. Porque pienses que alguien se muere, no…no se va a morir”.
Como trabajos similares han mostrado (Kühnlein, 1999), los esquemas personales sólo son flexibilizados pero no cambiados por la psicoterapia. Esto daría cuenta de los cambios relativos en la pruebas cuantitativas (ver tabla 2) de las mejorías, pero no las recuperaciones. A pesar de esto, en un trastorno tan refractario a las intervenciones como es el TOC, una disminución de la credibilidad atribuida a las intrusiones, o una disminución en la realización de los rituales puede marcar una gran diferencia en la calidad de vida.
¿Cómo articular los datos cuantitativos con los cualitativos? Los datos obtenidos por los instrumentos dan cuenta de algunos aspectos o atributos que son los que cada instrumento explora. En este sentido sus resultados son útiles y nos permiten conocer en qué grado nuestro programa terapéutico produjo modificaciones en tales dimensiones (en nuestro caso: la sintomatología TOC y el estado de ánimo). Estas evaluaciones se relacionan con la severidad del trastorno tal como la examinaría un observador externo al paciente, y no refleja aspectos de la experiencia. En el malestar subjetivo, en cambio, es posible identificar tanto aspectos sintomáticos como notas de la experiencia personal. Partiendo de un alivio sintomático las personas pueden desarrollar sus vidas y ampliar su experiencia en muy diferentes direcciones y esto solamente puede explorarse a través del análisis de los significados.
El análisis de la pregunta ¿Hubo cambios que se produjeron a partir o gracias a la terapia?, muestra que son muchas más las ilustraciones sobre aspectos sintomáticos que sobre la experiencia. Una razón la podríamos encontrar en que las entrevistas no fueron adecuadamente realizadas, aunque también es factible pensar que es más fácil responder en este nivel. También puede reflejar que los cambios en la experiencia son más lentos y difíciles de lograr, al menos con un programa terapéutico focalizado como éste. Esto no significa que no se produzcan y si así fuere podría estar relacionado con una mayor estabilidad de los cambios. Para confirmar esta hipótesis deberíamos realizar seguimientos a más largo plazo.
Esto aleja a la psicoterapia de una práctica médica y la acerca a una práctica psicosocial con un potencial integrativo. Esta orientación representa un avance hacia la complejidad, la extensión de las intervenciones y la comprensión del vínculo entre los procesos de consistencia de significados que las personas producen y su articulación con los contextos donde se desarrollan (Grawe, 2007).
Por todo ello es que no debe sorprendernos que sólo en muy pequeño grado se podrían inferir cambios en la experiencia tal como ésta fue definida más arriba.
Referencias bibliográficas
Abramowitz, J. S. (1997). Effectiveness of psychological and pharmacological treatments for obsessive compulsive disorder: a quantitative review. Journal of Consulting and Clinical Psychology, 65(1),44-52. [ Links ]
American Psychiatric Association (2000). Diagnostic and statistical manual of mental disorders (4th ed., text revision). Washington, DC: Author. [ Links ]
Barlow, D. H.; Allen, L. B. & Choate, M. L. (2004) Toward a unified treatment for emotional disorders. Behavior Therapy, 35,205-230. [ Links ]
Beck, A. T.; Steer, R. A. & Brown, G. K. (1996). Manual for the Beck Depression Inventory-II. San Antonio, Texas: Psychological Corporation. Adaptación española de Sanz, J.; Navarro, M. E. & Vázquez, C. (2003). Adaptación española del Inventario para la Depresión de Beck&II (BDI-II):1. Propiedades psicométricas en estudiantes universitários. Análisis y Modificación de Conducta, 29(124), 239-288. [ Links ]
Berg, C.; Raminani, S.; Greer, J.; Harwood, M. & Safren, S. (2008). Participants´ perspectives on cognitive behavioral therapy for adherence and depression in HIV. Psychotherapy Research, 18(3),271-280. [ Links ]
Beutler, L. E. & Harwood, T. M . (2000). Prescriptive Psychotherapy: a practical guide to systematic treatment selection. New York: Oxford. [ Links ]
Bodgan, R. & Taylor, S. (1975). Introduction to qualitative research methods. New York: Wiley. [ Links ]
Connolly, M. B. & Strupp, H. (1996). Cluster analysis of patient reported psychotherapy outcomes. Psychotherapy Research, 6(1),30–42. [ Links ]
Cook, T. D. & Reichardt, Ch. S. (1979). Qualitative and quantitative methods in evaluation research. Beverly Hills, CA: Sage Publications. [ Links ]
Elliot, R. (2008). Research and client experiences on therapy: Introduction to the special section. Psychotherapy Research, 18(3), 239–242. [ Links ]
Fernández-Álvarez, H.; García, F.; Fraga Míguez, M. & Rial, V. (2008). Tratamiento grupal para el Trastorno Obsesivo Compulsivo. In: H. Fernández-Álvarez (Ed.). Integración y Salud Mental. El Proyecto Aiglé 1977-2008 (pp. 633–669). Bilbao: Desclée de Brouwer. [ Links ]
Fitzpatrick, M. & Chamodraka, M. (2007). Participant critical events: a method for identifying and isolating significant therapeutic incidents. Psychotherapy Research, 17(5),622-627. [ Links ]
Foa, E. D. & Kozac, M. J. (1996). Phychological treatment for obsessive compulsive disorder. In: M. R. Mavissakalian & R. F. Prien (Eds.). Longterms treatments of anxiety disorders (pp. 285-309). Washington, DC: American Psychiatric Press. [ Links ]
Franklin, M. E. & Foa, E. B. (2007). Cognitive behavioral treatment of Obsessive-Compulsive Disorder. In: P. E. Nathan & J. M. Gorman (Eds.). A guide to treatments that work (3rd ed., pp. 431-446). New York: Oxford University Press. [ Links ]
Giménez, A.; Morillo, C.; Belloch, A.; Carrió, C. & Cabedo, E. (2004). Creencias disfuncionales asociadas a síntomas obsesivo compulsivos. Una aproximación a la especificidad. Revista de psicopatología y Psicología Clínica, 9(1), 1-17. [ Links ]
Goodman, W. K.; Price, L. H.; Rasmussen, S. A.; Mazure, C.; Fleishman, R. J.; Hill, C. L.; Heninger, G. R. & Chamey, D. S. (1989a). The Yale Brown Obsessive -Compulsive Scale (I): Development, use and reliability. Archives of General Psychiatry, 46, 1006-1011. [ Links ]
Goodman, W. K.; Price, L. H.; Rasmussen, S. A.; Mazure, C.; Delgado, F.; Heninger, G. R. & Chamey, D. S. (1989b). The Yale Brown Obsessive -Compulsive Scale (II): Development, use and reliability. Archives of General Psychiatry, 46, 1012-1016. [ Links ]
Grabill, K.; Merlo, L.; Duke, D.; Hardford, K.; Keeley, M. L.; Geffken, G. R. & Storch, E. A. (2008). Assessment of obsessive compulsive disorder: a review. Journal of Anxiety Disorders, 22(1),1-17.
Grawe, K. (2007). Neuropsychotherapy. How the Neurosciences inform effective psychotherapy. Mahwah, NJ: Lawrence Erlbaum Associates. [ Links ]
Grawe, K. (2004). Psychological Therapy. Cambridge, MA: Hogrefe & Huber. [ Links ]
Henretty, J. R.; Levitt, H. M. & Mathews, S. S. (2008). Clients´ experiences of moments of sadness in psychotherapy: a grounded theory analysis. Psychotherapy Research 18(3),243-255. [ Links ]
Hill, C. E. & Lambert, M. J. (2004). Methodological Issues in studying psychotherapy processes and outcomes. In: M. J. Lambert (Ed.). Handbook of Psychotherapy and Behavior Change (pp. 84-135). New York: Wiley. [ Links ]
Israel, T.; Gorcheva, R.; Burnes, T. R. & Walther, W. A. (2008). Helpful and unhelpful therapy experiences of LGTB clients. Psychotherapy Research, 18(3),294-305. [ Links ]
Jim, J. & Pistrang, N. (2007). Culture and the therapeutic relationship: perspectives from chinese clients. Psychotherapy Research, 17(4),461-473. [ Links ]
Kühnlein, I. (1999). Psychotherapy as a process of transformation: Analysis of postherapeutic autobiographic narrations. Psychotherapy Research, 9(3),274 – 288. [ Links ]
Mayring, P. (2000). Qualitative content analysis. Forum: Qualitative Social Research, 1 (2).Retrieved March 27, (2007), from http://www.qualitative-research.net/fqs-texte/2-00/2-00 mayring.htm. [ Links ]
Mörtl., K & Von Wietersheim, J. V. (2008). Client experiences of helpful factors in a day treatment program: a qualitative approach. Psychotherapy Research, 18(3),281-293. [ Links ]
Nathan, P. E. & Gorman, J. M. (2007). A guide to treatment s that work. USA: Oxford University. [ Links ]
Nilsson, T.; Svensson, M.; Sandell, R. & Clinton, D. (2007). Patients´ experiences of change in cognitive-behavioral therapy and psychodynamic therapy : a qualitative comparative study. Psychotherapy Research, 17(5),553-566. [ Links ]
Pattee, D & Farber, B. A. (2008). Patiens´ experiences of self-disclosure in psychotherapy: the effects of gender and gender role identification. Psychotherapy Research, 18(3),306-315. [ Links ]
Purdon, C & Clark, D. (1994). Perceived control and appraisal of obsessional intrusive thoughts: a replication and extension. Behavioral and Cognitive Psychotherapy, 22(4), 269-285. [ Links ]
Ramnerö, J & Öst, L. G. (2007). Therapists´ and clients´ perception of each other and working alliance in the behavioral treatment of panic disorder and agoraphobia. Psychotherapy Research, 17(3), 320-328. [ Links ]
Reichenbach, H. (1938). Experience and Prediction. Chicago: University Press. [ Links ]
Rennie, D. L & Toukmanian, S. G. (1992).Explanation in Psychotherapy Process Research. In: S. G. Toukmanian & D. L. Rennie (Eds.) Psychotherapy Process Research.Paradigmatic and narrativeApproaches.(pp.234-251). London: Sage. [ Links ]
Silverstein, L. B.; Auerbach, C. F. & Levant, R. F. (2006). Using Qualitetive Research to Strengthen Clinical Practice. Professional Psychology and Practice, 37(4),351-358. [ Links ]
Strauss, A. & Corbin, J. (1997). Grounded theory in practice. London: Sage. [ Links ]
Vanaerschot, G. & Lietaer, G. (2007). Therapeutic ingredients in helping session episodes with observer-rated low and high empathic attunement: a content analysis of client and therapist postsession perceptions in three cases. Psychoterapy Research, 17(3),338-352. [ Links ]
van Oppen, P.; de Haan, E.; van Balkan, A. J. L. M.; Spinhoven., P.; Hoogdnin, K. & van Dyck, R. (1995). Cognitive Therapy and exposure in vivo in the treatment of obsessive compulsive disorder. Behavior Research and Therapy, 33(4), 379-390. [ Links ]
Westen, D.; Novotny C. M. & Thompson-Brenner, H. (2004). The Empirical Status of Empirically Supported Psychotherapies: Assumptions, Findings, and Reporting in Controled Clinical Trials. Psychological Bulletin, 130(4), 631-663. [ Links ]
Williams, D. & Levitt, H. M. (2008). Clients´ experiences of difference with therapists: sustaining faith in psychotherapy. Psychotherapy Research, 18(3),256-270. [ Links ]
 Dirección para correspondencia
Dirección para correspondencia
Endereço do autor principal: Claudia Castañeira.
Fundación Aiglé- Virrey Olaguer y Feliú, 2679.
Ciudad Autónoma de Buenos Aires C1426EBE (Argentina). e-mail: fundacion@aigle.org.ar
Recebido em: 20/05/2009
Aceito em: 27/06/2009
Notas
1 El desarrollo de nuestro programa fue parcialmente subvencionado por el Proyecto SEJ2006/03893-PSIC, Ministerio de Ciencia y Tecnología (España) y los Fondos FEDER (CEE).














