Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
PsicoUSF
versão impressa ISSN 1413-8271
PsicoUSF v.13 n.1 Itatiba jun. 2008
ARTIGOS
Exclusão social do doente mental: discursos e representações no contexto da reforma psiquiátrica
Social exclusion of mentally diseased people: Opinions and representations in the Psychiatric context
Silvana Carneiro Maciel *; Carla Maria Carvalho Maciel **; Daniela Ribeiro Barros ***; Roseane Christhina da Nova Sá ****; Leôncio F. Camino *****
Universidade Federal da Paraíba
RESUMO
Este trabalho visa conhecer como os profissionais da saúde mental e os familiares de doentes mentais que se encontram em instituições psiquiátricas representam, por meio de seus discursos, a doença mental e a reforma psiquiátrica. Para tanto, foram realizadas, na cidade de João Pessoa-PB, entrevistas semi-estruturadas com 25 profissionais, dentre eles psiquiatras, psicólogos, enfermeira-chefe, técnicos de enfermagem e assistente social; e 24 familiares de pacientes institucionalizados. Tais entrevistas foram analisadas segundo a análise de conteúdo temática. Os dados encontrados mostram que ainda há um predomínio de visões pejorativas e estereotipadas acerca do doente mental, vendo-o como um ser sem razão ou sem juízo e como uma criança que precisa ser cuidada e protegida. Por outro lado, o hospital psiquiátrico é visto positivamente, enquanto a reforma psiquiátrica é representada como algo negativo, que deixará o doente mental livre para afligir a população e os familiares.
Palavras-chave: Exclusão social, Doença mental, Reforma psiquiátrica, Família, Profissionais.
ABSTRACT
The aim of the present work is to know the representations about the mental disease and the psychiatric reform, according to the opinion of some mental health professionals as well as of some family members of those who suffer from that disease and are kept in mental hospitals. For this purpose, semistructured interviews were made with 25 professionals including psychiatrists, psychologists, head-nurses, nurse technicians, and social workers, and 24 family members of institutional patients in the city of João Pessoa-PB. Such interviews were analyzed according to the thematic content analysis. The resulting data show that there is still a predominance of pejorative and stereotyped views about the mentally disordered person, who is seen as a senseless or a brainless being and as a child who needs to be taken care of and protected. On the other hand, the mental hospital is seen positively, whereas the psychiatric reform is shown as something negative that will let the mental patient free to cause affliction to his/her family and to the population.
Keywords: Social exclusion, Mentally diseased people, Psychiatric reform, Family, Professionals.
Introdução
Ao pensarmos sobre a temática da doença mental, muitas questões sobressaem: Por que essa doença é vista por muitos com medo e aversão? Por que o doente mental é excluído da sociedade e do mercado de trabalho? São questões como essas que geram curiosidade e aguçam o interesse em estudar o doente mental ao longo dos tempos, vinculado aos processos de exclusão.
Tais questionamentos nos instigam a compre-ender como foram construídas as representações que se têm hoje desse doente, como essa interferiu e continua interferindo na construção de sua cidadania? A resposta parece estar na aceitação em aderir ao novo contexto da assistência mental, especialmente com o advento da reforma psiquiátrica, com o fechamento dos hospitais psiquiátricos e com o atendimento na rede substitutiva tendo em vista a inclusão do paciente em sua família e na sociedade.
Foucault (1972), na sua obra A história da loucura, e outros autores que compartilham com sua visão, expõem que a estigmatização do louco prevaleceu ao longo dos tempos e levou a uma exclusão social desses indivíduos, fazendo-os viverem à margem da sociedade dita normal. "Exclusão, eis aí numa só palavra a tendência central da assistência psiquiátrica brasileira, desde os seus primórdios até os dias de hoje" (Resende, 1994, p. 37). A exclusão do louco/doente mental se perpetuou no tempo, de tal modo que, ainda hoje, o tratamento se faz sobremaneira pela rotulação, pelo tratamento dos sintomas à base de medicamentos e pela manutenção do doente em instituição psiquiátrica; retirando-o da família, do mercado de trabalho, dos vínculos sociais; excluindo-o da vida em sociedade.
Segundo Bader (2002), a exclusão social é um processo sócio-histórico, que se configura pela repercussão em todas as esferas da vida social, mas sobressai como necessidade do eu, como sentimentos, significados e ações subjetivas. Destaca ainda que existem diferentes dimensões da exclusão, como a dimensão objetiva da desigualdade social, a dimensão ética da injustiça e a dimensão subjetiva do sofrimento.
Bader (2002) afirma que o processo de naturalização da exclusão social, representada pela aceitação do próprio excluído e da sociedade, gera uma atmosfera social de conformismo, compreendendo a condição de exclusão como fatalidade.
Para Wanderley (2002) o processo de exclusão, embora atingindo o sujeito e sua subjetividade, não pode ser visto como um processo individual de culpabilização do sujeito, mas, numa perspectiva mais ampla, envolvendo as várias formas de relações econômicas, sociais, culturais e políticas da sociedade. Ela inclui não apenas a pobreza, mas também a discriminação, a subalternidade, a não-eqüidade, a não-acessibilidade e a não-representação pública.
Wanderley (2002) destaca que este caráter de naturalização da exclusão é reforçado e reproduzido por meio de representações, crenças e estigmas, os quais também são naturalizados. O autor define estigma como cicatriz, aquilo que marca, denotando claramente o processo de qualificação e de desqualificação do indivíduo na lógica da exclusão.
No caso da loucura, Szazz (1978) analisa que o processo de exclusão foi efetivado pela hospitalização em asilos; pelo surgimento da psiquiatria e dos psiquiatras, os quais passaram a ser os tutores dos considerados insanos e incapazes de convívio social. É importante ressaltar que isso ocorreu num clima de necessidade de produção exigido pelo sistema capitalista, que enfatiza a normalidade e a produtividade.
Birman e Serra (1988) afirmam que produções discursivas emergiram como justificativa para formulação de critérios clínicos do doente mental, baseando-se em critérios de responsabilidade social. Nessa perspectiva, psiquiatras eram responsáveis pelos pacientes, com dois registros complementares: por um lado, pelo que pudesse a eles acontecer, como acidentes e perdas no meio da rua; por outro, pelo que pudessem fazer, como fugas, roubos e agressões. Assim, ao louco ora era atribuída a passividade, sendo considerado incapaz de qualquer defesa diante dos perigos externos, ora a virtualidade para o exercício da violência e da morte, oscilando da passividade à atividade, mantido sempre no absoluto dos extremos; e em qualquer desses dois registros, a tutela encontrava sua legitimação.
O saber psiquiátrico isolou o doente mental da família e da sociedade, colocando-o em instituição especializada, argumentando que o isolamento era necessário para sua proteção e a da própria sociedade. Críticas à eficácia do asilo ocorreram, mas foi depois da Segunda Guerra Mundial, afirma Desviat (1999), em tempos de crescimento econômico, de reconstrução social, de grande desenvolvimento dos movimentos civis e de maior tolerância e sensibilidade às diferenças e minorias que as comunidades profissional e cultural, por vias diferentes, chegaram à conclusão de que o hospital psiquiátrico deveria ser transformado ou abolido.
Surgiu então a proposta da reforma psiquiátrica, iniciada nos anos 70 na Europa e nos Estados Unidos, que se converteu, segundo Desviat (1999), em um amplo movimento social em defesa dos direitos humanos dos "loucos" e dos excluídos da razão. A reforma psiquiátrica surgiu para questionar a instituição asilar e a prática médica e para humanizar a assistência, fazendo com que houvesse ênfase na reabilitação ativa em detrimento da custódia e da segregação.
É no contexto atual da reforma psiquiátrica, da desospitalização e dos serviços substitutivos que este estudo se volta para a instituição psiquiátrica, por concebermos que esse tratamento ainda impera na nossa sociedade, de acordo com o que afirmam Oliveira, Jorge e Silva (2000). Justifica-se, também, pelo fato dos hospitais psiquiátricos abrigarem um grande número de profissionais, os quais também estão trabalhando nos serviços substitutivos, levando, portanto, suas práticas e representações. Além disso, não podemos esquecer o impacto que a reforma psiquiátrica causou e vem causando nos profissionais de saúde mental e nos familiares de pacientes institucionalizados.
Nessa perspectiva, este trabalho tem como objetivo conhecer como estão sendo representados o hospital psiquiátrico, o doente mental, a família do doente mental, a sociedade diante do doente mental, o tratamento e a reforma psiquiátrica na cidade de João Pessoa-PB, por ser esta uma das capitais do Brasil mais atrasadas no processo de reforma psiquiátrica. Como bem afirma Delgado (2003): "[...] a situação do estado da Paraíba é bastante desfavorável no cenário brasileiro. É um estado que está andando a passos muito lentos em relação à implantação desses serviços" (p. 120).
Procuramos saber como os profissionais da saúde mental e os familiares de doentes mentais institucionalizados representam esses objetos sociais, visando conhecer os estereótipos e as crenças circundantes, com o intuito de analisar como essas representações repercutem na aceitação da reforma psiquiátrica e na forma de aderir ao novo modelo de assistência psiquiátrica, com o atendimento extra-hospitalar.
O estudo das representações dos profissionais de saúde mental e dos familiares se justifica por serem estes os responsáveis, no atual sistema de saúde, pelo tratamento e reinserção sociofamiliar do doente, sendo também esses os eixos principais da desospitalização, atendendo às novas prerrogativas do sistema de saúde como o atendimento extra-hospitalar, serviços substitu-tivos e a reforma psiquiátrica.
Método
Local do estudo e amostra
Este estudo foi realizado em hospitais psiquiátricos da rede pública e particular de João Pessoa-PB. A amostra foi composta por 25 profissionais da área de saúde mental que trabalham em instituições psiquiátricas (cinco profissionais de cada área, assim distribuídos: psiquiatras, psicólogos, enfermeiras-chefe, assistentes sociais e auxiliares de enfermagem) e por 24 familiares de doentes mentais institucionalizados. Foi constituída por sujeitos de ambos os sexos, oriundos de diversas classes sociais, nível de escolaridade variado e idade superior a 18 anos.
Instrumento para coleta de dados
Foram realizadas entrevistas semi-estruturadas, individuais, com uso do gravador, garantindo-se o anonimato. As entrevistas foram compostas por questões abertas, abordando dados sociodemográficos, além de questões sobre as representações acerca da doença e do doente mental, a convivência deste na família e na sociedade, a possibilidade para o trabalho, questões sobre o preconceito, sobre o tratamento e sobre a reforma psiquiátrica.
Procedimentos e análise dos dados
As entrevistas foram realizadas nos hospitais, em sala apropriada, tendo como critério a disponibilidade para participar da pesquisa, e foram realizadas com a garantia do anonimato e autorização prévia, com consentimento de livre esclarecimento assinado pelos entrevistados, atenden-do aos critérios éticos em vigor.
Por ser uma entrevista semi-aberta, o tempo de aplicação foi indeterminado e seu roteiro serviu de guia, de forma a alcançar os objetivos da pesquisa, não se fazendo necessário seguir a disposição das perguntas, respeitando-se, assim, a liberdade de expressão dos sujeitos entrevistados e a espontaneidade da entrevista.
As entrevistas foram transcritas e analisadas seguindo a técnica de Análise de Conteúdo Temática proposta por Bardin (1977).
Resultados e discussão
Os dados serão apresentados em figuras com freqüência simples e as subcategorias não são excludentes.

Na Figura 1, observa-se que as subcategorias mais enfocadas foram: sem juízo/sem razão, ficando a família com o percentual de 95,8% e os profissionais com 64,0%; e agressivo, compreendendo também aqueles sem controle dos impulsos (87,7% familiares e 48,0% profissionais), com respostas do tipo:
"[...] é totalmente desorientado" (profissional), "[...] uma pessoa que vive fora da realidade, o doente mental não vive a realidade da gente" (profissional), "[...] o doente mental não tem o controle..." (profissional), "[...] porque o doente mental, qualquer coisa ele perde o controle, ele fica agressivo [...]" (família), "[...] pessoa fora do seu psíquico [...]" (família), "[...] um paciente agressivo [...]" (família), "[...] muda de repente [...]" (família), "[...] eu tenho medo porque ele diz que vai matar a gente [...]." (família)
Ao conceberem o doente mental como sem juízo/sem razão, os atores sociais, indistintamente, ancoram suas representações na imagem de uma criança, "o doente mental, ele é igual criança, não sabe nada..." (família). Representado como igual à criança e como agressivo, é considerado, portanto, perigoso para a sociedade. Tais representações, por um lado levam a uma atitude de cuidar/proteger a criança que, supostamente, não sabe se cuidar e, portanto, precisa ser cuidada por outros; e, por outro lado, leva a uma atitude de medo/aversão da falta de controle e da agressividade do doente mental; levando, agora, a sociedade/o outro a precisar de cuidado e proteção deste "ser incontrolável e agressivo" (profissional).
Corroborando esses resultados, Barros (1994) afirma que a imagem do doente mental vem freqüentemente associada a comportamentos violentos e agressivos e que os estereótipos de periculosidade e de incompreensibilidade do doente mental encobrem ou impedem que a situação de sofrimento seja superada.
Tais representações reforçam que o doente mental precisa ser afastado da sociedade e mantido sob o cuidado de quem sabe cuidar e tem responsabilidade, "os especialistas" e a família, retirando do doente a sua capacidade de se cuidar e de exercer sua cidadania. Essas representações criam uma lógica que seria cuidar/ proteger/tratar/hospitalizar, o que termina por sustentar o sistema asilar e de tutela do doente mental. Tal atitude corrobora a afirmação de Szazz (1978), quando diz que a exclusão e a loucura foram efetivadas pela hospitalização e pela psiquiatria, no momento em que os psiquiatras tornaram-se tutores e cuidadores dos "loucos", e esses, por sua vez, passaram a ser rotulados de doentes mentais e de incapazes de conviver na sociedade.
Ao ser conceituado como doente, afirmam Birman e Serra (1988), é que o cidadão perde o domínio da responsabilidade, o poder de decisão e se torna servo do especialista e da família. É uma servidão produzida por uma sujeição total ao saber e ao poder que, num certo sentido, não só comanda quase totalmente a vida e o destino do homem, mas também acaba interferindo e exercendo controle nas rotinas da família do doente mental. Nesse sentido, só é cidadão quem é normal; a cidadania só é adquirida a partir da condição de normalidade social, orgânica e mental.
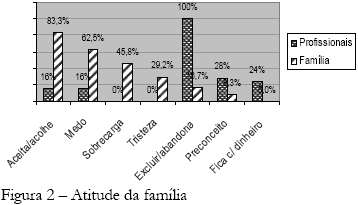
Sobre a atitude da família, apresentada na Figura 2, os profissionais foram unânimes em concebê-la como uma atitude que exclui/abandona e não cuida (100%), preconceituosa (28,0%) e de ficar com o dinheiro (24,0%). Apenas 16,0% dos profissionais mencionam que alguns poucos familiares são acolhedores, mas como as categorias não são excludentes, esses mesmos profissionais afirmam a exclusão e o abandono: "alguns familiares aceitam, mas a maioria não" (família). Observa-se, portanto, que os profissionais possuem uma representação basicamente negativa acerca dos familiares, o que dificulta a interação profissional-família, trazendo conseqüências negativas para o processo de desospitalização e reinserção familiar.
"...o que a gente vê mesmo na prática é que a família se livra do doente mental, ninguém quer o doente mental em casa...", "...a maioria enclausura o doente mental e PT saudações...", "...porque a família deixa ele ... dão graças a Deus quando tem uma vaga, aí desaparecem passando a responsabilidade para outro..." (discursos dos profissionais)
Já os familiares, ao representarem a família do doente mental, o fazem de maneira inversa aos profissionais, representando que os familiares do doente mental têm uma atitude de acolhimento e de aceitação (83,3%), como pode ser observado nos discursos dos familiares a seguir: "a família acolhe, faço de tudo para ele ficar em casa...", "a família acolhe porque a gente só quer o melhor para ele".
Não podemos afirmar que os familiares possuem atitudes preconceituosas em relação ao doente mental, mas sim vivências que ditam um comportamento relacional. Essa afirmação está amparada no próprio discurso familiar, quando surge como segunda subcategoria o medo/falta de confiança (62,5%), o que está diretamente relacionado às alterações comportamentais do doente mental, especificamente à agressividade e à falta de controle, já vivenciados pelos familiares.
"...têm muito medo a sociedade e a família também...", "...tenho falta de confiança...", "...a gente não confia, não é fácil..." (familiares)
Outra subcategoria expressiva para os familiares foi a sobrecarga/preocupação (45,8%), que se relaciona com a dificuldade de lidar com o doente mental no dia-a-dia, em razão dos seus comportamentos, como o negativismo para o banho, para o remédio, para a alimentação, dentre outros.
"...acho que é muito trabalho para a família...", "...fica difícil da gente cuidar de uma pessoa destas, fico preocupada...", "...eu não sei como não enlouqueci de cuidar de papai...é muito difícil..." (familiares)
Surge também a subcategoria tristeza/sofrimento (29,2%), denotando toda uma sobrecarga emocional vinculada à doença mental.
"...eu tenho desgosto e muita tristeza, porque eu acho que a doença mental é muito triste..." "...é muito sofrimento para uma mãe velha, no final da vida, ter que levar o filho para casa porque chegou o dia... o hospital deu alta..." "...Para mim a doença mental é uma tristeza, é uma doença que mata o coração da gente, da família." (familiares)
Observa-se que os familiares têm um discurso mais emotivo, com ênfase no impacto da doença mental sobre ela (fato negado/não dito pelos profissionais). Estas subcategorias medo, sobrecarga e tristeza, destacadas pelos familiares corroboram o fato afirmado por Bader (2002), acerca da dimensão subjetiva da exclusão do sofrer, destacando que a exclusão atinge o sujeito e sua subjetividade, ficando claro na fala dos familiares que sofrem o processo de exclusão, por serem familiares de doentes mentais:
"...não querem amizade com ele, não querem contato com ele. O vizinho levantou até o muro do lado dele", "...se um doente mental está numa festa, todo mundo fica apartando, olhando ele...", "é muito sofrimento uma doença desta para quem cuida". (familiares)
Verifica-se nesses discursos dos familiares o que Bader (2002) e Wanderley (2002) falaram acerca da exclusão e da sua naturalização, ficando claro que sofrem com a discriminação (dimensão subjetiva do sofrimento), mas terminam aceitando e até compactuando com a exclusão, com o isolamento, gerando uma atmosfera de conformismo amparada na sintomatologia do doente mental, sobretudo na agressividade e na imprevisibilidade.
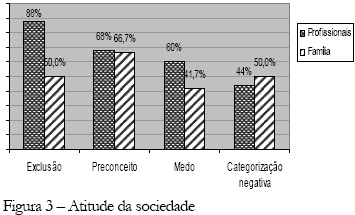
Observa-se, na Figura 3, representativa da atitude da sociedade, que, tanto os profissionais como os familiares consideram que a sociedade tem atitudes basicamente negativas quanto ao doente mental, como atitudes de exclusão/discriminação (88,0% dos profissionais e 50,0% dos familiares), preconceito (68,0% dos profissionais e 66,7% dos familiares), medo (60,0% dos profissionais e 41,7% dos familiares) e categorização negativa (44,0% dos profissionais e 50,0% dos familiares).
"...Eu vejo no transporte coletivo o motorista tratar muito mal e não deixar nem ele subir" (profissional) "... são totalmente à margem de tudo, a sociedade ainda é muito cruel com a questão do doente mental" (profissional) "...lá fora são muito discriminados" (profissional) "...a sociedade tem todos os preconceitos possíveis" (família) "..."a sociedade tem preconceito sim, assim em termos de estar perto, eu já vi um doente mental na rua e as pessoas se afastam...", (família) " ...a sociedade tem preconceito sim, não tem confiança, não aceita...não dá oportunidade de trabalho" (família)
No que se refere ao medo da sociedade, este é associado basicamente à questão da agressividade do doente mental:
"...o maior preconceito é o medo... o medo quando se fala em doente mental já se pensa em agressividade, em quebrar tudo" (profissional), "...ficam com medo com as coisas que eles fazem, ficam assombrados e isto é constrangedor, principalmente para a família (profissional), "...a sociedade tem medo, não quer chegar perto, fica perguntando, ele é agressivo?" (família)
As respostas de categorização negativa dizem respeito às terminologias mais pejorativas:
"...acha que é doido, que não tem juízo..." (família), "...eles tratam como bicho, como irracional, chama de doido, de louco..." (família)
Essa forma de representar a atitude da sociedade em relação ao doente mental, de forma exclusivamente negativa, faz com que a reforma Psiquiátrica e a desospitalização, com conseqüente inclusão familiar e social, não ocorra, posto que a sociedade é representada como ameaçadora para este ser "indefeso", surgindo o hospital como elemento protetor. Esses dados estão de acordo com o já exposto por Birman e Serra (1988), quando afirmam que os psiquiatras, então tutores, se colocaram responsáveis pelos doentes mentais, e estes foram colocados como incapazes ou como perigosos, precisando ser isolados da família e da sociedade para proteção deles mesmos, da família e da própria sociedade.
Sobre o preconceito em relação ao doente mental, os profissionais e os familiares negam a sua existência, numa dicotomia do discurso eu x sociedade (eu não sou preconceituoso, mas a sociedade é), semelhante aos dados encontrados por Camino, Silva, Machado e Pereira (2001) nos estudos sobre o racismo.
"a sociedade tem preconceito" (família), "...não tenho preconceito não... porque quem for contra quer dizer que estão pior que o mental" (família), "eu digo pelos vizinhos que tem preconceito" (família), "...a família acolhe ...eu, a família e os irmãos não tem preconceito" (família), "existe também o preconceito da sociedade" (profissionais), "eu não acredito que os profissionais de saúde mental tenham preconceito... ele não pode, eu não tenho preconceito." (profissional)
Esse fato nos faz pensar na nova forma de preconceito existente na nossa sociedade, o preconceito encoberto, sutil, destacado por Camino e colaboradores (2001), não dito, mas expresso veladamente de outras formas. Observam-se, nos dados da pesquisa que, embora a categorização negativa (doido, louco, inútil...) não tenha surgido abertamente nos discursos dos profissionais nem dos familiares, esses ficam subentendidos ao descrever o doente mental como sem juízo/sem razão (doido/louco), e por não o representarem de modo majoritário como capaz (apenas 32% dos profissionais o fazem, e nenhum familiar - Figura 1).
No que se refere à crença na capacidade do doente mental para o trabalho - outra questão abordada, mas não encontrada explicitamente sob forma de figura - pudemos constatar que os profissionais a articulam à sintomatologia e à gravidade, ancorando as suas representações na formação médico-psiquiátrica, com enfoque no diagnóstico patológico. A grande maioria dos profissionais (72%) admite que o doente mental tem condição para o trabalho, mas com restrições.
"...capacidade para o trabalho? Depende da patologia...", "...a melhora dele não é considerável para colocar ele em qualquer tipo de trabalho, a não ser em atividades artesanais, dirigidas por uma equipe que seja responsável, porque dá trabalho mesmo eu acho que eles não têm condição", "...depende do trabalho, se não for um trabalho com muita responsabilidade, ele pode trabalhar..." (profissionais)
Mais uma vez, veladamente, os profissionais atribuem capacidade ao doente mental, agora para o trabalho, no entanto, este é mencionado apenas como ocupacional, artesanal e sem qualificação.
Referentemente aos familiares, 54,2% deles acreditam ser possível o doente mental exercer atividades de trabalho, sendo as funções apontadas também aquelas que não exigem responsabilidade, estudo nem qualificação, como cuidar do jardim, cuidar da roça, juntar papelão. Outros 37,5% acreditam que não é possível para o doente mental exercer o trabalho.
"...trabalhar na roça, no mato, juntar metralha, não tem condição de fazer nada mais do que isto...", "...não tem condição para o trabalho, nada é confiável para ele..." "Ele não tem condição para o trabalho, não, porque a mente dele já arriou." (família)
Relembramos aqui o que Wanderley (2002) ressalta acerca da exclusão, que engloba, além da discriminação, a subalternidade, a não-equidade, a não-acessibilidade e a representação pública. Essa crença na incapacidade do doente mental para a independência e para o trabalho qualificado sustenta o crescimento do número de internos aposentados em idade útil (41,6% dos 24 pacientes estudados entre 21 e 40 anos), o que vem aumentar as reinternações e agravar a exclusão, segundo uma sociedade capitalista, em que a produtividade é parâmetro para inclusão social.
Nesse contexto, Hirano (1992) diz que, nas sociedades capitalistas, somente aqueles que trabalham, possuem fontes de recursos próprios e não são portadores de qualquer desordem física/orgânica, mental e social são aptos ao exercício da cidadania, que se inicia pelo trabalho. A doença é rejeitada como um valor que simboliza o não-trabalho, transformando o indivíduo em incapacitado e ipso facto num agente irresponsável, incapaz de assumir deveres e obrigações.
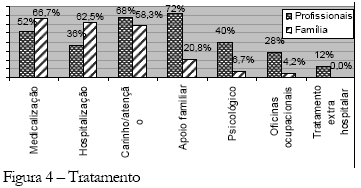
No que se refere ao tratamento, observa-se na Figura 4 que os tipos mais destacados pelos familiares foram a medicação (66,7%), a hospitalização (62,5%) e o carinho/atenção (58,3%) - incluindo da família, da sociedade e dos profissionais. Os familiares enfocam a medicação e a hospitalização com forte crença no saber médico/hospitalar e não ênfase no apoio familiar, o que favorece a permanência do tratamento tradicional, hospitalocêntrico/medicamentoso, sem incentivo à inclusão familiar.
Acerca disto, Birmam e Serra (1988) ressaltam que o poder histórico que a psiquiatria construiu sobre a loucura ultrapassa o plano da lei e atinge o nível da interioridade, da norma - que a família tem incorporado nos seus detalhes - que define o que é loucura/doença mental e quem tem não apenas a legalidade, mas, sobretudo, a legitimidade social para dela se ocupar - os médicos e o hospital.
Essa questão apóia-se no fato ocorrido, ainda no século XIX, quando a psiquiatria passou a assumir o tratamento e a tutela do doente mental, posto que nessa época a família era tida como a causa da doença mental, devendo o paciente ser retirado do contexto familiar, hospitalizando-o e tratando-o. Nesse período, o psiquiatra passou a ter o "poder" de cura, como afirmam Birmam e Serra (1988). É o processo de enaltecimento do hospital enquanto espaço de saber e de ação dos profissionais de saúde em detrimento da família, discurso este apropriado pelos familiares.
Já os profissionais destacaram o apoio familiar (72%), carinho/atenção (68%) - incluindo o da família, da sociedade e dos profissionais - e a medicação (52,0%) como formas de tratamento. Pode-se observar que os profissionais enfatizam em primeiro lugar a participação da família como parte principal do tratamento.
"...deveria a família dar mais assistência...", "...aproximar mais a família e o paciente...", "...precisa de respeito e de atenção da família...", "...a atenção da família eu acho que cobre tudo." (profissionais)
Este destaque da família no tratamento do doente mental, dado pelos profissionais, é paradoxal. Ao mesmo tempo em que enaltecem a família como necessária para o tratamento do doente mental, também a responsabilizam, uma vez que os profissionais têm uma visão negativa dos familiares (Figura 2), afirmando que estes são responsáveis pela doença e pela manutenção dos pacientes na instituição psiquiátrica.
"...muitas vezes o paciente tem mais atenção dentro do hospital do que na própria casa". (profissionais)
Importante destacar que a ênfase dada pelos profissionais à participação da família (72,0%) em detrimento da hospitalização (36,0%) remete à assimilação do discurso das atuais políticas públicas, que defendem o retorno dos pacientes para a família e para a sociedade, e a diminuição das hospitalizações.
Esse é o discurso do politicamente correto no atual contexto de reforma psiquiátrica. Entretanto, vale ressaltar que há uma dissociação entre o discurso e a prática, visto que esta é basicamente medicamentosa e hospitalocêntrica, como pode ser observado nos dados da Figura 4, que demonstram que os serviços substitutivos foram pouco mencionados pelos profissionais (12,0%).
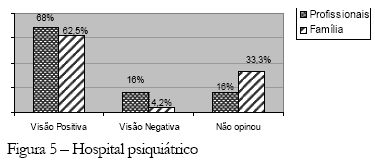
No que se refere às representações sobre o hospital (Figura 5), os grupos, profissionais e familiares, têm uma representação positiva destes, com respostas como:
"dá boa assistência, são bons, têm a função de tratar, acolher, cuidar e proteger o doente mental". (profissional)
Os profissionais chegam a afirmar que os pacientes são mais bem tratados no hospital do que em casa. Essas representações estão apoiadas na visão que possuem da atitude da família e da sociedade em relação ao doente mental, atitudes concebidas como basicamente negativas. Para os profissionais, os familiares abandonam, excluem e não cuidam do doente mental (ver Figura 2) e a sociedade o rejeita.
"...ele é mais aceito na sociedade do que na família...", "...tem paciente que é totalmente abandonado, tá de alta e a família nem vem buscar...", "...a família tem vergonha de ter um doente mental, acha melhor deixá-lo no hospital, escondido da sociedade..." (profissional)
Essas representações também dificultam a aceitação dos serviços substitutivos e a desospitalização dos doentes mentais.
"...pelo menos no hospital psiquiátrico ele tá recebendo a medicação certa, tendo atendimento...", "...muitas vezes o paciente tem mais atenção dentro de um hospital do que na própria casa..." (profissional)
Em razão dessa visão do doente mental, da família, da sociedade e da própria formação dos profissionais de saúde mental, é que 68,0% dos profissionais entrevistados têm uma visão positiva dos hospitais psiquiátricos.
"...o hospital psiquiátrico em si está prestando uma boa assistência ao doente mental...", "...eu acho que o papel do hospital na psiquiatria ele é preponderante e nunca vai deixar de ser porque sempre vai haver paciente em crise..." (profissional)
Ainda se tratando dos hospitais psiquiátricos, há o predomínio de uma representação positiva dos mesmos, também pela família (62,5%).
"...os hospitais, eles funcionam bem...", "...a gente sente um alívio porque eles estão aqui e estão sendo bem tratados...", "...o hospital é bom porque protege ele..." (família)
A hospitalização é sustentada pela representação que se tem do hospital como algo positivo e que tem a função de tirar o doente da sociedade para proteger e para dar descanso à família. Isso se justifica por algo que surge no discurso dos familiares e dos profissionais, na visão do hospital como um protetor, que contém a fúria do doente mental e consegue dominá-lo. Também se justifica no discurso da família pelo impacto da doença mental nesta, com questões como sobrecarga, tristeza e sofrimento.
"...o hospital é bom porque tira ele da sociedade para não causar tanto mal, não cometer crime algum...", "dar descanso à família", "...o papel do hospital é tirar o doente de casa, porque em casa é um aperreio..." (família)
Essas representações terminam por prejudicar a efetivação de atitudes mais inclusivas e de aceitação da reforma psiquiátrica, fazendo com que o hospital psiquiátrico seja enaltecido e os serviços substitutivos sejam vistos como ameaça à família e à sociedade.
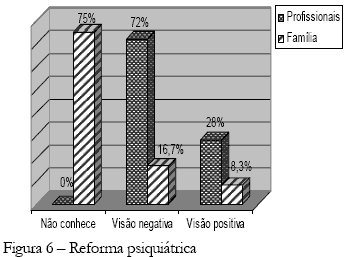
No que se refere à reforma psiquiátrica, 72,0% dos profissionais entrevistados são contra, tendo basicamente uma visão negativa desta, vinculada especificamente ao fechamento dos hospitais psiquiátricos, o que pode estar relacionado à necessidade de preservar o espaço hospitalar para tratamento do doente mental.
"...eu acho precipitado este negócio de fechar os hospitais, como é que se vai fazer...", "...reforma psiquiátrica, isto aí para mim é um conceito despreparado, eu acho que é uma coisa totalmente fora de propósito...". (profissionais)
Os serviços substitutivos foram pouco menciona-dos pelos profissionais e, de fato, estes estão pouco presentes na nossa sociedade, pois a cidade de João Pessoa, capital do estado, até a presente data, possui apenas dois CAPS mental, um CAPS-ad, nenhuma residência terapêutica, nenhum CAPSI e o Programa de Volta Pra Casa ainda não foi implantado. Tais fatos explicitam a necessidade de se repensar essa situação em termos de política de saúde mental, pois não há como privilegiar apenas um lado do processo, a inclusão familiar, sem que se enfatizem os demais.
Quanto aos familiares, a grande maioria (75%) não conhece o que é reforma psiquiátrica, dando respostas basicamente do tipo: "...não ouvi falar...", "...e tem reforma na psiquiatria?..."
Apenas um pequeno grupo de familiares se posicionou diante das reforma psiquiátrica e, dentre esses, 16,7% apresentam uma visão negativa da mesma e também a associam ao fechamento dos hospitais psiquiátricos.
"...o governo quer acabar os hospitais psiquiátricos, eu não acho bom não, eles vão ficar na rua, sujeito a morrer..." (família)
Tsu (1993) revela que a família não está aceitando de modo passivo essa transferência de responsabilidade por não possuir condições para lidar com o doente mental, fruto do tempo que abriu mão desse trabalho para os hospitais ou por não possuir recursos financeiros ou emocionais para lidar com o doente mental.
A resistência para levar adiante a reforma psiquiátrica decorre, entre outros fatores, como afirmam Pontes, Souza e Fraga (1995), da desinformação de familiares, que têm receio de perder o hospital psiquiátrico como espaço de tratamento; do medo de alguns profissionais de perder o emprego; e, por último, da falta de vontade política dos governos de contribuir para a criação de serviços de saúde mental substitutivos do manicômio. Tais questões geram um impacto e uma visão distorcida da reforma com apreensão e exaltação de um único aspecto, o fechamento dos hospitais psiquiátricos, vendo negativamente essa questão e se opondo à reforma psiquiátrica.
Considerações finais
Esta pesquisa buscou compreender as representações acerca do hospital psiquiátrico, do doente mental e de seus familiares, da sociedade em relação ao doente mental, ao tratamento e à reforma psiquiátrica. Visou também compreender como as representações dos atores sociais investigados repercutem na aceitação da reforma psiquiátrica e na adesão ao novo modelo de assistência à saúde mental, com ênfase na desospitalização e reinserção sociofamiliar.
Com relação às representações acerca do doente mental, observou-se que ainda existe uma atmosfera notadamente insatisfatória e visões estereotipadas de cunho negativo e sentimentos desfavoráveis em relação ao doente mental. Tais estereótipos encontram-se presentes, ainda hoje, com representações como sem-juízo, sem-razão e agressivo; com atitudes de medo e exclusão. A família, por estar inserida na sociedade, acaba pactuando seus valores e representações; reproduzindo o discurso da sociedade, acrescido de suas vivências, adornadas pelo desgaste emocional e pelo sofrimento familiar. Mesmo entre os profissionais de saúde mental, permanecem as noções de periculosidade, pouco valor e ineficiência, a despeito de seus conhecimentos e experiências com a doença mental.
Tais representações dificultam a desospitalização e a reinserção sociofamiliar, favorecendo a manutenção do doente mental em instituição psiquiátrica asilar, para a proteção do paciente, da família e da sociedade.
Ao representar a família, os familiares dos doentes mentais enfocam os sentimentos e as vivências com relação às mudanças de comportamento e agressividade do doente mental. Já os profissionais representam os familiares de maneira negativa e estereotipada, omitindo os sentimentos e as conseqüências do impacto da doença mental nesses. Essa visão prejudica uma tomada de decisão mais coerente, principalmente no que diz respeito à inclusão familiar, dificultando a implantação dos novos modelos de atendimento, incluindo a reforma psiquiátrica e a inclusão familiar.
No que se refere às representações acerca do hospital psiquiátrico e do tratamento do doente mental, observou-se nesta pesquisa que os sujeitos têm uma visão positiva dos hospitais, com ênfase no tratamento medicamentoso, concebendo que os hospitais realizam o trabalho de cuidar e de proteger o doente mental.
As representações acerca da reforma psiquiátrica são basicamente negativas, relacionadas ao fechamento dos hospitais e à desistência do doente mental, o que também se articula à representação negativa da sociedade quanto ao doente mental. Na concepção dos sujeitos desta pesquisa, ao fechar os hospitais, os pacientes ficarão desasistidos, à mercê da sociedade rejeitadora e preconceituosa.
Podemos afirmar que a reforma psiquiátrica, apesar de ter tido início nos anos setenta, ainda está iniciando sua caminhada e não ocorre de forma consensual, como afirma Oliveira (2000). Isso acontece em razão da complexidade temática que envolve condições econômicas, históricas, políticas e culturais que visam transformar a relação entre a sociedade e a loucura, relação ainda de exclusão e não de inclusão.
Gostaríamos de concluir citando uma frase de Amarante (1996, p. 46) "...nada pode ser modificado se vidas não forem modificadas..." Partindo dessa afirmação, poderíamos acrescentar que nada pode ser modificado se a nossa visão do outro, as nossas representações e as nossas práticas não forem modificadas. Devemos, pois, lutar para mudar as estruturas, as representações, as políticas públicas, posto que, se as estruturas dos serviços em saúde mental permanecerem asilares, segregacionistas e de exclusão, nada modificaremos. Devemos buscar práticas e discursos mais inclusivos, mais positivos e menos segregacionistas quanto ao portador de doença mental.
Devemos romper com o paradigma da loucura como sinônimo de incapacidade e de periculosidade e com as práticas que advogam medidas de tutela e de exclusão. Destacamos que tais rupturas não ocorrem por determinação legal ou por empenho solitário. A mudança é mais ampla: trata-se da desconstrução das representações que naturalizam a patologia e a exclusão e da construção de um novo olhar ancorado na história, na cultura e na singularidade do sujeito.
Referências
Amarante, P. (1996). Psiquiatria social e reforma psiquiátrica. Rio de Janeiro: Fiocruz. [ Links ]
Bader, S. (2002). Inclusão: exclusão ou inclusão perversa? Em S. Bader (Org.). As artimanhas da exclusão: análise psicossocial e ética da desigualdade social (pp. 7-13). Petrópolis: Vozes. [ Links ]
Bardin, L. (1977). Análise de conteúdo. São Paulo: Martins Fontes. [ Links ]
Barros, D. (1994). Cidadania versus periculosidade social: a desinstitucionalização como desconstrução do saber. Em P. Amarante (Org.). Psiquiatria social e reforma psiquiátrica (pp. 170-196). Rio de Janeiro: Fiocruz. [ Links ]
Birman, J. & Serra, A. (1988). Os descaminhos da subjetividade: um estudo da instituição psiquiátrica no Brasil. Niterói: EDUFF. [ Links ]
Camino, L., Silva P., Machado, A. & Pereira, C. (2001). A face oculta do racismo no Brasil: uma análise psicossociológica. Revista Psicologia Política, 1, 13-36. [ Links ]
Delgado, P. (2003). Protagonismo social da psicologia na reforma psiquiátrica. Em M. Silva (Org.). II Seminário Nacional de Psicologia e Políticas Públicas: políticas públicas, psicologia e protagonismo social (pp. 116-149). João Pessoa: CFP/CRP. [ Links ]
Desviat, M. (1999). A reforma psiquiátrica. Rio de Janeiro: Fiocruz. [ Links ]
Foucault, M. (1972). A história da loucura. São Paulo: Perspectiva. [ Links ]
Hirano, S. (1992.) A construção da ordem social normal e patológica: uma teoria, um caso e um conto. Em M. A. D'Incao (Org.). Doença mental e sociedade: uma discussão interdisciplinar (pp. 249-265). Rio de Janeiro: Graal. [ Links ]
Oliveira, F. (2000). Reabilitação psicossocial no contexto da desinstitucionalização: utopias e incertezas. Em M. Jorge, W. Silva & F. Oliveira (Orgs.). Saúde mental: da prática psiquiátrica asilar ao terceiro milênio (pp. 52-60). São Paulo: Lemos. [ Links ]
Oliveira, F., Jorge, M. & Silva, W. (2000). A prática cotidiana nos CAPS. Em M. Jorge, W. Silva & F. Oliveira (Orgs.). Saúde mental: da prática psiquiátrica asilar ao terceiro milênio (pp. 145-160). São Paulo: Lemos. [ Links ]
Pontes, P., Souza, A. & Fraga, M. (1995). Reforma psiquiátrica no Ceará: tópicos de caracterização dos novos serviços. Revista Brasileira de Enfermagem, Brasília, 48(3), 297-303. [ Links ]
Resende, H. (1994). Política de saúde mental no Brasil: uma visão da história. Em S. Tundis & N. Costa (Orgs.). Cidadania e loucura: políticas de saúde mental no Brasil (pp. 15-74). Petrópolis: Vozes. [ Links ]
Szazz, T. (1978). A fabricação da loucura: um estudo comparativo entre a inquisição e o movimento da saúde mental. Rio de Janeiro: Zahar. [ Links ]
Tsu, T. (1993). A internação psiquiátrica e o drama dos familiares. São Paulo: EDUSP. [ Links ]
Wanderley, M. (2002). Refletindo sobre a noção de exclusão. Em B. Sawaia (Org.). As artimanhas da exclusão: análise psicossocial e ética da desigualdade social (pp. 16-26). Petrópolis: Vozes. [ Links ]
 Endereço para correspondência
Endereço para correspondência
E-mail: silcamaciel@ig.com.br
Recebido em junho de 2006
Reformulado em dezembro de 2007
Aprovado em março de 2008
Sobre os autores:
* Silvana Carneiro Maciel é doutora em Psicologia Social pela Universidade Federal da Paraíba/ Universidade Federal do Rio Grande do Norte, psicóloga, professora titular do Departamento de Psicologia da UFPB, diretora da Associação Brasileira de Ensino em Psicologia. Tem experiência na área da saúde, com interface social e ênfase na Saúde Mental e é pesquisadora na área da saúde mental e dependência química.
** Carla Maria Carvalho Maciel é mestre em Psicologia Social pela Universidade Federal da Paraíba, psicóloga e pesquisadora do grupo de pesquisa em Psicologia Social (UFPB).
*** Daniela Ribeiro Barros é mestre em Psicologia Social pela Universidade Federal da Paraíba, psicóloga, professora substituta do Departamento de Psicologia da UFPB e professora da Faculdade Natalense para o Desenvolvimento do Rio Grande do Norte (FARN). Tem experiência na área da Saúde, com ênfase na Dependência Química. É pesquisadora na área de Saúde Mental e Dependência Química.
**** Roseane Christhina da Nova Sá é mestre em Psicologia Social pela Universidade Federal da Paraíba, psicóloga e professora da Universidade Potiguar (UNP - RN). Tem experiência na área da Saúde com ênfase na Saúde Coletiva e Mental.
***** Leoncio F. Camino é PhD e doutor em Psicologia pela Université Catholique de Louvain, professor titular da Universidade Federal da Paraíba, membro da Comissão Nacional dos Direitos Humanos, membro do Conselho Editorial da Revista Estudos de Psicologia, membro do Conselho Editorial da Editora Vozes, pesquisador do Conselho Nacional do Desenvolvimento Científico e Tecnológico e vice-presidente da Sociedade Brasileira de Psicologia Política.













