Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Aletheia
versão impressa ISSN 1413-0394
Aletheia vol.52 no.2 Canoas jul./dez. 2019
ARTIGOS EMPÍRICOS - PSICOLOGIA
Perfil e formação do profissional do CAPS e sua compreensão do transtorno mental
CAPS professional profile and training and the understanding of mental disorder
Mariane Santos Janczeski Bogo1; Cibele Alves Chapadeiro2
Universidade Federal do Triângulo Mineiro
RESUMO
A Reforma Psiquiátrica brasileira vem produzindo mudanças na compreensão e cuidado aos indivíduos com transtornos mentais, sendo o Centro de Atenção Psicossocial (CAPS) o serviço responsável pelo atendimento desses sujeitos. Essa pesquisa busca compreender como é o perfil dos profissionais que atuam no CAPS e o entendimento dos mesmos sobre o transtorno mental, sua evolução e frequência. Foram realizadas entrevistas com profissionais de nível superior. As entrevistas foram submetidas à análise de conteúdo de Bardin, das quais originou 3 categorias. Os resultados mostraram que todos os profissionais possuem especializações. Acreditam que o sofrimento mental é complexo, anunciando algo que muitas vezes não é dito e revelado, como porta-voz da sociedade. Os transtornos mais frequentes são o transtorno bipolar, os de personalidade e do espectro da esquizofrenia. O perfil e atuação desses profissionais demonstram que a Reforma Psiquiátrica tem sido efetiva nesse CAPS.
Palavras-chave: Profissional de saúde; Formação Profissional; Transtornos mentais.
ABSTRACT
The Brazilian Psychiatric Reform has been producing changes in the understanding and care of individuals with mental disorders, and the Psychosocial Attention Center (CAPS) is the service responsible for these subjects. This research has the objective to understand the profile of the professionals working in the CAPS and their understanding of the mental disorder, its evolution and frequency. Interviews were conducted with professionals of higher education. The interviews were submitted to the content analysis of Bardin, from which 3 categories originated. The results showed that all professionals have specializations. They believe that mental suffering is complex, announcing what is often not said and revealed, as a society's spokesperson. The most frequent disorders are bipolar disorder, personality disorders and spectrum of schizophrenia. The profile and the understanding of these professionals demonstrate that the Psychiatric Reform has been effective in this CAPS.
Keywords: Professional Profile; Professional training; Mental Disorders.
Introdução
Segundo a Organização Mundial de Saúde (OMS), houve um aumento da prevalência de transtornos mentais na população mundial nas últimas décadas. Estimase que cerca de 650 milhões de pessoas apresentem algum transtorno mental (World Organization Health [WHO], 2013). Transtornos mentais são caracterizados por alterações do pensamento e do humor (emoções) ou por comportamentos relacionados a angústia pessoal e/ou deterioração do funcionamento, duradouros ou recorrentes e que resultem em perturbações do funcionamento pessoal em uma ou mais áreas da vida (Organização Mundial de Saúde [OMS], 2001).
A Reforma Psiquiátrica brasileira teve início no final da década de 70 e vem conduzindo diversas mudanças no que se refere à maneira de compreender e lidar com o transtorno mental. Trata-se de um movimento jurídico, político, social, cultural, e histórico que busca questionar e elaborar propostas para a transformação do modelo clássico do paradigma psiquiátrico, em que o indivíduo em sofrimento mental devia ser afastado para tratamento em instituições especializadas (Amaral & Rieth, 2015; Amorim & Otani, 2015). A reforma visa substituir o modelo hospitalar por um modelo de atendimento integral que preza a permanência dos indivíduos em sua comunidade, favorecendo a formação de vínculos estáveis e garantindo seus direitos de cidadãos, consolidado em um paradigma psicossocial, com a lógica da produção de saúde e de laços sociais (Amaral & Rieth, 2015). As discussões sobre a saúde mental culminaram na criação de uma serie de políticas públicas que têm como objetivo a redução progressiva dos leitos em hospitais psiquiátricos e a construção de uma rede de serviços substitutivos, como os Serviços Residenciais Terapêuticos (SRT), estratégia Saúde da Família e os Centros de Atenção Psicossocial (Ministério da Saúde, 2005; Amaral & Rieth, 2015).
Os CAPS foram instituídos pela Portaria Ministerial 336/GM, de 2002, com a Lei nº 10.216/2001, caracterizando-se como serviços responsáveis pelo atendimento prioritário de pacientes/usuários com transtornos mentais severos e persistentes, em tratamento intensivo, semi-intesivo e não intensivo e funcionando segundo a lógica de cada território. Destacam-se, portanto, por serem um serviço territorial, não intramuros como os demais serviços tradicionais de saúde mental. Desinstitucionalizar não significa somente derrubar muros, mas também, desconstruir formas de olhar e transformar estruturas mentais (Amorim & Otani, 2015).
Os CAPS devem desempenhar papel fundamental na ampliação de lugares sociais a serem habitados pelas pessoas em sofrimento psíquico (Santos & Martins, 2016), a reinserção dos usuários em seus múltiplos contextos sociais. Ainda, o objetivo do tratamento nos CAPS deve ser possibilitar às pessoas o gerenciamento de suas vidas, viabilizando sempre maior autonomia e aumentando a capacidade de escolha dos usuários (Amorim & Otani, 2015). Por outro lado, novas modalidades de tratamento não determinam que as pessoas em sofrimento mental possam efetivamente assumir a condição de cidadão, pois novos serviços podem estar embasados em antigas práticas manicomiais e excludentes (Pinho, Souza & Espiridião, 2018).
Nesse sentido, os serviços devem estar atentos e em constante processo de reflexão em relação às práticas que estão sendo desenvolvidas. É fundamental a constante atenção ético-técnica dos envolvidos nesse processo, para que de fato ocorra a mudança de paradigma, considerando que a reabilitação implica em transformação total de toda política dos serviços de saúde mental (Amorim & Otani, 2015). Dessa forma, faz-se essencial a avaliação periódica com o usuário, familiares e/ou cuidadores a partir da discussão com a equipe dos serviços, readequando as necessidades que vão surgindo (Pinho et al., 2018).
Segundo a OMS (2001) a reabilitação psicossocial é o conjunto de atividades que possibilitam aumentar a independência do indivíduo, a redução da estigmatização, o aumento da competência social, através do desenvolvimento de potencialidades individuais, apoio familiar e comunitário. Ressalta-se que reabilitar não consiste em simplesmente adaptar os desabilitados e sim, um processo em busca de mudanças de determinadas regras, de forma que a sociedade passe, cada vez mais, a conviver com as diferenças, o que indica, além de transformação da atenção dos serviços de saúde, uma transformação social mais ampla (Amorim & Otani, 2015; Salles & Miranda, 2016).
Silva, Esperidião, Cavalcante, Souza e Silva (2013) entendem que o trabalho em saúde mental, deve necessariamente ocorrer em equipe, destacando a importância da interdisciplinaridade, embora esta nem sempre seja uma tarefa fácil. A interdisciplinaridade possibilita um cuidado mais humanizado e de melhor qualidade, considerando todos os"fragmentos" da pessoa neste processo (Cattani, Siqueira & Terra, 2018).
A transformação do modelo de atenção à saúde mental é um processo social complexo, que exige a participação social, a revisão epistemológica de concepções de cuidado e mudança na subjetividade dos trabalhadores, como forma de consolidar novas práticas de cuidado e atuação, associadas aos outros processos de transformação (Vasconcelos, Jorge, Catrib, Bezerra & Franco, 2016). Considerando a importância das conquistas advindas da Reforma Psiquiátrica para o cuidado em saúde mental, percebe-se que essas transformações não acontecem de forma unânime em todas as dimensões.
Apesar da abertura de um número significativo de serviços substitutivos, como os Centros de Atenção Psicossocial, ainda existem lacunas entre a gestão da Política de Saúde Mental, os serviços substitutivos e a concepção do transtorno mental e seu cuidado pelos profissionais. É importante refletir sobre quem é o profissional que está atuando nesses serviços, a formação que têm recebido ou a formação continuada dos profissionais que compõem a equipe multidisciplinar dos serviços e como compreendem o transtorno mental no modelo de atenção sinalizado pela Política de Saúde Mental brasileira.
Assim, considerando a complexidade e as implicações das mudanças na assistência e atuação em saúde mental, essa pesquisa busca compreender como é o perfil dos profissionais que atuam no CAPS, sua formação e o entendimento dos mesmos sobre o transtorno mental, sua evolução e frequência.
Método
Trata-se de uma pesquisa qualitativa, fundamentada em um referencial familiarsistêmico e nas pesquisas relacionadas ao tema.
Amostra
Os critérios de inclusão dos participantes foram profissionais: (a) de formação no ensino superior (b) que trabalhassem na instituição há pelo menos um ano, (c) que realizavam ou já haviam realizado atividade com os familiares e usuários na instituição e (d) que tivessem disponibilidade no tempo de coleta de dados.
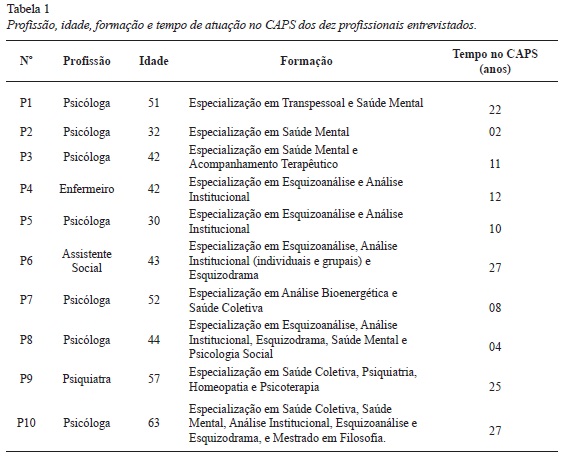
Participaram do estudo 10 profissionais de um CAPS 2 do interior de Minas Gerais, sendo 7 psicólogas, 1 assistente social, 1 enfermeiro e 1 psiquiatra. Três deles eram homens e 7 eram mulheres, na faixa etária de 30 a 60 anos, predominando entre 40 e 60 anos (Tabela 1).
Instrumento
Foi utilizado um roteiro de entrevista semiestruturado, construído pelos pesquisadores e baseado na literatura, que versa sobre a formação profissional, as trajetórias de estudo dos profissionais e trabalho em Saúde Mental, o entendimento dos mesmos sobre os transtornos mentais dos usuários; como se dá a evolução do quadro de sofrimento mental dos usuários e quais os transtornos mais atendidos na instituição.
Procedimento
Os profissionais foram contatados no CAPS 2, situado no interior de Minas Gerais, e foram convidados a participar da pesquisa. Foi realizada uma entrevista com os profissionais, individualmente, no próprio CAPS. No momento da entrevista, foi apresentado e assinado o Termo de Consentimento Livre e Esclarecido - TCLE, sendo entregue uma cópia do termo. As entrevistas foram realizadas em uma sala reservada na instituição, garantindo o sigilo dos participantes e a confidencialidade das informações. Foi solicitada a permissão para audiogravar a entrevista e informada a destruição da gravação a posteriori. As entrevistas tiveram duração média de uma hora.
Procedimentos éticos
A pesquisa foi aprovada pelo Conselho de Ética em Pesquisa da Universidade Federal do Triângulo Mineiro, de acordo com a Resolução 196/96 do CNS – MS, protocolo número 2.289.026. As gravações das entrevistas serão guardadas por cinco anos na Pós- Graduação em Psicologia, quando então serão destruídas.
Análise de dados
As entrevistas foram transcritas na íntegra para a análise de dados. A análise dos relatos dos entrevistados foi baseada na análise de conteúdo de Bardin (2010). De acordo com Bardin (2010), a análise de conteúdo se faz pela técnica de codificação que transforma os dados brutos do texto, por meio de recorte, agregação e enumeração, permitindo atingir uma representação do conteúdo. Além disso, a análise de conteúdo de Bardin (2010) salienta seu caráter social, uma vez que é uma técnica com o intuito de produzir inferências de um texto para seu contexto social de forma objetiva. Bardin (2010) propõe as etapas da técnica, que foram organizadas em três fases: pré-análise; exploração do material; tratamento dos resultados, inferência e interpretação.
Resultados e Discussão
Do conteúdo das entrevistas realizadas com os profissionais do CAPS, foram extraídas as seguintes categorias: Formação profissional em saúde mental; Percepção do profissional sobre o sofrimento mental; Evolução do transtorno mental. Serão apresentadas as categorias com falas ilustrativas dos profissionais, que serão identificados por uma letra e um número.
Formação profissional em saúde mental
Todos os profissionais entrevistados possuem especializações. Metade têm Especialização em Saúde Mental, Análise Institucional e Esquizoanálise (Tabela 1). Os profissionais trabalhavam no CAPS entre dois e 27 anos, a maioria há mais de 10 anos (Tabela 1), o que indica boa experiência dos mesmos e provável engajamento com a proposta pós reforma e com a saúde mental. Em relação à formação dos profissionais, destaca-se a fala de um deles sobre a importância da formação continuada, como as supervisões. Os profissionais que fizeram os relatos serão identificados pela letra P e um número de identificação.
Claro que o psicólogo precisa, vai aprender isso quando você for fazer clínica, ir aprendendo um pouco mais de neutralidade. Totalmente é impossível, mas a gente acaba se misturando... por isso que é importante ter supervisão. Eu pago até hoje supervisão, você acredita? Não é sempre, agora não né, eu falo pra ela"não, tem dó, já me ensinou demais", mas tem casos daqui que apesar de ter supervisão institucional, tem casos da psicoterapia que eu levo pra supervisão, pra ver até onde eu estou misturando, porque supervisão é isso, né? Até onde eu estou misturando com o paciente ou não...né? (P1)
Silva et al. (2013) ressaltaram, em sua pesquisa, a importância da educação permanente para os profissionais que atuam no CAPS, uma vez que está relacionada à qualidade das atividades oferecidas. A educação permanente busca transformar a prática dos trabalhadores a partir dos problemas do cotiditano. A necessidade de educação permanente em saúde mental decorre, segundo os autores, da especificidade desta área do conhecimento no setor da saúde, somando-se o fato de que muitos profissionais tiveram sua formação acadêmica anterior ao processo da Reforma Psiquiátrica; e também porque a academia não conseguiu, ao longo do tempo, trabalhar a temática em consonância à Política Nacional de Saúde Mental (PNSM).
Metade dos profissionais entrevistados já tinha contato com o CAPS antes de serem contratados, através de estágios realizados pela faculdade ou através de trabalhos voluntários. Deste fato se confirma a importância da experiência prática na formação de alunos para verificar a empatia com a área de trabalho futuro. Destaca-se a fala de um dos profissionais que ajudou na fundação da instituição:
Eu sou umas das instituidoras... nós já começamos a atender, gratuitamente, porque não tinha nem normatização ainda do SUS, para ter convênio, nós atendemos cerca de quatro anos sem convênio e aí já foi criada a clínica da Fundação... Então, esse ano completa 27 anos. E a Fundação é o CAPS mais antigo de Minas Gerais. Formalmente não é, por causa da data do convênio, então tem essa perda histórica... A gente montou primeiro equipamento, primeiro ambulatório de Saúde Mental do município, foi uma experiência muito rica... a gente tinha que se haver, por muita supervisão porque a maior parte muito recém-formado e não tinha como recuar diante desses projetos, então acho que a gente foi muito inventivo, muito estudioso, muito trabalhador, não se amedrontou diante das questões todas que apareciam, né.... e depois disso na minha experiência pessoal eu tive a oportunidade, eu tava fazendo o curso, especialização em Saúde Mental... já era uma preparação pra Reforma, foi muito bom!... (P10).
Um dos profissionais ressalta o envolvimento que tem com a proposta do CAPS, o compromisso e entusiasmo com o trabalho na saúde mental, como aprendeu em sua formação, e que repercute nos usuários e familiares:
A gente se implica... se a gente não cuidar do sofrimento mental, pelas tantas pessoas isoladas, embotadas, sofridas, se você não busca um outro campo, enquanto terapeuta, você também vai embotando, sofrendo. O tom, a sonorização, vai ficando mais fragilizada, mais lentificada, né? Então eu acredito que precise, não que eu não tenha nenhum sofrimento, mas a gente precisa buscar energia, esse campo de força, pra possibilitar tanto pra família, quanto pros usuários, uma energia motivada. Veio pra resgatar, pra fazer algo diferente, né? Então, é assim que eu desenvolvo meu trabalho, sabe? Assim que eu fui treinada, que eu aprendi, como eu disse anteriormente, eu não me vejo fazendo outra coisa. A gente vai cansando... assim, mas você sempre busca essa vitalidade, né? De levar, de proporcionar, uma melhora pra saúde, um alto astral! Acho que foi isso...Eu fico encantada! E gosto desses trabalhos. Quando eu acompanho os estudantes, as pesquisas, porque a gente precisa divulgar esses trabalhos, precisa ter o feedback da gente, das famílias, precisa ter esse retorno... (P5).
Se o profissional se sente implicado, motivado, terá repercussão no seu trabalho com o usuário e na família do mesmo, e por consequência aumentará a motivação do profissional. Além da motivação, os profissionais se revelaram muito criativos em relação às estratégias utilizadas para conseguir efeitos terapêuticos nos usuários e familiares. Os profissionais deste CAPS compreenderam que para manter o envolvimento é preciso mudar, ser criativo, criar estratégias para que os usuários e familiares permaneçam participando do tratamento (Aun, Vasconcellos & Coelho, 2007).
Percepção do profissional sobre o sofrimento mental
Metade dos profissionais revelou que o sofrimento mental é muito complexo, sendo difícil teorizar e enquadrar. E que se trata de um sofrimento que não é palpável, não tem medida, correspondente a uma dor muito difícil de lidar. Alguns profissionais enxergam o sofrimento mental como uma questão de saúde pública e acha que deve ser tratado com a devida atenção, como as demais doenças. Outros acreditam que o sofrimento mental é como uma"faca de dois gumes" (P2), em que pode ser tanto por uma questão de adoecimento, sendo um porta voz da sociedade, anunciando algo que muitas vezes não é dito, revelando o que é escondido e representando uma dor que diz respeito à sociedade; como pode ser saudável, uma vez que também é adoecedor adequar-se àquilo que está errado.
A perspectiva trazida pela profissional P2 é de que o"doente", o indivíduo identificado como tal, é representante da estrutura, dos relacionamentos, da cultura, dos valores, dos legados, dos mitos e das lealdades que engendram ou englobam o sistema familiar. Assim sendo, o indivíduo com transtorno mental é designado como porta voz do sintoma da família, da sociedade, ao mesmo tempo em que influencia e é influenciado pelas relações que se estabelecem nesses contextos (Schmidt, Schneider & Crepaldi, 2011).
Assim como a ideia de porta voz mencionada, P9 traz a ideia de espelho:
O sofrimento mental é uma dor muito difícil, porque é uma dor que lida com a dificuldade do humano carregado. Quando essa dor se manifesta, ela vai lidar com a negação do mundo, que não quer se ver, porque acima de tudo, o sofrimento mental é o espelho também daquele que está vendo, das limitações que carrega. Então eu acho que todos nós temos dificuldade de carregar aquilo que não entendemos, carregada na diferença dialogada pelo coletivo, carregada de dores que são de natureza dual e dores que são focadas na ideia de que o mundo se daria apenas individual. Então, é uma dor na singularidade, uma dor da diferença, mas também é uma dor humana, demasiadamente humana, da vida, carregada do cotidiano.
Simões, Fernandes e Aiello-Vaisberg (2013) entendem que a luz da Reforma Psiquiátrica, o sofrimento psíquico é complexo e tem um caráter pluridimensional. Entretanto, os agentes do processo de desinstitucionalização, os trabalhadores da área de saúde mental, muitas vezes mantêm uma visão conservadora. Alguns dos profissionais desta pesquisa relatam bem a mudança preconizada pela Reforma Psiquiátrica, não porque eles não reconheçam a doença, mas porque mudam ampliam o olhar sobre o sofrimento mental, enxergando para além do adoecimento. De acordo com um profissional, ao invés e os usuários ficarem internados a vida toda, com a Reforma Psiquiátrica, a aposta é em um trabalho humanizado, com a oferta de clínica e de um aparato de cuidados que são os serviços substitutivos, de forma amorosa e produtiva:"Medica direito, cuida direito, sai do paradigma de buscar a cura a qualquer preço, da supressão dos sintomas"(P10). Um deles conheceu outras instituições e percebeu um diferencial nesta questão da humanização:
"Acontece aqui o que eu não vi acontecer em outros lugares. Esse contato, o abraço, o afeto... às vezes, da gente almoçar junto, é muito interessante essa diferença, e é um local que você aprende muito, como pessoa, como profissional." (P3).
Os profissionais percebem que quanto mais humanizador o tratamento, mais potente é. Acreditam que lidar com o sofrimento mental é trabalhar no sentido de criar possibilidades pra que a pessoa tenha qualidade de vida e se sinta humano, seja respeitado. Além disso, ressaltam a importância da qualidade de vida no sofrimento mental. Um dos profissionais (P7) acredita que o transtorno também não é só a nível mental, mas a nível social, envolvendo família, trabalho, sociedade, ressaltando a importância do cuidado:
...e quando bem cuidado, quando o usuário faz um acompanhamento, é possível retornar a algumas atividades, então é possível sim, esse acompanhamento é fundamental pra que a pessoa possa retomar a vida, não sei se com a mesma qualidade anterior, antes do transtorno, mas com uma qualidade legal né, de vida..."
Lauermann e Borges (2014) entendem que a forma como os profissionais compreendem a doença mental e como percebem as pessoas que têm algum sofrimento psíquico, pode dar indicativos de como elas são acolhidas e atendidas pelo serviço. Segundo Amorim e Lavrador (2017), há uma preocupação em relação ao modo como é cuidado, para que o usuário não seja reduzido à uma doença ou diagnóstico. Santos e Martins (2016) também entendem que para o bom andamento do processo de inserção social de sujeitos em sofrimento psíquico, o estigma influencia negativamente na superação das práticas manicomiais. P10 retrata essas questões de estigma:
Birman tem um conceito imprescindível, que ele fala de uma cidadania tresloucada, que não cabe ao chamado louco, em que ele(se) perdeu no processo e virou um doente mental, não cabe a ele se adaptar a sociedade. A sociedade tem que fazer caber, lógico, com as diferenças, e aí você diz junto a isso: você tá tratando?... Então assim, fazer caber as diferenças, da lógica, do modo de vida, do quanto a pessoa dá conta de produzir ou não, né, isso vale pra família, pra aquela comunidade, pra sociedade como um todo [...] não são eles que vão se adaptar, a adaptação tem que ter essa interação, e por isso que é muito raro eles entrarem em um mercado de trabalho... (P10)
Então é como se fosse um, é doente mental então sobrecodifica todas as outras necessidades nesse item, uma subjetividade que vai recebendo toda essa carga de sobrecodificação, uma hora ela passa a acreditar que ela é assim mesmo. Muitas vezes, um dos grandes trabalhos da desinstitucionalização do serviço substitutivo tem que fazer, é essa colonização da mente né e das emoções sobre esse si próprio, como fosse a totalização de um única coisa, nós somos uma imensidade, nós somos uma... Pra ninguém é legal ser tratado com uma única referência né, então tem que encontrar as linhas de fuga né, pra desmantelar essas identidades rígidas, fixas, né, que vão construindo o entorno. E que não tem nada a ver com a questão patológica em si, percebe? Então o trabalho é muito delicado, muito apaixonante... cauteloso e ao mesmo tempo muito audacioso. (P10)
Para Silva et al. (2013), é importante reconhecer a complexidade do modelo de atenção psicossocial, cujas ações têm vistas ao resgate da cidadania, além de enfatizar a importância da inclusão da família no tratamento e na reabilitação. Segundo a fala do profissional, como o indivíduo com transtorno mental é o desviante, há sempre uma tentativa de enquadrá-lo e não de inseri-lo da maneira que lhe é possível.
Evolução do transtorno mental dos usuários
Os profissionais fizeram uma distinção da evolução do transtorno mental quando se trata de primeira(s) crise(s) ou quando o quadro já está mais cronificado. P1 diz que:
O objetivo de quem trabalha com transtorno mental severo no CAPS é a reabilitação psicossocial, e já a primeira crise aparece, muitas vezes, com uma desestruturação severa, então o CAPS vai estruturar juntamente com o paciente, equipe, família e rede.
Os profissionais também referem que a evolução do transtorno mental depende muito de quando o quadro foi identificado e como lidaram com ele desde o princípio. Indicam que quando se tem a oportunidade de identificar alguém em uma primeira ou segunda crise, há maior capacidade e oportunidade de cuidar bem, de tirar o indivíduo do quadro psicótico, de restabelecer senão toda, mas grande parte da condição de vida e a afetividade. Para Amorim & Otani (2015), no contexto da reabilitação psicossocial, é essencial que os profissionais de saúde possibilitem o aumento das oportunidades de recuperação dos indivíduos, diminuindo os efeitos desabilitantes da cronificação das doenças.
P8 retrata a questão do tratamento precoce e adequado, assim como da estrutura familiar para realizá-lo:
Às vezes não fez um tratamento adequado, não teve orientação a respeito disso, e eu percebo muito isso porque sou eu que faço a admissão... Começa no ambulatório: deixa pra lá, toma a medicação errada... e isso vai só comprometendo mais o quadro, vai agravando mais... até que chega um ponto em que a pessoa já não tá conseguindo mais nada né, e às vezes chega pra gente nessa condição também, e aí é começar quase do zero... E assim, uma das questões mais importantes eu acho que é essa questão da informação né... se a família tem um tipo de orientação, tem uma estrutura melhor, e assim, não só financeira né, mas possibilidade de buscar um tipo de cuidado, tem esse interesse... É uma questão social, dessa questão familiar, de uma família que às vezes não consegue cuidar, de um família que tem muitos psicóticos também, então acho que assim, essa evolução do transtorno, tem um pouco de tudo isso né, mas tem esses aspectos que são ambientais também, familiares. (P8)
No que se refere às internações, segundo os profissionais, havia usuários que passavam por até 8 internações anuais, e hoje já estão 12 anos ou mais sem internação. Também Pinho et al. (2018) evidenciaram, em seu estudo, que o CAPS, através do trabalho da equipe, das atividades psicossociais, em conjunto com a família e a comunidade, tem alcançado resultados concretos, como redução das crises dos sujeitos e das internações psiquiátricas. Dessa forma, ao entender a importância e proporcionar outras modalidades terapêuticas no cuidado em saúde mental com intervenções psicossociais, a equipe auxilia no distanciamento do intervalo entre as crises agudas e diminui a severidade dos episódios, pois possibilitam um ambiente em que a pessoa com transtorno mental possa trabalhar e descobrir suas potencialidades, contribuir para o fortalecimento da sua autoestima e autoconfiança e estimular o exercício da cidadania e das relações interpessoais.
A autonomia dos usuários também tem melhorado; eles têm voltado a ter uma vida de maior cidadania, sendo muito gratificante para os profissionais e familiares, que chegam com os"corpos arrebatados, arrebentados e sofridos pelo preconceito existente" (P6) e se modificam. É através dessa nova concepção de tratamento,"um tratamento mais humanitário, que se consegue orientá-los para a luta pelos seus direitos" (P6). Acreditam que a família é essencial pra o tratamento, e que os casos que se tem a família apoiando, o sucesso é maior, na reabilitação desse sujeito. Entretanto, a família também pode contribuir para o agravamento do transtorno:
Alguns familiares às vezes colaboram muito pra um agravamento, tanto podem ajudar como podem agravar, e acho que o maior desafio do tratamento, é tanto de quem tem uma primeira crise, como aquele que já tá mais comprometido, é o trabalho com a família. É porque a família precisa entender o que tá acontecendo ali, e às vezes ela não consegue, ou ainda não conseguiu, e você precisa intervir e trabalhar, pra que eles também possam né, compreender. É uma questão difícil, delicada, e eles vivem isso no dia-a-dia, então eles também sofrem, eles sentem culpa. (P8)
Entretanto, há diferenças de pensamento entre os profissionais. O profissional P4 acredita que o intuito no CAPS é tratar de um transtorno, e que normalmente espera-se que o usuário evolua para uma melhora do quadro:"Você medica, você trata, você cuida, no âmbito de que haja uma melhora naquela sintomatologia. Normalmente é isso que acontece" (P4). Segundo Leite & Rocha (2017), nesse cenário complexo, a Reforma Psiquiátrica tem se constituído na conjunção de resistências, desejos e embates. Em função disso, segundo os autores, é preciso avançar, tanto em relação à promoção da autonomia dos usuários e seus familiares, como protagonistas desse processo, quanto em relação à atenção e cuidado que os profissionais precisam realizar no cotidiano dos serviços de saúde. De acordo com Alcântara et al. (2018), a pessoa com transtorno mental requer um tratamento contínuo, com necessidade de múltiplas intervenções no âmbito psicossocial, que resultem de uma abordagem multiprofissional e interdisciplinar com psicoterapia, terapias em grupo e/ou individuais, terapêutica medicamentosa, entre outros. Além disto,a equipe multiprofissional deve ofertar apoio à pessoa com transtorno mental, praticar a escuta terapêutica e incluir a família no tratamento.
No que ser refere à família, a terapia familiar sistêmica, segundo Nichols e Schwartz (2007), indica que manter um membro da família como problema é uma forma de não modificar uma estrutura rígida, afinal, já se sabe como lidar com aquela situação. De acordo com esta teoria, quando um indivíduo adoece, todo o sistema familiar está comprometido de alguma forma. Da mesma forma que, se um indivíduo é tratado, ele muda, e todos os outros tendem a mudar, mesmo que isso leve ou revele o adoecimento de outros membros.
Outros profissionais indicaram a diferença na evolução do transtorno, desde a fundação do CAPS ao momento da realização da entrevista, como o relato de P9:
Eu sou de um tempo onde a evolução da dor, do sofrimento mental, do adoecimento mental, era cronificante, com progressivas hospitalizações. Sou de um tempo em que basicamente o destino de alguém que tinha um sofrimento mental era a hospitalização: era a perda das trocas, o isolamento, e solidão, a perda de ir, a capacidade de cuidar de si. Isso eu acho que a reforma psiquiátrica conseguiu transformar. Hoje, apesar das dificuldades de inclusão do portador de sofrimento mental no mundo do trabalho e no mundo do lazer, você já não tem esse destino da hospitalização, ele consegue, no tratamento, manter a qualidade de vida, o autocuidado, o dia-a-dia com sua família, convívio no bairro, consegue ter seu direito de cidadania. Falta crescer um pouco no sentido do trabalho, pensar numa solução que permitisse não ficar como incapacitado, a maioria deles ainda sendo aposentado, por não conseguir essa reabilitação. (P9)
De acordo com Rosa & Campos (2013), a questão a ser enfrentada com a Reforma Psiquiátrica é a emancipação, a ampliação do poder de trocas sociais das pessoas com transtornos mentais, não a obstinação terapêutica pela cura ou a reparação, mas a reinserção dessas pessoas no mundo social. De acordo com Santos e Martins (2016), a construção de ações plurais, nos serviços de saúde mental, serve ao campo da inserção social, ao favorecer a invenção de novos saberes e novas práticas.
Embora tenha havido avanços, Nascimento, Scorsolini-Comin e Peres (2013) destacaram que a mudança do antigo paradigma manicomial para o modelo de atendimento psiquiátrico comunitário não tem sido uma transição simples e nem sempre é apoiada integralmente por pacientes e seus familiares ou profissionais de saúde. A família pode não apoiar o modelo psicossocial, talvez devido aos seus próprios problemas.
O CAPS apresenta uma clientela bem diversificada, segundo os entrevistados. Por se tratar de um serviço de reabilitação, subentende que seriam os pacientes mais graves, mas há também usuários com transtornos mentais leves e moderados. Os profissionais listaram os seguintes transtornos de acordo com o Manual Diagnóstico e Estatístico de Transtornos Mentais (American Psychiatric Association [APA], 2014): transtorno bipolar, transtornos de personalidade, espectro da esquizofrenia e outros transtornos psicóticos, transtornos depressivos, transtornos parafílicos, transtornos de ansiedade como o de pânico e"algumas crises, que em algum momento da vida a pessoa tem, que não têm o caráter psiquiátrico, mas que se trata de um evento que tirou a pessoa do eixo" (P10).
De acordo com algumas profissionais, o transtorno bipolar e os de personalidade têm aumentado muito:"hoje é objeto de luxo aparecer uma psicose grave, no sentido que a gente viu antigamente. Então, são doenças graves, mas são de outras vertentes, no sentido que é mais do afeto, da emoção, da personalidade" (P1).
Na pesquisa realizada por Cruz et al. (2016) em Candeias- Bahia, os autores constataram que a população usuária do CAPS II tinha predominantemente espectro da esquizofrenia e outros transtornos psicóticos para ambos os sexos, que é um dos transtornos que aparece no CAPS deste estudo. Há consenso entre os autores de se atribuir a desorganização da personalidade no espectro da esquizofrenia à interação de variáveis culturais, psicológicas e biológicas.
Considerações finais
Os profissionais do CAPS estudado apresentaram uma relevante formação e capacitação para atuar nesse serviço, diferentemente do encontrado em outras pesquisas citadas. Além disso, há a constante preocupação em estarem renovando seus conhecimentos, atualizando suas atuações, de forma cada vez mais humanizada e dentro do paradigma psicossocial. A equipe demonstrou ter comprometimento uns com os outros e com os usuários do serviço, estejam eles em sofrimento mental ou participando no entorno, de forma direta ou indireta.
Os profissionais consideraram o sofrimento mental uma questão muito complexa, que remete ao adoecimento como um porta voz dos problemas da sociedade e que remete à saúde, pois o sofrimento indica que o indivíduo não se adequou ao que está ruim socialmente, que é adoecedor. Se considerar que as pessoas são porta voz da sociedade e de suas relações, cabe a reflexão sobre o que as pessoas, enquanto sociedade, têm produzido nas suas relações. Nesse sentido, a família como micro sociedade também pode estar adoecida. A família se tratar junto com o indivíduo em sofrimento mental contribui para a saúde mental de todos familiares.
A forma como os profissionais entendem a doença mental e como percebem as pessoas que têm algum sofrimento psíquico, pode dar indicativos de como os usuários são acolhidos e atendidos pelo serviço. A visão dos profissionais desta pesquisa aproxima-se muito dos conceitos preconizados pela Reforma Psiquiátrica, apesar de alguns deles ainda apresentarem ideias que se aproximam mais do modelo biomédico. Os princípios e práticas baseados no modelo psicossocial parecem ser assimilados e vivenciados pelas pessoas de formas e em tempos diferentes. Importante ressaltar que os profissionais entendem que é necessário olhar para além do rótulo diagnóstico, considerando se há prejuízo para a vida do sujeito, o que ele necessita, a fim de verificar como se pode prover suas necessidades dentro de uma rede de assistência.
O CAPS em estudo, através do trabalho da equipe, das atividades psicossociais, em conjunto com família e a comunidade, parece ter alcançado resultados como redução das crises dos sujeitos e das internações psiquiátricas, assim como a obtenção de maior autonomia e de melhor qualidade de vida para eles. Assim, parece que a formação e capacitação dos profissionais promoveram mudanças no cuidado, mas também se observou comprometimento, engajamento e identificação com o trabalho, o que provavelmente contribui para a melhora do usuário. O trabalho em saúde mental requer, portanto, que o profissional revise constantemente seu modo de atuar, de acolher certas demandas ou mesmo seu conhecimento técnico.
Esta pesquisa contribui com dados referentes aos profissionais do CAPS mais antigo da região. O tempo de trabalho na área e no mesmo local, associado à formação e capacitação dos profissionais e engajamento dos mesmos com o trabalho, parecem ter produzido uma prática eficaz, reflexiva e inovadora, baseada no paradigma psicossocial. A Reforma Psiquiátrica não é realizada apenas pelas leis, mas ela se concretiza nos princípios que norteiam o trabalho dos profissionais e em como os usuários e suas famílias recebem e participam da proposta terapêutica.
Por outro lado, pode-se considerar como uma das limitações do estudo o fato de ter sido realizado em um único CAPS. Seria importante que outros trabalhos pudessem caracterizar os profissionais de CAPS em outras localidades do país, sua formação, assim como o entendimento que têm da reforma psiquiátrica e do transtorno mental. Desta forma, pode-se ter um panorama de como as práticas em saúde mental têm se desenvolvido pós reforma psiquiátrica, que é recente. Embora a percepção da maioria dos profissionais entrevistados seja semelhante, não foi possível, neste artigo, comparar as visões das diferentes categorias profissionais, o que possivelmente será feito em outro relato. Considera-se importante que se esteja continuamente descrevendo o perfil dos profissionais dos serviços a fim de identificar se há mudanças e suas repercussões no serviço.
Referências
Alcântara, C. B., Capistrano F. C., Czarnobay J., Ferreira A. C. Z., Brusamarello T., & Maftum M. A. (2018). A terapêutica medicamentosa às pessoas com transtorno mental na visão de profissionais da enfermagem. Escola Anna Nery 22(2), 1-7. [ Links ]
Amaral, R. A., & Rieth, C. E. (2015). Sigilo e integralidade no cuidado em saúde mental: desafios à atuação do psicólogo no Sistema Único de Saúde. Aletheia, 47(48), 64-78. [ Links ]
American Psychiatric Association (2014), Manual Diagnóstico e Estatístico de Transtornos Mentais: DSM-5. Porto Alegre: Artmed. [ Links ]
Amorim, M. F., & Otani, M. A. P. (2015). A reabilitação psicossocial nos Centros de Atenção Psicossocial: uma revisão integrativa. SMAD, Rev. Eletrônica Saúde Mental Álcool Drog., 11(3), 168-177. Recuperado em: 14 de junho de 2018, de <10.11606/ issn.1806-6976.v11i3p168-177> [ Links ].
Amorim, R. G., & Lavrador, M. C. C. (2017). A Perspectiva da Produção de Cuidado pelos Trabalhadores de Saúde Mental. Psicologia: Ciência e Profissão, 37(2), 273-288. [ Links ]
Aun, J. G., Vasconcellos, M. J. E., & Coelho, S. V. (2007). Atendimento Sistêmico de Famílias e Redes Sociais: o processo de atendimento sistêmico. Belo Horizonte: Ophicina de Arte & Prosa. [ Links ]
Bardin, L. (2010). Análise de conteúdo. Lisboa: Edições 70. [ Links ]
Cattani, A. N., Siqueira, D. F., & Terra, M. G. (2018). Cuidado às pessoas internadas em Unidade de Internação Psicossocial: significados atribuídos pela equipe de Enfermagem. Rev Fun Care Online, 10(4), 951-957. [ Links ]
Cruz, L. S., Carmo, D. C., Sacramento, D. M. S., Almeida, M. S. P., Silveira, H. F., & Ribeiro, H. L. Junior (2016). Perfil de pacientes com transtornos mentais atendidos no centro de atenção psicossocial do município de Candeias – Bahia. Revista Brasileira de Ciências da Saúde, 20(2), 93-98.
Lauermann, J. D., & Borges, Z. N. (2014). Saúde mental e hospitalização: qual a percepção dos profissionais da saúde? Revista de Psicologia da UNESP, 13(1), 11-20. [ Links ]
Leite, L. S., & Rocha, K. B. (2017). Educação Permanente em Saúde: Como e em que espaços se realiza na perspectiva dos profissionais de saúde de Porto Alegre. Estudos de Psicologia, 22(2), 203-213. [ Links ]
Ministério da Saúde (2005). Reforma Psiquiátrica e política de saúde mental no Brasil: Conferência Regional de Reforma dos Serviços de Saúde Mental:15 anos depois de Caracas. Brasília: Ministério da Saúde, Brasília – DF. Recuperado em: 07 de novembro de 2018, de <http://portalms.saude.gov.br/>.
Nascimento, G. C. M., Scorsolini-Comin, F., & Peres, R. S. (2013). Saúde Mental no Sistema Único de Saúde: mapeamento das contribuições dos Centros de Atenção Psicossocial. Rev. Eletrônica Saúde Mental Álcool Drog., 9(2), 95-102. [ Links ]
Nichols, M. P., & Schwartz, R. C. (2007). Terapia familiar: conceitos e métodos. Porto Alegre: Artmed. [ Links ]
Organização Mundial de Saúde (2001). Saúde mental: nova concepção, nova esperança. Relatório sobre a saúde no mundo 2001. Genebra: OMS. [ Links ]
Pinho, E. S., Souza, A. C. S., & Esperidião, E. (2018). Processos de trabalho dos profissionais dos Centros de Atenção Psicossocial: revisão integrativa. Ciência & Saúde Coletiva, 23(1), 141-151. [ Links ]
Rosa, L. C. S., & Campos, R. T. O. (2013). Saúde mental e classe social: CAPS, um serviço de classe e interclasses. Serv. Soc. Soc., 114(supl.), 311-331. [ Links ]
Salles, A. C. R., & Miranda, L. (2016). Desvincular-se do manicômio, apropriar-se da vida: persistentes desafios da desinstitucionalização. Psicologia & Sociedade, 28(2), 369-379. [ Links ]
Santos A. V., & Martins, H. T. (2016). Um breve percurso na prática de inserção social em um centro de atenção psicossocial – CAPS na Bahia. Rev. Polis e Psique, 6(3), 124 – 144.
Schmidt, B., Schneider, D. R., & Crepaldi, M. A. (2011). Abordagem da violência familiar pelos serviços de saúde: contribuições do pensamento sistêmico. Psico, 42(3), 328-336. [ Links ]
Silva, N. S., Esperidião E., Cavalcante A. C. G., Souza, A. C. S., & Silva, K. K. C. (2013). Desenvolvimento de recursos humanos para atuar nos serviços de saúde mental. Texto Contexto Enfermagem, 22(4), 51-1142. [ Links ]
Simões, C. H. D., Fernandes, R. A., & Aiello-Vaisberg, T. M. J. (2013). O profissional de saúde mental na reforma psiquiátrica. Estudos de Psicologia, 30(2), 275-282. [ Links ]
Vasconcelos, M. G. F., Jorge, M. S. B., Catrib, A. M. F., Bezerra, I. C., & Franco, T. B. (2016). Projeto terapêutico em Saúde Mental: práticas e processos nas dimensões constituintes da atenção psicossocial. Interface (Botucatu), 20(57), 23-313. [ Links ]
World Organization Health (2013). Investing in mental health: evidence for action. Geneva: World Organization Health. Recuperado em: 27 de junho de 2018, de <http://apps.who.int/iris/bitstream/10665/87232/1/9789241564618_eng.pdf> [ Links ].
 Endereço para correspondência
Endereço para correspondência
E-mail:marianebogo@hotmail.com
Recebido em: junho de 2018
Aceito em: janeiro de 2019
1 Mariane Santos Janczeski Bogo: Graduação em Psicologia pela Universidade Federal do Triângulo Mineiro. Mestre em Psicologia pela Universidade Federal do Triângulo Mineiro.
2 Cibele Alves Chapadeiro: Graduação em Psicologia na Universidade de São Paulo. Doutora em Psicologia Experimental pela Universidade de São Paulo. Docente da Pós-Graduação em Psicologia da Universidade Federal do Triângulo Mineiro.














