INTRODUÇÃO
No Brasil, segundo dados do Instituto Brasileiro de Geografia e Estatística (2020), 60,3% da população adulta está acima do peso, e 22,8% dos homens e 30,2% das mulheres têm obesidade (OB). O sobrepeso (SP) e a OB estão associados ao aumento do risco para doenças crônicas não-transmissíveis, à redução na qualidade e na expectativa de vida, ao desemprego, desvantagens sociais e menor produtividade socioeconômica (Blüher, 2019; Fontaine, Redden, Wang, Westfall, & Allison, 2003; Prospective Studies Collaboration et al., 2009). Alguns comportamentos alimentares desadaptativos, que levam ao consumo alimentar excessivo, estão associados ao ganho de peso. Um estudo com população norte-americana encontrou que 70% dos indivíduos que sofriam de compulsão alimentar (CA), definida pela American Psychiatric Association et al. (2014) como “a ingestão, em um período de tempo determinado, de uma quantidade de alimento maior do que a maioria dos indivíduos consumiria no mesmo período sob circunstâncias semelhantes, associada à sensação de falta de controle” tinham OB, e o Transtorno da Compulsão Alimentar (TCA) é o mais comum na OB (Grucza, Przybeck, & Cloninger, 2007; de Zwaan, 2001).
O comer emocional, tendência a comer em resposta a estados emocionais negativos, e o comer externo, comer em resposta a pistas externas como visão, cheiro e propaganda, sem considerar os estados fisiológicos de fome e saciedade, também parecem ser mais comuns em pessoas com OB, além de aumentar o risco para o seu desenvolvimento (Nguyen-Rodriguez, Chou, Unger, & Spruijt-Metz, 2008; Ozier et al., 2008; Patel & Schlundt, 2001). Desejos alimentares, definidos como desejos intensos por alimentos específicos (Weingarten & Elson, 1991), também têm relações positivas com o desenvolvimento da OB (Schlundt, Virts, Sbrocco, Pope-Cordle, & Hill, 1993).
Intervenções baseadas em Mindfulness ou Atenção Plena (AP) vêm sendo investigadas no manejo do peso e do comportamento alimentar. A AP é definida como “a capacidade intencional de trazer a atenção ao momento presente, sem julgamentos ou críticas, com uma atitude de abertura e curiosidade” (Kabat-Zinn, 1990). Ela também é implementada em intervenções cognitivo-comportamentais de terceira onda, como a Terapia da Aceitação e Compromisso (ACT) (Hayes, Strosahl, & Wilson, 1999) e a Terapia Comportamental Dialética (DBT) (Linehan, 2015). Essas terapias usam a AP para desenvolver a consciência, a aceitação e tolerância ao sofrimento e diminuir as reatividades emocional e cognitiva, padrões de comportamentos automáticos e a evitação experiencial (Baer, 2005).
Segundo Mantzios & Wilson (2015), a prática da consciência com AP pode minimizar reações automáticas à comida e reduzir gatilhos emocionais que levam à ingestão alimentar desnecessária. Outros benefícios observados na revisão de Rogers, Ferrari, Mosely, Lang, & Brennan (2017) incluem maior motivação para mudanças de estilo de vida, menor sofrimento emocional, maior apoio social e fortalecimento da consciência e autorregulação das experiências corporais. Os efeitos da AP em comportamentos alimentares desadaptativos foram explorados e se mostraram benéficos em revisões prévias (Katterman, Kleinman, Hood, Nackers, & Corsica, 2014; O’Reilly, Cook, Spruijt-Metz, & Black, 2014; Ruffault et al., 2017; Warren, Smith, & Ashwell, 2017). Sendo assim, o objetivo desta revisão sistemática é analisar ensaios clínicos randomizados (ECR) de intervenções com AP, suas metodologias e eficácias na redução de CA, comer emocional, comer externo e desejos alimentares, em adultos com SP ou OB.
MÉTODOS
Protocolo e Registro
Revisão sistemática da literatura realizada segundo as diretrizes metodológicas do Ministério da Saúde (Brasil, 2012), metodologia do Cochrane Handbook e recomendações da diretriz Preferred Reporting Items for Systematic Reviews and Meta-Analysis (PRISMA) (Liberati et al., 2009; Moher, D., Liberati, A., Tetzlaff, J., Altman, D. G., & Prisma Group, 2009). Protocolo registrado no PROSPERO CRD42021247466.
Critérios de Elegibilidade
A seleção de ECR elegíveis foi realizada segundo os critérios de inclusão: população adulta (≥18 anos), com SB ou OB (IMC≥25 kg/m2); intervenção com AP, incluindo exercícios de AP ou de comer com AP, psicoeducação, meditação, escaneamento corporal, práticas de aceitação etc. (O’Reilly et al., 2014; Rogers et al., 2017); comparação com grupo controle (lista de espera ou outras intervenções) e desfechos como desibição alimentar ou CA, comer emocional, comer externo e/ou desejos alimentares. Foram excluídos estudos cuja amostra incluía crianças e adolescentes, intervenção sem componentes de AP, sem comparação com grupo controle, sem desfechos de interesse e estudos de revisão, metanálise ou observacionais.
Estratégia de Busca
A estratégia de busca foi conduzida entre 2000 e 15 de dezembro de 2020, nas bases de dados MEDLINE e Latin American and Caribbean Health Sciences Literature (LILACS). Os termos de busca foram combinados e vinculados aos MeSH (Medical Subject Headings) terms, entry terms e seus equivalentes nos descritores em ciências da saúde (DECs): mindfulness, mindful, meditation, acceptance and commitment therapy, awareness, eating awareness, attentional bias, hyperphagia, overeating, polyphagia, binge-eating disorder, binge eating, bulimia, satiation, eating/psychology, eating behavior, feeding behavior, Intuitive eating, food addiction, compulsive eating, insatiable hunger, appetite regulation, food intake regulation, craving, overweight e obesity. Além disso, foi realizada uma busca por estudos relevantes nas referências dos artigos selecionados. A estratégia de busca encontra-se no anexo A.
Processo de Seleção
A primeira triagem foi a leitura do título e do resumo. Após, os estudos foram avaliados na íntegra por dois revisores independentes (AY e SD), conforme critérios de inclusão e exclusão. Dúvidas de elegibilidade foram resolvidas com um terceiro revisor (MH).
Análise da Qualidade dos Estudos
A análise da qualidade metodológica dos ECR selecionados foi realizada com a ferramenta de Avaliação de Viés da Cochrane (Higgins et al., 2019) em que, a partir de critérios pré-estabelecidos, sete diferentes domínios susceptíveis de viés são julgados separadamente pelos avaliadores e classificados conforme risco de viés. Para a classificação geral de cada estudo, foi considerado alto risco de viés o estudo com dois ou mais domínios de alto risco e risco de viés incerto aquele com très ou mais domínios de risco incerto (Canuto et al., 2021; Higgins et al., 2019). As análises foram realizadas independentemente por dois revisores (AY e SD) e um terceiro revisor foi consultado (MH) em casos de discordância.
Análise Estatística
Estatística descritiva dos dados foi realizada para interpretação das variáveis numéricas e o teste de Levene foi usado para avaliar a normalidade. Foi estabelecido nível de significância de 5% (p <0,05) e intervalo de confiança de 95%. Dados analisados por meio Statistical Package for the Social Sciences versão 21.0. Resultados expressos em mediana [mínimo - máximo].
RESULTADOS
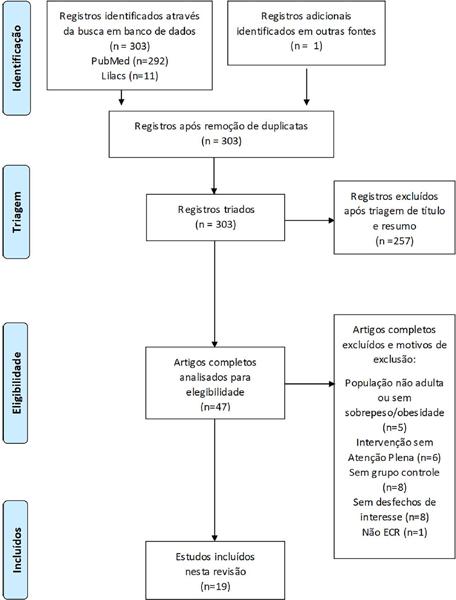
A busca nas bases de dados resultou em 304 artigos, posteriormente triados conforme fluxograma da Figura 1. Ao final, foram selecionados 19 artigos para esta revisão.
Característioas dos Estudos
Dados referentes às características dos estudos encontram-se na Tabela 1. Dos 19 estudos selecionados, o mais antigo foi de 2010 e o mais recente de 2020. O tamanho da amostra dos ECR variou de 18 a 254 participantes, com mediana de 55, principalmente mulheres, mediana: 51 [15 - 186]. A mediana da idade dos participantes foi de 46,8 anos [27,3 - 57,9].Os participantes apresentaram mediana de IMC de 32,6 kg/m2 [27,2 - 40,3] (resultados não demonstrados em tabela). Sete estudos apresentaram dados de escolaridade e identificaram uma mediana de 7,5 participantes [4 - 23] que tinham Ensino Médio completo; completaram o Ensino Técnico 18,5 participantes [16 - 21]; concluíram o College, 24 participantes [14 - 28] e, concluíram o Bacharelado ou estudaram além, 36 participantes [9 - 43]. Quanto à etnia, foi encontrada uma mediana de 49 [8 - 129] participantes caucasianos; 17 [1 - 25] afrodescendentes; 6 [1 - 23] latinos e 4 [1 - 31] outras etnias.
Tabela 1. Características das intervenções com atenção plena e do grupo controle.
| Primeiro autor (ano) | Amostra Sexo (%) Idade (anos) IMC (kg/m2) | Contato | Tratamento Grupo Intervenção com Atenção Plena | Tratamento Grupo Controle | Momentos de Avaliação e Retenção (%) |
|---|---|---|---|---|---|
| Afari (2019) |
n = 88 Homens: 76,1% Idade: 57±9,9 IMC: NR |
8 sem., 4 sessões presenciais de 2h em grupo (total 8h) | AP, aceitação, evitação experiencial, cognições, estresse, emoções e sensações corporais relacionadas à CA e valores de vida. | Mudança de hábitos, controle de porções, psicoeducação, metas e automonitoramento. | 8 sem. (96,5%), 3 meses (96,5%), 6 meses (95,4%) |
| Alberts (2010) |
n = 19 M: 89,5% Idade: 51,9±12,7 IMC: 31,3±4,1 |
10 sem. com 10 sessões presenciais individuais de 1h30min de tto tradicional (15h) + 1h de AF + 7 sem. de prática de AP em casa (total NR) | Manual de 8 capítulos para regulação de desejos alimentares com aceitação. Escaneamento corporal, consciência, meditação, aceitação dos pensamentos e reatividade. Práticas por áudio mp3. Email diário sobre regulação de desejos. | Tto tradicional: sessões presenciais individuais de 1h30 de aconselhamento nutric. + 1h de AF supervisionada. | 7 sem. (100%) |
| Carpenter (2019) |
n = 75 M: 92% Idade: 47,3±10 IMC: 31,5±2,3 |
6 meses, 11 sessões telefônicas indiv. de 20 a 30 min., 2 com nutricionista e 9 com coach de saúde (total NR) | Programa Mind Your Weight: Exercícios de AP, ver peso, registro alimentar e de AF, discussão em grupo. Comer por estresse, escaneamento corporal, yoga, meditação, pensamentos, aceitação e valores, alternativas e planejamento do comer emocional, CAP, emoções, caminhada com AP, escolhas, desejos e impulsos, aceitação e autocompaixão, imagem corporal e estigma do peso, meditação da bondade-amorosa, recaídas. | Programa Weight Talk: TCC, aconselhamento nutricional com recomendações da dieta DASH e de AF. | 6 meses (92%) |
| Chacko (2016) |
n = 18 M: Int.: 90% Con.: 78% Idade: Int.:3,4±5,6 Con.: 57,5±7,8 IMC Int.:32,3 ±6,2 Con.: 36,6±8 |
10 sem. com 10 sessões presenciais em grupo de 1h30min + 1 retiro de 4h + prática em casa (total 19h) | AP, metas, resolução de problemas, estímulos, automonitoramento, apoio social, enfrentamento com AP como paciência, aceitação e autocompaixão, meditação, metas pequenas e atingíveis com foco em cultivar autogentileza e paciência com recaídas. | Sessão única de 1 hora de aconselhamento nutricional com orientações de alimentação saudável, AF e estilo de vida. | 12 sem.(100%), 6 meses (100%) |
| Corsica (2014) |
n = 53 M: 98% Idade: 45,4±10,4 IMC: 35±9 |
6 sem. Int. 1: 6 sessões presenciais em grupo de 50 min. (5h); Int. 2: 6 sessões presenciais em grupo de 1h20min. + 30-45min. tarefa de casa (total NR) |
Int. 1: Programa Mindfulness-based Stress Reduction (MBSR): AP e redução de estresse, yoga, meditação da bondadeamorosa, AP interpessoal, saúde e manutenção. Livro de exercícios com práticas formais (meditação) e informais (atividades diárias com AP). Int. 2: Combinação MBSR + SEI. |
Programa Stress Eating Intervention (SEI): TCC, educação sobre estresse, identificação e monitoramento de situações de comer por estresse, educação nutricional, prevenção de reatividade e de recaídas. Livro com tarefas de casa para cada sessão. | 6 sem. (73,5%), 12 sem.(69,8%) |
| Kristeller (2014) |
n = 150 M: 88% Idade: 46,5 IMC: 40,3 |
3 meses, 10 sessões presenciais em grupo de 1h30min. + 2 sessões de 2h (total 19h) | Programa MB-EAT: sinais de fome física e saciedade, ambiente físico, ambiental, cognitivo e social e gatilhos emocionais da CA. Meditações, meditações com a comida, consciência corporal e autoaceitação, yoga na cadeira, escaneamento corporal, autotoque curativo, aceitação, prevenção de recaídas. Com tarefas de casa. | TCC com educação sobre obesidade, CA e gatilhos, estratégias de enfrentamento, educação nutricional, controle de porções, manejo de estresse e rede de apoio. Com tarefas de casa. | 3 meses (63,3%), 6 meses (61,3%) |
| Laraia (2018) |
n = 46 M: 100% Idade: 27,3±5,7 IMC: 32,6±5,5 |
8 sem., 8 sessões presenciais em grupo de 2h (total 16h) | Programa Mindful Mom Training: CAP, movimento corporal, redução de estresse, consciência da respiração, pensamentos e sentimentos, sensações corporais e conexão com o bebê. Aceitação, foco no presente, relacionamentos com AP e autocompaixão. Estratégias de enfrentamento emocional. | Programa Emotional Brain Training: Escala de estados emocionais, checagem, ferramentas para mudar estados emocionais, estratégias de redução de estresse. | 8 sem. (73,9%) |
| Mason (2016) |
n = 194 M: 82% Idade 47±12,7 IMC 35,5±3,6 |
5,5 meses, 15 sessões presenciais em grupo de 2h a 2h30min + 1 sessão de 6h30min (total NR) | Déficit de 500 calorias/dia com alimentos de escolha + metas de AF + AP (CAP, consciência, regulação das emoções, fome física, saciedade, desejos, gatilhos, meditações, yoga. Em casa: meditação 30min por dia, 6x por sem., CAP, minimeditações e caminhadas com AP). | Orientações nutricionais e de AF adicionais, técnicas de relaxamento muscular progressivo e TCC para manejo do estresse em doses menores do que grupo intervenção. | 6 meses (80,4%), 12 meses (76,8%), 18 meses (76,2%) |
| Palmeira (2017) |
n = 73 M: 100% Idade Int.: 41,9±8,8 Con.: 42,7±8,4 IMC Int.: 34,8±5,4 Con.: 33,6± 4,8 |
3,5 meses 12 sessões presenciais em grupo de 2h30min (total 30h) | Psicoeducação sobre alimentação, valores e ações comprometidas, aceitação de experiências internas não-desejadas, difusão cognitiva e habilidades de tolerância ao estresse, autocompaixão, motivação e autocuidado gentil. Manual com conceitos, exemplos, exercícios e áudios para prática em casa. | Consultas médicas e nutricionais, recomendações dietéticas e prescrição de AF. Aconselhamento sobre dificuldades com o plano de perda de peso (sem intervenção psicológica). | 3,5 meses (80,8%) |
| Spadaro (2017) |
n = 49 M: 87% Idade 45,2±8,2 IMC 32,5±0,7 |
6 meses, nº sessões NR, sessões presenciais em grupo de 1h30min. (total NR) | Tto tradicional controle combinado à AP: meditação da uva passa, escaneamento corporal, caminhada com AP, yoga, check-in de 3 minutos, meditação da bondade-amorosa, meditações da fome, paladar e saciedade, comer emocional/por estresse, escolhas alimentares, AF com AP e materiais de apoio. | Tto tradicional: Aconselhamento nutricional, déficit calórico, metas, automonitoramento, resolução de problemas, prevenção de recaídas, diário alimentar e AF. | 3 meses (85,7%), 6 meses (71,42%) |
| Thomas (2019) |
n = 51 M: 100% Idade: 57,9±10,0 IMC: 34,69±7,39 |
10 sem., 10 sessões presenciais em grupo de 1h30min (total 15h) | Programa MORE POWER: treinamento em AP, TCC de terceira onda e psicologia positiva. Consciência interoceptiva, controle sobre a automaticidade do apetite, reavaliação para regulação das emoções negativas e saborear para melhorar déficits no sistema recompensa. | Programa POWER: Aconselhamento nutricional, automonitoramento e AF supervisionada. | 10 sem. (74,5%), 3 meses (58,8%) |
| Weineland (2012) |
n = 39 M: 88,57% Idade: 43,08 IMC: 27,19 |
6 sem., 2 sessões presenciais em grupo de 1h30min + 6 sessões telefônicas de 30 min. + 6 sessões curso online (total NR) | Psicoeducação sobre comportamentos, valores de vida, AP, aceitação e compromisso, flexibilidade psicológica com a imagem corporal, valor proprio e alimentação. Apoio semanal por telefone (orientações dietéticas e diário alimentar). Módulo web: textos, áudios de prática de AP, exercícios, filmes e animações. | Apoio da equipe de cirurgia bariátrica (médicos, enfermeiros e nutricionistas com especialização em comportamento alimentar) individualizado, com orientações dietéticas e diário alimentar. | 6 sem. (84,6%) |
| Controle Lista de Espera | Tratamento grupo AP | ||||
| Alberts (2012) |
n = 26 M: 100% Idade: 48,5±7,9 IMC 32,7±6,1 |
8 sem., 8 sessões presenciais em grupo de 2h30min. (20h) + 29,4±17,4 min. de tarefa de casa/dia (total NR) | CAP, fome, saciedade, desejos e estresse, pensamentos e sentimentos sobre comida, aceitação e não julgamento das sensações, pensamentos, sentimentos e do corpo, mudança de hábitos alimentares e de AF. | 8 sem. (92,3%) | |
| Cancian (2019) |
n = 79 M: 100% Idade: Int:39±9,24 Con: 40±11,18 IMC NR |
5 sem., 10 sessões presenciais em grupo de 2h (total 20h) + 1 consulta individual/sem. | DBT. Pensamentos, emoções e gatilhos para comportamentos alimentares problemáticos, redução da reatividade, habilidades de AP e psicoeducação sobre emoções, autocuidado, resolução de problemas, ação oposta, estratégias de enfrentamento e prevenção de recaídas. | 5 sem. (60,7%) | |
| Järvelä-Reijonen (2018) |
n = 254 M: 85% Idade: 49,5 ±7,4 IMC 31,3 ± 2,9 |
8 sem Int. 1: 6 sessões presenciais em grupo de 1h30min (9h); Int. 2: Média de 21 sessões no aplicativo e 274 min. de uso (total NR) | Valores de vida, habilidades de AP, observação de pensamentos sem apego, aceitação de sentimentos desagradáveis e impulsos. CAP, observação de pensamentos e sentimentos, fome e saciedade, barreiras, necessidades, compras de alimentos com AP etc. Relaxamento e meta de AF diária. | 10 sem. (93,6%), 9 meses (91,6%) | |
| Levin (2020) |
n= 79 M:82,3% Idade 39,56 ±5,69 IMC Int.: 34,01± 6,5 Con: 33,48 ± 4,9 |
8 sem., 8 aulas online + 8 sessões telefônicas de 5 a 10 min (total NR) | Curso online ACT on Health: Textos, videos e exercícios interativos. Habilidades ACT (barreiras cognitivas afetivas, motivação intrínseca, valores, AP), educação nutricional e estratégias para aumentar a atividade física. | 8 sem. (91,1 %), 16 sem. 93,6%) | |
| Lillis (2011) |
n = 86 M: Int.: 95% Con.: 86% Idade: Int.: 49,8 ±9,8 Con.: 51,7±12,7 IMC Int.:33,5±7,6 Con.:32,5±6,6 |
1 dia, 1 sessão presencial em grupo de 6h (total 6h) | Workshop de ACT focado em problemas da perda e manutenção de peso. Informações, exercícios experimentais e processamento em grupo sobre aceitação, AP, difusão de pensamentos e sentimentos relacionados à alimentação, imagem corporal e autoestigma, valores de vida relacionados à saúde e relacionamentos, identificação de barreiras etc. | Mesmo dia (96,8%), 3 meses (96,8%) | |
| Potts (2020) |
n = 55 M: 81,8% Idade: 38,65± 12,4 IMC 37,01±6,51 |
8 sem., 2 sessões telefônicas de 30 min. e 6 sessões telefônicas de 5 a 10 min. + Curso online (total NR) |
Int. 1: Livro The Diet Trap: habilidades de ACT para reduzir estigma do peso e desenvolver motivadores adaptativos para comportamentos de saúde com propósito. Diário de prática de ACT, quizz de cada capítulo e e-mails semanais sobre as tarefas, com frases de apoio. Int. 2: igual Int. 1 combinado a sessões de coaching por telefone. (motivação, barreiras, automonitoramento, dúvidas, resolução de problemas e ajuda para generalizar habilidades e conhecimentos). |
8 sem. (76,3%) | |
| Schnepper (2019) |
n = 46 M:73,9% Idade: Int: 32±10,3 Con.: 3 8,9±15,2 IMC Int: 26,8±4,5 Con: 28,6±4,9 |
9 sem., 2 sessões presenciais individuais (tempo NR) e 2 sessões presenciais em grupo (total NR) | CAP, escaneamento corporal, mastigação prolongada com diferentes alimentos (olhos fechados, engolir quando liquidificado, concentração no gosto e nos reflexos da língua), diário CAP, psicoeducação sobre comer emocional. Metas, pensamentos prejudiciais e resolução de problemas. Exercício de AP (relaxamento, jornada imaginária, meditação, yoga ou caminhada). Mensagens de texto com lembretes. | 5 sem. (100%), 9 sem. (93,4%), 13 sem. (93,4%) | |
Sem: semanas, AP: Atenção Plena, AF: Atividade física, CA: compulsão alimentar, CAP: Comer com Atenção Plena; CON.: grupo controle, INT.: grupo intervenção, IMC: indice de Massa Corporal, DASH: Dietary Recomendations to Stop Hypertension, M: mulheres; NR: não referido, TCC: Terapia Cognitivo-Comportamental, TTO: tratamento.
Referente às intervenções, as sessões de tratamento duravam de 30 a 360 minutos cada, com média de 8 sessões e 10 semanas de duração. Em 63,2% dos estudos, a intervenção foi entregue em grupos, em 31,6% individualmente e, em 5,3%, parte individual e parte em grupo. Em 73,7% dos estudos, o tratamento foi presencial, em 15,8% online e por telefone e, em 10,5%, uma combinação de sessões presenciais, online e por telefone. A frequència de sessões mais comum foi a semanal (79%).
Em relação aos conteúdos das intervenções, observou-se que onze estudos focaram apenas em aspectos da AP (Afari et al., 2019; Alberts, Thewissen, & Raes, 2012; Cancian, de Souza, Liboni, Machado, & Oliveira, 2019; Chacko, Yeh, Davis, & Wee, 2016; Järvelä-Reijonen et al., 2018; Lillis, Hayes, & Levin, 2011; Palmeira, Pinto-Gouveia, & Cunha, 2017; Potts, Krafft, & Levin, 2020; Schnepper, Richard, Wilhelm, & Blechert, 2019; Thomas et al., 2019; Kristeller, Wolever, & Sheets, 2014), enquanto que nos oito restantes, além da AP, os participantes receberam educação e aconselhamento nutricional (Alberts, Mulkens, Smeets, & Thewissen, 2010; Carpenter et al., 2019; Corsica, Hood, Katterman, Kleinman, & Ivan, 2014; Levin et al., 2020; Spadaro et al., 2017; Weineland, Arvidsson, Kakoulidis, & Dahl, 2012). Sete estudos foram baseados na ACT (Afari et al., 2019; Järvelä-Reijonen et al., 2018; Levin et al., 2020; Lillis, Hayes, & Levin, 2011; Palmeira, Pinto-Gouveia & Cunha, 2017; Potts, Krafft, & Levin, 2020; Weineland et al., 2012). A intervenção de Cancian et al. (2019) foi baseada na DBT. Doze estudos usaram para comparação grupos controle com intervenção ativa, ou seja, com tratamento, com aconselhamento nutricional e/ou Terapia Cognitivo-Comportamental (TCC) focada em comportamentos relacionados ao ganho de peso. O restante comparou o grupo intervenção com um grupo controle inativo, em que os participantes foram alocados para uma lista de espera.
Para medir a prática de AP e mudanças em relação a ela ao longo e após o tratamento, bem como a incorporação de outros comportamentos adaptativos como o comer intuitivo e a aceitação relacionada ao peso, 14 estudos usaram questionários como o Mindful Eating Questionnaire (MEQ) (10,5% dos estudos), Five-Facet Mindfulness Questionnaire (FFMQ) (10,5%), Intuitive Eating Scale/Intuitive Eating Scale - 2 (IES) (10,5%) e Acceptance and Action Questionnaire for Weight-Related Difficulties (AAQ-W/AAQ-W-Revised) (36,9%) e três usaram formulários de tempo de prática em casa elaborados pelos próprios pesquisadores. Para avaliar os desfechos, as ferramentas mais utilizadas foram: Dutch Eating Behaviour Questionnaire (31,6%), Binge Eating Scale (26,3%), Three Factor Eating Questionnaire (TFEQ) (26,4%) e Eating Disorder Examination - Questionnaire (EDE-Q) (10,5%).
Efeitos da Atenção Plena em Comportamentos Alimentäres associados a Sobrepeso e Obesidade
Na tabela 2 estão resumidos os principais resultados das intervenções com AP na CA, comer emocional, comer externo e desejos alimentares.
Tabela 2. Efeitos dos tratamentos com atenção plena em comportamentos alimentares associados ao excesso de peso.
| Primeiro autor (ano) | Compulsão Alimentar | Comer Emocional | Comer Externo | Desejos Alimentares (Food cravings) | Atenção Plena Aceitação Comer Intuitivo |
|---|---|---|---|---|---|
| Grupo Controle Ativo | |||||
| Afari (2019) | Interação com a BES [F(3;83,20) = 2,70, p=0,051]. CON. com redução maior que INT. ao final (p<0,01). Efeito signif. do tempo para ambos os grupos [F(3;84,01)=16,46; p<0,001], com redução signif. nos acompanhamentos. | Sem interação signif. grupo vs. tempo no comer emocional (DEBQ). Efeito signif. do tempo para ambos os grupos [F(3;83,44)=11,14; p<0,001], com reduções signif. no final e nos acompanhamentos. | Efeito signif. do tempo no comer externo (DEQB) [F(3;83,99)=12,01, p<0,001], reduções signif. no final e nos acompanhamentos em ambos os grupos. | Efeito signif. do tempo na AAQ-W [F(3;83,90)=12,62; p<0,001], reduções signif. no final e nos acompanhamentos em ambos os grupos. Mudanças na AAQ-W associadas às mudanças na BES [b=0,21; SE=0,05; p<0,001]. | |
| Alberts (2010) | Interação grupo vs. escore na perda de controle (G-FCQ-T) [F(1,17)=6,45; p=0,021; n2=0,28]. INT. com redução ao final [t(9)=10,37; p=0,017; d=3,02] e sem diferença no CON. (p=0,49). | Sem interação signif. no desejo emocional (p=0,16). | Interação signif. grupo vs. G-FCQ-T [F(1,17)=8,02; p=0,012; n²=0,32]. INT. com redução ao final [t(9)=3,20; p=0,01] e sem diferença no CON. (p=0,39). | ||
| Carpenter (2019) | INT. com melhora na desinibição (MEQ) [F(1,66)=5,18; p=0,03; Hedges g=0,51] e redução na escala BES [F(1,63)=8,29; p=0,006; Hedges g=−0,61], em comparação ao CON. no acompanhamento. | INT. com melhora na emoção (MEQ) [F(1,66)=5,08, p=0,03; Hedges g=0,53], em comparação ao CON no acompanhamento. | INT. com melhora na MEQ [F(1,66)=9,3; p=0,003; Hedges g=0,71] e na consciência (MEQ) [F(1,66)=8,72, p=0,005; Hedges g=0,66], na AAQ-W [F(1,63)=8,55; p=0,005; Hedges g=−0,62] e na não reatividade à experiência interior (FFMQ) [F(1,63)=21,63; p<0,001; Hedges g=1,14] comparado ao CON. no acompanhamento. | ||
| Chacko (2016) | Tendência ao aumento na C (BES) no final no INT. que não se manteve no acompanhamento (1,1±2,9; p=0,06 vs. −0,2±5,1; p=0,47). | Redução signif. no comer emocional (TFEQ-R18) no INT. no acompanhamento (−4,9±13,7; p=0,42 vs. −6,2±28,4; p=0,03). | |||
| Corsica (2014) | Efeito do tempo no comer por emoções e estresse (EADES) [F(2,24)=18,2; p<0,001]. Reduções e efeitos grandes em todos os grupos, com melhora mais signif. no grupo intervenção combinada [F(2,7)=17,39; p=0,002). | ||||
| Kristeller (2014) | Remissão do TCA no final: 80% INT., 82% CON. ativo e 38% lista de espera. Sem CA no final: 25% INT., 31% CON. ativo e nenhum da lista de espera (p<0,01). Remissão do TCA no acompanhamento: 95% INT, 76% CON. ativo e 48% lista de espera, com diferença entre os grupos INT. vs. CON. ativo (p<0,010). Sem CA no acompanhamento: 31% INT., 39%CON. ativo vs. 20% da lista de espera (p<0,05). Sem diferença na intensidade da CA entre os grupos no final, mas no acompanhamento lista de espera apresentou mais CA médias a grandes (85%), CON. ativo, médias (59%) e INT., pequenas (60%). Interações grupo vs. tempo com dias de CA por mês (p<0,01), BES (p<0,001) e a desinibição (TFEQ) (p<0,001). | Tempo de meditação controlado para adesão ao tratamento associado à melhora na BES (correlação: −0,35; p<0,05) e na desinibição (TFEQ) (correlação: −0,43; p<0,05). | |||
| Laraia (2018) | Reduções signif. em ambos os grupos no comer emocional (DEBQ) (−0.22, p<0,02) no final. | Reduções signif. em ambos os grupos no comer externo (DEBQ) (−0,31, p<0,002) no final. Com maior redução no grupo CON. (−0,43±0,5; p<0,01). | Reduções signif. em ambos os grupos na YFAS (−0.97, p<0.002). Com maior redução no grupo INT. (−1,05±1,5 p<0,01). | Aumento signif. na AAQ-II no grupo INT. (6,47±8,3; p<0,01), com diferença não significativa em comparação ao grupo controle (p<0,1). | |
| Mason (2016) | INT. com redução signif. no comer por recompensa (β=−0,36; p=0,003) no final, em comparação ao grupo CON. | ||||
| Palmeira (2017) | Intenção de tratar: redução no descontrole alimentar (TFEQ-R21) em ambos os grupos (F=10,245; p=0,002; d=0,46). ANCOVA: Comparado ao CON., INT. com redução signif. (F=9,801; p=0,003; d=0,61). Post hoc: INT. com redução signif. [F(1,57)=11,348; p=0,001 np2=0,17 efeito grande] | Intenção de tratar: redução no comer emocional (TFEQ-R21) em ambos os grupos (F=8,003 p=0,006; d=0,44). ANCOVA: Comparado ao CON., INT. com redução signif. (F=6,837; p=0,011; d=0,52). Post hoc: INT. com redução signif. [F(1, 57)=8.151, p=0.006, np2=0,13 efeito médio]. | Intenção de tratar: redução na evitação experiencial relacionada ao peso (AAQW-R) e aumento da AP (FFMQSF) em ambos os grupos. ANCOVA: redução signif. da AAQW-R em ambos os grupos (F=9,884; p=0,003; d=0,96) e sem diferença na FFMQ-SF. | ||
| Spadaro (2017) | Desinibição alimentar e fome percebida (EI) diminuíram ao final em ambos os grupos, com efeito do tempo (p<0,001). | Sem diferença na AP (MAAS) em ambos os grupos. | |||
| Thomas (2019) | INT. com redução signif no comer emocional (DEBQ) (−6,61±4,82, p=0,02; d=−0,68). | Interação signif. tempo vs. grupo para comer externo (DEBQ) [F(1,38,93)= 6,80, p=0,01] e saborear (WSC) [F(1,20,62)=5,58, p=0,03], indicando melhora mais signif. no INT. do que no CON. INT. com redução signif. no comer externo (DEBQ) (−5,57±3,94; p<0,001, d=−1,27) e aumento no saborear (WSC) (1,76±1,24; p=0,02; d=0,67). | Interação tempo vs. grupo signif. nas subescalas MAIA e INT. com aumento signif. comparado ao CON. na percepção de sensações corporais [F=7,41; p=0,01], regulação da atenção [F=6,66; p=0,02], autorregulação [F=8,15; p=0,006] e escuta corporal [F=14,78; p=0,001] e efeitos médios na regulação da atenção (p<0,01, d=0,88), consciência emocional (p<0,001; d=0,97), autorregulação (p<0,001; d=1,20), escuta corporal (p<0,001, d=1,50) e confiança (p<0,01; d=0,80), sem diferença no CON. | ||
| Weineland (2012) | Interação signif. rupo INT e CA subjetiva (SBEQ) [F(1,37)=8,38; p=0,006; np2=0,19 efeito grande]. | Interação significativa grupo INT. e AAQW [F(1,37) = 8,59; p=0,006; np²=0,18 efeito grande]. | |||
| Lista de Espera | |||||
| Alberts (2012) | Interação com comer emocional (DEBQ) [F2(1,24)=8,15; p<0,01; n2=0,25]. Redução no INT. ao final [t(11)=1,08; p=0,03; d=0,53], sem diferença no CON. [t(13)=1,08; p=0,30]. | Interação com comer externo (DEBQ) [F(1,24)=4,80; p=0,04, n2=0,17]. Redução noINT. ao final [t(11)=2,52; p=0,03; d=0,60], sem diferença no CON. [t(13)<0,001]. | Interação com desejos (G-FCQ-T) [F(1,24)=9,49; p<0,01; n2=0,29]. Redução no INT. ao final, sem diferença no CON. [t(11)=2,72; p=0,02; d=0,98 vs. t(13)=1,09; p=0,3]. | Interação com a AP (KIMSE) [F(1,24)=4,90; p=0,04; n2=0,17]. INT. com aumento ao final [t(12)=3,31; p<0,01; d=1,15] e CON. sem diferença [t(13)=1,93; p=0,08; d=0,19]. | |
| Cancian (2019) | INT. com redução da intensidade da CA, de médias a moderadas para pequenas ou nenhuma ao final (BES) (d=1,34). Efeito médio entre os grupos (d=0,80). | Ambos os grupos com efeitos de tamanho médio no comer emocional (EES) INT. d=0,73 e CON. d=0,55. | Comer com AP diminuiu ao final (MEQ), com efeito de tamanho médio (d=0,66) no INT. INT. com efeito grande na IES-2 (d = 1,33). | ||
| Järvelä-Reijonen (2018) | Interação grupo vs. tempo signif. no descontrole alimentar (TFEQ-R18) (p=0,02). Redução no INT. presencial em comparação ao CON. no acompanhamento (p=0,014). | Interação grupo vs. tempo signif. no “usar a comida como recompensa” (HTAS) (p=0,048), INT. online com escore men or que INT. presencial no final (p=0,027). | Interação grupo vs. tempo signif. no “comer por razões físicas ao invés de emocionais” (IES) (p=0,019), com aumento nos dois grupos INT. em comparação ao CON. no final (p=0,007; p=0,006). | ||
| Levin (2020) | INT. com redução no descontrole alimentar (DEBQ) no final (F=6,04; p<0,05; n2=0,08) e no acompanhamento (−2,3;p<0,05), sem diferença no CON. | INT. com redução no comer emocional (DEBQ) no final (F=4,07; p<0,05; n2 0,05), sem diferença no CON. | INT. com redução na AAQ-W (F=13,82, p<0,001; n2 0,16), que mediou reduções no descontrole alimentar e no comer emocional. | ||
| Lillis (2011) | INT. mostrou melhora na CA [F(1,83)=13,83;p<0,05; n2parcial=0,06)], média de CA por semana passou de 1,78±1,4 no início para 1,35±1,5 no final no INT. e de 1,82±1,4 para 2,18±1,9 no CON. | AAQ-W signif. associada à CA (b=0,36, F=12,5; p<0,001, R2 = 0,13). Mudanças na AAQW mediaram CA. No acompanhamento, INT. mostrou melhora signif. na AAQ-W em relação ao CON. [F(1,83)=40,69, p<0,001; η2parcial=0,33]. | |||
| Potts (2020) | Tendência de interação grupo vs. tempo na frequência de CA (EDE-Q) (F=2,64; d=0,50, p<0,1). Melhora na frequência de CA apenas nos grupos INT (INT telefone: d=0,59, p<0,5; INT e-mail: d=0,56, p=<0,05; CON: d=−0,17), sem diferença entre as intervenções. | Interação signif. grupo vs. tempo na AAQ-W (F=10,42; d=1,07; p<0,001). Post hoc: melhoras de efeito grande na AAQ-W nos dois grupos INT., sem diferença no CON. (INT telefone: d=2,06, p<0,001; INT e-mail: d=1,55, p<0,001; CON.: d=0,29), sem diferença entre as intervenções. | |||
| Schnepper (2019) | Efeito signif. do tempo no comer emocional (DEBQ) [F(2,88)=11.3, p<0.001, np2=2,205], mediado pela interação grupo vs. tempo [F(2,88)=7,00; p<0,002, np2=2,137]. Redução signif. no comer emocional no final (6,04; p<0,001) e no acompanhamento (9,13; p<0,001) apenas no INT. | Efeito signif. do tempo no comer externo (DEBQ) (F(2, 88)=6,57, p<0,004; np2=0,130), mediado pela interação grupo vs. tempo [F(2,88)=3,36; p<0,047; np2=0,071]. Redução signif. no comer externo no final (6,17, p<0,005) e no acompanhamento (6,13, p<0.002) apenas no INT. | Efeito signif. do tempo nos desejos alimentares (FCQT15) [F(2,88)=12,7; p<0,001;np2=0,225], mediado pela interação grupo vs. tempo (F(2,88) =15,0; p<0,001; np2=0,254).Redução signif. nos desejos alimentares no final (14,8, p<0,001) e no acompanhamento (22,3; p<0,001) apenas no INT. | Efeito signif. do tempo significativo no comer intuitivo (IES-2) [F2(2,88)=11,3, p<0,001, np2=0,205], mediado pela interação tempo vs. grupo (F(2,88)=18,5, p<0,001, np2=0,296). No INT., o comer intuitivo aumentou no final (0,41, p<0,002) e no acompanhamento (0,837; p<0,001), mas não no CON. | |
AP: Atenção Plena, CA: compulsãp alimentar, CON.: grupo controle, INT: grupo intervenção, TCA: Transtorno de Compulsão Alimentar, SIGNIF.: significativo Questionários e escalas: AAQ-II: Acceptance and Action Questionnaire II, AAQ-W: Acceptance and Action Questionnaire for Weight-Related Difficulties BES: Binge Eating Scale, DEBQ: Dutch Eating Behavior Questionnaire, EADES: The Eating and Appraisal Due to Emotions and Stress Questionnaire, EDE-Q: Eating Disorder Examination Questionnaire, EES: Emotional Eating Scale, FFMQ15: Five Facet Mindfulness Questionnaire - 15, FFMQ-SF: The Five Facet Mindfulness Questionnaire - Short Form, FCQ-T-Reduced: Food Craving Questionnaire Trait - Reduced, G-FCQ-T: General Food Craving Questionnaire Trait, HTAS: Health and Taste Attitude Scales, IES: The Intuitive Eating Scale, IES-2: The Intuitive Eating Scale-2, KIMS-E: Kentucky Inventory Mindfulness Skills Extended, MAAS: The Mindfulness Attention Awareness Scale, MAIA: The Multidimensional Assessment of Interoceptive Awareness, MEQ: The Mindful Eating Questionnaire, RED: Reward-based Eating Drive, SBEQ: The Subjective Binge Eating Questionnaire for Bariatric Surgery Patients, TFEQ: The Three Factor Eating Questionnaire, TFEQ-R18: The Three Factor Eating Questionnaire - Revised 18, TFEQ-R21: The Three Factor Eating Questionnaire - Revised 21, YFAS: The Yale Food Addiction Scale
Comparações Com Grupo Controle Ativo
Em comparação ao grupo controle ativo, ou seja, com algum tratamento, apenas o grupo intervenção com AP demonstrou redução significativa na perda de controle com a comida e na frequência e intensidade das CA em dois estudos (Alberts et al., 2010, Weineland et al., 2012, respectivamente). Em outros estudos, foram observadas reduções significativamente maiores na perda de controle com a comida (Palmeira, Pinto-Gouveia, & Cunha, 2017), na desinibição alimentar (Carpenter et al., 2019) e na CA (Afari et al., 2019; Carpenter et al., 2019; Kristeller, Wolever, & Sheets, 2014) no grupo intervenção, quando comparadas ao grupo controle. Não houve diferença entre os grupos na redução da desinibição alimentar no estudo de Spadaro et al. (2017) e nenhum dos grupos reduziu a CA no estudo de Chacko et al. (2016).
Cinco estudos mostraram maior redução no comer emocional nos grupos intervenção em comparação aos grupos controle (Carpenter et al., 2019; Chacko et al., 2016; Mason et al., 2016; Palmeira, Pinto-Gouveia, & Cunha, 2017; Thomas et al., 2019). Ambos os grupos reduziram o comer emocional sem diferença entre eles nos estudos de Afari et al. (2019) e Laraia et al. (2018). No estudo de Alberts et al. (2010), tanto no grupo AP quanto no grupo controle não houve efeitos significativos no comer emocional.
Quanto ao comer externo, dois estudos mostraram redução desse comportamento nos participantes do grupo intervenção em relação ao grupo controle (Alberts, Thewissen, & Raes, 2012; Thomas et al., 2019). Um estudo não encontrou diferença entre os grupos, com os dois apresentando redução (Afari et al., 2019) e, em outro estudo com três tipos de intervenção (uma só com AP, outra tradicional e outra combinando AP e tradicional), a intervenção combinada foi a que teve a maior redução. No estudo de Laraia et al. (2018), o grupo controle mostrou redução significativa no comer externo enquanto que o grupo intervenção não apresentou. Os cravings ou desejos alimentares diminuíram no grupo intervenção e não no grupo controle em dois estudos (Alberts et al., 2010; Laraia et al., 2018).
Comparações com Lista de Espera
Referente aos estudos com grupo controle sem tratamento, apenas lista de espera, em cinco deles o grupo intervenção apresentou melhoras na CA, com redução na frequência e/ou intensidade enquanto o mesmo não foi observado no grupo controle (Cancian et al., 2019; Järvelä-Reijonen et al., 2018; Levin et al., 2020; Lillis, Hayes, & Levin, 2011; Potts, Krafft &, Levin, 2020). O comer emocional diminuiu significativamente para participantes do grupo intervenção e, no grupo controle, não houve diferença em três estudos (Alberts, Thewissen, & Raes, 2012; Levin et al., 2020; Schnepper et al., 2019). No estudo de Järvelä-Reijonen et al. (2018), o grupo intervenção online reduziu mais que o grupo intervenção presencial e ambos mais que o grupo controle o uso da comida como recompensa. No estudo de Cancian et al. (2019), ambos os grupos reduziram o comer emocional ao final. Dois estudos identificaram redução no comer externo e nos desejos alimentares apenas no grupo intervenção e não no grupo controle (Alberts, Thewissen, & Raes, 2012; Schnepper et al., 2019).
Atenção Plena, Aceitação e Comer Intuitivo
Foi observado um aumento da AP no grupo intervenção em relação ao controle em três deles (Alberts, Thewissen, & Raes, 2012; Carpenter et al., 2019; Thomas et al., 2019). No estudo de Cancian et al. (2019), a AP diminuiu no grupo intervenção, no de Palmeira, Pinto-Gouveia, & Cunha (2017) ela aumentou em ambos os grupos e no de Spadaro et al. (2017) não houve diferença nos dois grupos ao final.
Foi demonstrada uma redução significativa na evitação experiencial relacionada ao peso, medida pela AAQ-W, em relação ao grupo controle em cinco estudos (Laraia et al., 2018; Levin et al., 2020; Lillis, Hayes, & Levin, 2011; Potts, Krafft, & Levin, 2020; Weineland et al., 2012). Nos estudos de Afari et al. (2019) e Palmeira, Pinto-Gouveia, & Cunha (2017) os dois grupos reduziram a evitação experiencial, sem diferenças entre eles.
Outra medida de comportamentos alimentares adaptativos utilizada foi a do Comer Intuitivo. Um estudo reportou um aumento na subescala “comer por razões físicas ao invés de emocionais” da Escala de Comer Intuitivo (IES), nos dois grupos intervenção e não no grupo controle (Järvelä-Reijonen et al., 2018), um mostrou aumento no escore total e outro efeito grande na Escala de Comer Intuitivo 2 (IES-2) após as intervenções (Schnepper et al., 2019 e Cancian et al., 2019, respectivamente).
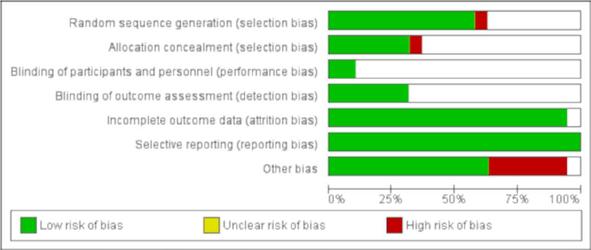
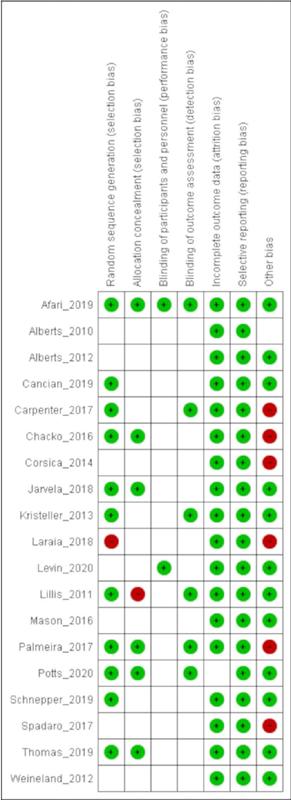
Risco de Viés
A avaliação foi realizada com base nos critérios Cochrane (Higgins et al., 2019) e, em uma classificação geral, sete (36,8%) artigos foram classificados como baixo risco de viés e doze (63,2%) como risco de viés incerto. Em três domínios, a maioria dos estudos não forneceu dados suficientes para a avaliação: ocultação da alocação (63,1% dos estudos), cegamento de participantes e profissionais (89,4%) e cegamento de avaliadores de desfecho (68,4%). Os sumários do risco de viés, por domínios e por estudo, encontram-se nas figuras 2 A e B.
DISCUSSÃO
Os resultados desta revisão indicam que o tratamento com treinamento em habilidades de AP é eficaz em mudar comportamentos alimentares disfuncionais, reduzindo suas frequências e intensidades e aumentando a adoção de comportamentos mais adaptativos. Os protocolos de intervenções com AP utilizados continham desde psicoeducação sobre alimentação e comportamento alimentar, emoções, estresse, aceitação, valores de vida e estigma do peso, até práticas formais e informais de meditação, consciência, respiração, caminhada, atividades diárias e comer com AP, entregues por meio de aulas, livros, cursos online, sessões telefônicas e/ou presenciais, individuais e/ou em grupo.
Em relação à desinibição e à CA, de 13 estudos que avaliaram esses desfechos, 11 apresentaram resultados favoráveis aos grupos com AP. Sendo que, em um dos estudos em que ambos os grupos reduziram a CA, foi observado que o nível de AP não aumentou no grupo intervenção após o tratamento (Spadaro et al., 2017). Esse resultado é condizente com o encontrado em outras revisões, incluindo participantes com peso normal, em que a AP também reduziu significativamente a CA (Godfrey, Gallo, & Afari, 2015; Katterman et al., 2014; O’Reilly et al., 2014; Ruffault et al., 2017; Warren et al., 2017).
Quanto ao comer emocional, um dos principais focos dos programas, a AP também se mostrou benéfica, pois em 9 de 13 estudos os participantes do grupo intervenção mostraram uma redução maior desse comportamento que o grupo controle. Em outros dois estudos, houve redução no grupo intervenção, assim como no grupo controle ativo, entretanto, no estudo de Afari et al. (2019), os participantes dos dois grupos diminuíram igualmente a evitação experiencial relacionada ao peso, o que pode estar relacionado a esse resultado. Essa melhora também foi observada nas revisões de O’Reilly et al. (2014) e Warren et al. (2017), mas não na de Ruffault et al. (2017), na qual ela ocorreu em apenas dois de cinco estudos - o que, segundo os autores, pode ser devido ao foco não ter sido o comer emocional e pelos participantes terem baixos níveis desse comportamento no início.
Comer por pistas externas ao invés de internas, como fome e saciedade, foi pouco avaliado: de cinco estudos, a AP levou a uma maior redução no comer externo em três deles e a mesma redução que o grupo controle em outro (Afari et al., 2019), conforme encontrado na literatura anteriormente (O’Reilly et al., 2014; Warren et al., 2017). Quanto aos desejos alimentares, a AP também se mostrou eficaz na redução, pois nos quatro estudos com esse desfecho, o grupo intervenção reportou menos cravings que o grupo controle após o tratamento. Na revisão de Warren et al. (2017), a AP se mostrou eficaz na redução dos desejos em apenas um de cinco estudos avaliados, sendo que três apresentaram resultados mistos. Na revisão de Tapper (2018) os resultados nos desejos também foram inconclusivos.
Apesar da maioria dos estudos ter como objetivo principal aumentar as habilidades de AP e diminuir a evitação experiencial por meio da aceitação, cinco não utilizaram ferramentas validadas para medir essa variável e, dos 14 que o fizeram, quatro falharam em atingir um aumento da AP ou da aceitação de forma significativa. Os 10 estudos restantes reportaram aumento dessas medidas, mas dois avaliaram o “Comer Intuitivo” um construto que, apesar de ter pontos em comum com a AP, não compartilha de princípios importantes como as práticas formais e informais de meditação.
As intervenções baseadas em AP e em aceitação, podem atuar na melhora do comer emocional e da CA por meio do treinamento de habilidades como a consciência, a aceitação e o não julgamento (Ruffault et al., 2017). Alguns modelos teóricos se propõem a explicar a etiologia desses comportamentos alimentares disfuncionais. Entre eles, há a Escape Theory que diz que, para evitar entrar em contato com o estímulo ou evento estressante, o indivíduo pode desviar sua atenção para a comida e, assim, se proteger de uma autoavaliação negativa (Heatherton & Baumeister, 1991). Entretanto, o modelo de regulação do afeto teoriza que a comida pode ser usada para atenuar o afeto negativo, funcionando como um mecanismo de regulação emocional (Telch, 1997; Wedig & Nock, 2010). Portanto, como explicam Macht (2008) e Hsu & Forestell (2021) “não é apenas a presença da emoção negativa que leva ao comer emocional e ao descontrole com a comida, mas a inabilidade de ter consciência, aceitar e enfrentar essas experiências no momento em que acontecem”, de maneira mais adaptativa. A consciência no momento presente desenvolvida com a AP coloca o indivíduo em contato com suas experiências internas e externas (eventos estressores, sensações corporais e reações emocionais) e o ensina a observá-las e aceitá-las, mesmo quando desagradáveis, ajudando-o a sair do padrão de reação automática de se distrair ou anestesiar utilizando a comida (Arch & Craske, 2006).
Sendo assim, maiores níveis de AP predizem respostas psicológicas mais adaptativas às experiências negativas, melhor regulação e menor reatividade emocional (Fogarty et al., 2015; Pearson, Lawless, Brown, & Bravo, 2015). Ademais, estudos com intervenções baseadas em AP vêm se mostrando eficazes na redução de estresse, ansiedade, depressão e sofrimento (Greeson et al., 2015; Hofmann & Gómez, 2017; Khoury et al., 2015).
Com a AP e a consciência, se desenvolve uma melhor observação e percepção dos impulsos para comer e uma capacidade cognitiva chamada de descentralização, em que os pensamentos e sentimentos são vistos a partir de uma perspectiva ampliada, como eventos impermanentes e efêmeros e que não exigem uma resposta imediata. Algumas formas de fazer isso é imaginá-los como entidades separadas de si mesmo, como nuvens ou ondas do mar (Bishop et al., 2004; Shapiro, Carlson, Astin, & Freedman, 2006; Tapper, 2017). Ver os pensamentos como eventos mentais transitórios reduz a extensão com que despertam sentimentos de desejo (Keesman, Aarts, Häfner, & Papies, 2017; Tapper & Turner, 2018) e a aceitação contribui para a maior tolerância da frustração em relação a eles (Alberts et al., 2010). Outra habilidade importante desenvolvida é a de atender aos sinais internos de fome e a saciedade, ao invés dos sinais externos como visão do alimento, aroma, horário, propagandas e descontos em aplicativos de delivery. Portanto, parece que a AP na alimentação contribui para a redução da responsividade às pistas externas, ao estresse, às emoções negativas e aos desejos (Tapper, 2017).
Dentre os pontos fortes deste trabalho, destacam-se a relevância do objetivo de pesquisa, devido à necessidade da consolidação científica de intervenções eficazes na mudança de comportamento alimentar relacionado à OB, que segue sendo um desafio na prática clínica e na saúde pública e a metodologia baseada no protocolo PRISMA, com apenas ECR e população com excesso de peso.
Como limitações, podemos citar a falta de análise de outros resultados que também podem estar associados ao consumo alimentar excessivo, como a capacidade de regulação emocional, estresse percebido, ansiedade e depressão, autoestigma do peso, entre outros. As amostras serem compostas principalmente por mulheres na faixa dos 40 anos, e a maioria dos estudos serem provenientes dos Estados Unidos, pode limitar a extrapolação dos resultados.
Além disso, os protocolos das intervenções foram bastante heterogêneos, o que pode prejudicar a interpretação dos resultados, visto que uma análise separada não foi realizada. Grande parte dos estudos foi classificada como risco de viés incerto, e poucos com baixo risco de viés, indicando a necessidade de melhora da qualidade metodológica dos ECR com AP, principalmente, quanto à descrição dos processos de ocultação da alocação, cegamento de participantes e profissionais e dos avaliadores de desfecho.
A presente revisão sistemática, apesar das limitações citadas, contribuiu para identificar evidências científicas acerca das intervenções com AP no tratamento do SP e da OB e na prevenção do ganho de peso, causados, em parte, por uma série de comportamentos disfuncionais na alimentação. Considerando os resultados positivos encontrados, tratamentos contendo treinamento em AP são promissores nos contextos empírico científico e clínico.
Estudos futuros poderão explorar as diferenças entre tratamentos apenas com AP e com ACT ou DBT, os mecanismos pelos quais a AP modifica o comportamento alimentar, os melhores métodos de treinamento em AP, impactos em outros comportamentos de saúde, como consumo alimentar e nutricional, manejo de estresse, estratégias de enfrentamento emocional etc. Ademais, mudanças nos níveis de AP precisam ser melhor documentadas, preferencialmente, utilizando instrumentos com confiabilidade e validade psicométricas.
CONCLUSÃO
A AP pode ser utilizada como recurso terapèutico em diferentes protocolos de tratamento, sozinha ou combinada à ACT, ao aconselhamento e educação nutricional e à atividade física. Os estudos analisados indicam que o treinamento em habilidades de AP está fortemente associado a reduções na desinibição alimentar, na CA e no comer emocional e, moderadamente associado a reduções no comer externo e nos desejos alimentares em indivíduos com SP ou OB, inclusive quando comparados à TCC.