Services on Demand
article
Indicators
Share
Aletheia
Print version ISSN 1413-0394
Aletheia vol.50 no.1-2 Canoas jan/Dec. 2017
ARTIGOS EMPÍRICOS - PSICOLOGIA
Levantamento do perfil sociodemográfico dos pacientes atendidos na rede de saúde mental de Guaíba
Survey of the Sociodemographic Profile of Patients attended in the Mental Health Network of Guaíba
Angélica Govoni1, I; Débora Consteila Neumann2, I; Dileã Schumacher3, I; Natália Petitemberg4, I; Larissa Weber5, II; Paula Schuch Silveira6, III; Luciana Azambuja7, I; Juliana Predebon8 , I
IUniversidade Luterana do Brasil
IINúcleo de Coordenação de Saúde Mental
IIIUniversidad de la Empresa
RESUMO
O estudo tem como objetivo descrever o perfil sociodemográfico dos pacientes ativos atendidos em três serviços oferecidos pela rede de saúde mental do município de Guaíba, em 2016. Participaram da coleta de dados: um Centro de Atenção Psicossocial (CAPS II), um CAPS AD e uma Clínica-Escola (CESAP), do Curso de Psicologia da Universidade Luterana do Brasil. Realizou-se um levantamento de 958 prontuários dos quais se obtiveram características da população como, por exemplo: os dados nosológicos, a origem dos encaminhamentos, os principais motivos da procura pelos serviços, as principais drogas utilizadas, bem como importantes variáveis familiares e da rede social de apoio aos pacientes. A partir desses resultados, as práticas em saúde mental coletiva poderão ser potencializadas e redirecionadas visando maior eficácia, efetividade e melhoria na vida dos usuários.
Palavras-chave: Saúde Mental, Levantamento, Saúde Pública.
ABSTRACT
The objective of this paper is to describe the sociodemographic profile of the active patients attended by three services offered by the health mental network from the city of Guaíba, in 2016. Participated in the data collection were: a Psychosocial Care Center (CAPS II), a CAPS AD and a Clinic-School (CESAP) of the Psychology Course of the University of the Lutheran Church of Brazil. A survey of 958 medical records was carried out, from which the characteristics of the population were obtained, such as: nosological data, origin of referrals, main reasons of the search for help, main drugs used, as well as important family variables and the social support network of patients. From these results, the practices in collective mental health can be enhanced and redirected aiming at greater effectiveness, effectiveness and improvement of the users’ lives.
Keywords: Mental health, Survey, Public health.
Introdução
Segundo Costa, Colugnati e Ronzani (2015) o atendimento em saúde mental, antes centrado no hospital psiquiátrico, após a Reforma Psiquiátrica passou a ser fornecido pelos serviços substitutivos ao modelo asilar. Os mesmos autores salientam que essa rede de dispositivos foi implementada para atender a população com transtornos mentais de forma aberta, comunitária e com atuação em seus territórios.
Essa nova perspectiva de cuidado ganhou fôlego com a implementação da Lei 10.216, (2001), que dispõe sobre a proteção e os direitos das pessoas portadoras de transtornos mentais e redireciona o modelo assistencial em saúde mental. O artigo 2º, § único, reforça que são direitos da pessoa portadora de transtorno mental, entre outros, ter acesso ao melhor tratamento do sistema de saúde e ser tratada, preferencialmente, em serviços comunitários de saúde mental (Lei 10.216, 2001).
De acordo com Coelho, Volpe, Diniz, Silva e Cunha (2014) apesar dos inúmeros avanços, alguns aspectos práticos ocorridos após a Reforma Psiquiátrica têm sido alvo de críticas, incluindo: a centralização do modelo nos Centros de Atenção Psicossocial (CAPS) em detrimento de outras instâncias; a insuficiência da criação de serviços com funcionamento diuturno; a iniquidade de acesso nas diversas regiões do país; a judicialização das internações e a escassez de avaliações de custo-efetividade das reformas implantadas.
A partir da Lei nº 10.216 (2001), visando superar algumas dessas dificuldades e carências, surgiu a Rede de Atenção Psicossocial para pessoas com sofrimento ou transtorno mental e com necessidades decorrentes do uso de crack, álcool e outras drogas (RAPS) que, desde 2011, integra o Sistema único de Saúde - SUS. A RAPS tem o papel de articular os diferentes pontos de atenção à saúde para pessoas em sofrimento. Ela é constituída por seis níveis de atenção e dispositivos, incluindo os serviços de Atenção Básica, Atenção Psicossocial Especializada, Atenção de Urgência e Emergência, Atenção Residencial de caráter transitório, Atenção Hospitalar, Serviços Residenciais Terapêuticos e Serviços de Reabilitação psicossocial (Portaria nº 3.088, 2011).
Segundo o artigo 7, §4 da portaria que institui a RAPS, 0s Centros de Atenção Psicossocial (CAPS I, II e III) são voltados para a população em geral e os CAPS AD voltados especificamente para usuários de álcool e outras drogas. Além desses, há as unidades básicas de saúde (UBS), as equipes da Estratégia de Saúde da Família (ESF), consultórios na rua, residências terapêuticas, dentre outros (Portaria nº 3.088, 2011).
Além dos CAPS, as Clínicas-Escola exercem um papel social muito importante, pois, oferecem à população economicamente desfavorecida uma possibilidade acesso a serviços psicológicos gratuitos (Herzberg & Chammas, 2009).
As Clínicas-Escola de Psicologia, segundo Peres, Santos e Heidi (2004) têm como finalidade básica possibilitar o treinamento de alunos mediante a aplicação dos conhecimentos teóricos adquiridos em sala de aula, o que pode contribuir para a formação de profissionais adequadamente habilitados e capazes de expandir as práticas psicológicas em consonância com as novas realidades e demandas sociais, políticas e culturais da atualidade.
Todos esses dispositivos estão a serviço da população a fim de minimizar os sofrimentos causados pelas doenças mentais. Em um estudo realizado por Maragno, Goldbaum, Gianini, Novaes e César (2006) evidenciou-se que milhões de pessoas em todo o mundo sofrem algum tipo de doença mental e que este número vem aumentando progressivamente, principalmente, nos países em desenvolvimento. Entretanto, apenas uma pequena parcela delas é identificada em levantamentos sociodemográficos e tratada, aumentando assim o sofrimento individual e trazendo implicações socioeconômicas significativas, como por exemplo, perda de dias de trabalho, licenças saúde, abuso de álcool e drogas, além de elevar a demanda nos serviços de saúde mental (Maragno et al., 2006).
Portanto, o objetivo deste estudo foi descrever o perfil sociodemográfico dos pacientes, comparando os três serviços da rede de Saúde Mental no município de Guaíba no ano de 2016.
Método
Trata-se de uma pesquisa quantitativa descritiva, especificamente um levantamento sobre o perfil sociodemográfico dos pacientes ativos em 2016 na rede da saúde mental do município de Guaíba. A partir da análise dos prontuários coletou-se informações sobre alguns dados nosológicos, a origem dos encaminhamentos, os principais motivos da procura, as principais drogas utilizadas, bem como importantes variáveis familiares e da rede social de apoio dos pacientes.
A coleta dos dados, após a autorização da Secretaria de Saúde do munícipio, foi realizada nos seguintes serviços: CAPS II/Viver (Centro de Atenção Psicossocial), no CAPS AD (Centro de Atenção Psicossocial/álcool e outras drogas) e na CESAP - Clínica-Escola da Universidade Luterana do Brasil, Campus Guaíba, RS. A coleta de dados deu-se entre agosto de 2016 a abril de 2017, considerando apenas usuários ativos do ano de 2016.
A amostra foi constituída por 958 prontuários, correspondendo a quase 1% da população do Município, de acordo com os dados do último Censo do Instituto Brasileiro de Geografia Estatística [IBGE] (2016). A população estimada do município de Guaíba neste ano foi de 99.186 habitantes dos quais aproximadamente 46.000 eram homens e 49.000 mulheres. O município de Guaíba está localizado a 30km de Porto Alegre, capital do estado do RS (IBGE, 2016). A cidade fica à margem do lago Guaíba e apresenta condições de logística muito favoráveis para empreendimentos do Mercosul. Com relação à saúde pública esse município oferece 6 locais de atendimento à população (IBGE, 2016). Este estudo coletou dados de três serviços, num total de 958 prontuários levantados, dos quais 516 foram obtidos no CAPS II, 319 pertencentes ao CAPS AD e 123 obtidos na CESAP - ULBRA.
O instrumento utilizado foi uma ficha de acolhimento/triagem, elaborada pelos pesquisadores e constituída por questões referentes aos dados do paciente como: local de tratamento, sexo, idade, escolaridade, idade do início do tratamento, tratamentos anteriores, motivo da alta, data de entrada no serviço, fonte de renda, bairro, comorbidades psiquiátricas e clínicas, motivo de busca por atendimento, uso de medicamentos e quais, uso de substâncias psicoativas, quais as substâncias usadas, idade de início, frequência do uso, se sofreu violência e de qual tipo, características familiares e da rede de apoio social identificada.
Todos os prontuários foram tabulados em planilha criada no programa Excel e, posteriormente, analisados através da estatística descritiva e inferencial (análise das frequências e porcentagens).
Apresentação dos resultados
Os resultados são apresentados de acordo com cada um dos serviços pesquisados. Em relação a idade prevalente no início do tratamento a Tabela 1 evidencia os resultados mais relevantes em cada serviço:
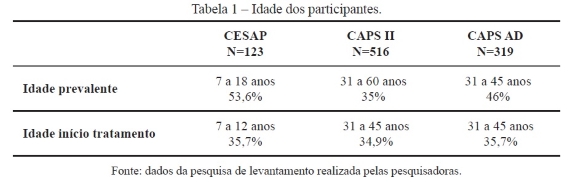
Os resultados relacionados à idade sugerem que quando a criança ingressa na idade escolar os problemas de comportamento e as dificuldades de aprendizagem parecem ficar mais evidentes. Por outro lado, a fase do desenvolvimento caracterizada pela adultez, especialmente, os adultos jovens parecem ser os usuários que mais procuram ajuda nos serviços de saúde mental.
Quanto ao sexo, observou-se que, de forma geral, 54% dos usuários eram mulheres e 46% homens. Analisando a distribuição do sexo de acordo com o tipo de serviço, constatou-se que na CESAP a distribuição foi muito semelhante: 46% homens e 54% mulheres. NO CAPS II, a diferença entre os sexos pareceu mais significativa já que 71% dos usuários eram do sexo feminino e 29% do sexo masculino. Por outro lado, no CAPS ad os usuários foram homens em sua maioria (81%), e poucas mulheres foram usuárias deste serviço (19%).
Quanto à renda dos pacientes, na CESAP quase todos os usuários (99%) referiram ter uma renda formal, tendo em vista que foram os pais ou representantes legais das crianças e adolescentes que participaram das entrevistas de triagem. Em contrapartida, no CAPS II a metade dos usuários (49%) não possuíam nenhuma renda, e 24,6% tinham como fonte de renda o benefício saúde. No CAPS ad a grande maioria dos usuários (43,2%) também declararam não possuir renda e 20,6% referiram ter como principal fonte de renda o benefício saúde.
Algumas variáveis analisadas no levantamento apresentaram resultados relacionados à família do usuário. Com relação ao item “com quem reside”, uma parte muito significativa dos pacientes respondeu que residiam com a família: 97% dos usuários da CESAP, 84% dos usuários do CAPS II e 78% dos pacientes do CAPS AD.
Quanto aos diagnósticos de maior incidência a CESAP apresentou 3,25% das fichas de triagem com registro de Episódio depressivo. No CAPS II, aproximadamente 12% dos usuários foram diagnosticados com Esquizofrenia. Seguidos de aproximadamente 7% de usuários diagnosticados pelo Transtorno depressivo recorrente. No CAPS AD aproximadamente 20% dos usuários foram diagnosticados com transtornos mentais e comportamentais devidos ao uso de álcool.
Quanto ao uso de medicamentos, observou-se que na CESAP apenas 16,26% dos usuários declarou fazer uso de algum medicamento. Por outro lado, a grande maioria dos usuários do CAPS II (94%) e do CAPS AD (71,7%) referiu fazer uso de medicamentos. Entre os medicamentos mais usados, na CESAP os antidepressivos representaram 6,5% dos medicamentos citados. No CAPS II foram antidepressivos (32,4%) e antipsicóticos (21%). No CAPS AD foram os antidepressivos (22,2%) e medicamentos estabilizadores de humor (16%).
No que se referiu ao uso de substâncias psicoativas quase todos os usuários da CESAP (98,3%) declararam não fazer uso de nenhuma substância psicoativa. No CAPS II a grande maioria dos pacientes (66,5%) também não fez uso de nenhuma substância psicoativa, apenas 15,3% declarou usar algum tipo de substância psicoativa. Por outro lado, no CAPS AD, os resultados foram muito diferentes pois praticamente todos os usuários (99,6%) referiram fazer uso de alguma substância psicoativa ilícita.
Dentre os usuários de substâncias psicoativas que procuraram o CAPS II constatouse que poucos souberam responder com precisão a idade de início, apenas 4% afirmaram que iniciaram o consumo de drogas na vida adulta, especificamente no intervalo de 19 a 30 anos.
No CAPS AD, dentre os 318 usuários participantes da amostra, constatou-se que aproximadamente 12% iniciaram o uso de drogas na infância e pré-adolescência (7 a 12 anos). A prevalência maior ocorreu na adolescência, onde 36,6% dos usuários respondeu que iniciou o uso de drogas no intervalo de idade compreendido entre 13 a 18 anos de idade, e aproximadamente 14% dos usuários iniciou o consumo de drogas dos 19 aos 30 anos de idade.
Especificamente quanto ao tipo de drogas, dos 79 pacientes do CAPS II, apenas 31 deles declaram o tipo de substância que mais consumiam, no caso, tabaco (14%), álcool (10%), maconha (6,3%), cocaína (5%) e crack (3,8%). Quanto a frequência do uso, dos 79 que se declaram usuários, mais da metade (51%) referiu fazer uso da substância todos os dias, seguidos de 12 % de usuários que respondeu utilizar apenas uma vez na semana.
No CAPS AD muitos usuários (68,6%) responderam que fazem uso de mais de uma substância. Destes 20% respondeu fazer uso principalmente de álcool. Quanto ao uso combinado de substâncias psicoativas, o álcool é o recordista, pois está presente em aproximadamente 77% das combinações de drogas. Depois do álcool aparece o crack (62%), a maconha (53,8%) e o tabaco e a cocaína com 43,3% e 42,9% respectivamente.
Em relação à violência, quase todos os usuários que procuraram a CESAP (92%) não sofreram nenhuma situação relacionada a violência. Dentre os poucos relatos (8%) foram relacionados a violência intrafamiliar, ou seja, violência cometida por pessoas da família. No CAPS II, 12% dos usuários relataram terem sofrido algum tipo de violência, e destes 3,9% dos casos ocorrendo dentro do ambiente familiar. E no CAPS AD poucos pacientes (16,3%) revelaram que já foram vítimas de violência e destes 7,5% dos casos o agressor também foi um familiar.
Na CESAP quase todos os pacientes (98%) contavam com uma rede social de apoio do meio familiar. No CAPS II, os resultados foram muito parecidos já que 94% dos pacientes referiram ter uma rede de apoio eficaz caracterizada por pessoas da família. O mesmo foi evidenciado quanto aos usuários do CAPS ad, uma vez que 86,2% dos usuários responderam possuir uma rede de apoio, sendo a família a que mais se destacou (72,1%).
Discussão
O levantamento do perfil sociodemográfico realizado apresentou resultados interessantes sobre as características da população que buscou atendimento na rede de saúde pública em Guaíba. Ao se comparar o perfil de cada um dos três serviços ficou evidente que durante a infância os meninos buscam mais atendimentos que as meninas.
Alguns estudos recentes confirmam esse achado, uma vez que a pesquisa de Carneiro e Coutinho (2015) evidenciaram que a maior procura por atendimentos durante a infância é predominantemente por meninos. No estudo realizado por Gardinal e Marturano (2007) os meninos foram avaliados pelos professores como mais agressivos, provocativos e salientes, e também menos respeitosos, obedientes, comunicativos. No que tange as atividades escolares, eles são vistos como mais inquietos, menos ordeiros e aplicados, mais salientes, desatentos, retraídos, confusos e descuidados. Também são avaliados como menos assíduos e pontuais às aulas (Gardinal & Marturano, 2007).
Ainda sobre as diferenças entre os sexos, os resultados obtidos na população adulta mostraram que no CAPS AD a população masculina é significativamente maior do que a feminina quando relacionado ao uso/abuso de álcool e drogas. As mulheres consomem drogas e bebem em menor frequência ou quantidade quando comparadas aos homens. Homens e mulheres também diferem quanto aos tipos de substância consumidos. Embora o uso de drogas ainda seja mais frequente entre os homens, ultimamente esta diferença vem diminuindo, principalmente entre os jovens (Gigliotti & Guimarães, 2007).
ávila e González citado por Scheffer e Almeida (2010) revelaram diferenças entre homens e mulheres com relação às motivações para o início do consumo de substâncias. Os autores afirmam que as motivações são diferentes entre homens e mulheres, bem como os fatores de risco. As mulheres alcoolistas tornam-se mais vulneráveis à violência, a sentirem culpa e vergonha, assim como necessitam de um tratamento diferenciado. Os autores acima citados afirmam que as mulheres iniciam o consumo de álcool significativamente mais tarde do que os homens, os anos de consumo são menores, como também, a quantidade de álcool ingerida, apresentando maiores transtornos psiquiátricos.
Segundo Pratta, Branco e Santos (2009), a dependência química corresponde a
um fenômeno largamente divulgado e discutido, tendo em vista, que o uso abusivo de substâncias psicoativas é um sério problema social e de saúde pública em nossa realidade. Compreender a questão da dependência química é discutir o processo saúde/doença, tanto em termos conceituais, de atuação e de formação dos profissionais na área de saúde, quanto no que se refere à questão do tratamento e da promoção da saúde (Pratta et al., 2009).
De acordo com o Levantamento Nacional de Famílias dos Dependentes Químicos - Lenad Família (2013) estima-se que aproximadamente 28 milhões de pessoas no Brasil têm algum familiar dependente químico. Entre os anos de 2012 e 2013, foram divulgados dados sobre consumo de maconha, cocaína e seus derivados, além da ingestão de bebidas alcoólicas por brasileiros. Os pesquisadores estimaram que 5,7% dos brasileiros sejam dependentes de drogas, índice que representa mais de 8 milhões de pessoas (Lenad Família, 2013).
Resultados muito semelhantes foram evidenciados em outras pesquisas relacionadas ao perfil sociodemográfico de usuários dos CAPS. Santos et al. (2013) destacou que entre os usuários a maioria tinha renda familiar inferior a um salário mínimo, e que 45,9% da população do estudo estava desempregada. No estudo de Rocha et al. (2015). Também evidenciou resultados em que 29% dos usuários eram desempregados, sinalizando a incapacidade e improdutividade gerada pelas doenças mentais. A falta de renda causa mais do que a privação financeira, pois acarreta em prejuízos com relação a manutenção e organização da rotina, afetando relações interpessoais, identidade e status, auxiliando na progressão dos transtornos mentais (Concer, 2011).
Os resultados relacionados à família mostraram o importante papel da mesma como um recurso terapêutico frente aos diversos transtornos mentais destacados no levantamento. Gigliotti e Guimarães (2007) destacam a importância da família desde a abordagem inicial do problema até a permanência no tratamento e à prevenção à recaída.
Dentre os transtornos mais citados os transtornos depressivos apareceram com muita evidência. A característica comum desses transtornos é a aspecto de humor triste, vazio ou irritável, acompanhado de alterações somáticas e cognitivas que afetam significativamente a capacidade de funcionamento do indivíduo (American Psychiatric Association, 2014).
O transtorno é caracterizado por episódios distintos de pelo menos duas semanas de duração (embora a maioria dos episódios dure um tempo consideravelmente maior) envolvendo alterações claras no afeto, na cognição e em funções neurovegetativas, e remissões interepisódicas (American Psychiatric Association, 2014). é importante observar a diferença da tristeza e do luto, normais em relação a um episódio depressivo maior. O luto pode levar a um grande sofrimento, porém não costuma provocar um episódio de transtorno depressivo maior. Quando ocorrem em conjunto, os sintomas depressivos e o prejuízo funcional tendem a ser mais graves, e o prognóstico é ruim comparado com o luto que não é acompanhado de transtorno depressivo maior (American Psychiatric Association, 2014).
A depressão é reconhecida, de acordo com Campigotto et al. (2008), como um problema de saúde pública pois afeta a vida pessoal, profissional, social e econômica do indivíduo. Já a psicose é uma doença onde o paciente esquizofrênico pode vivenciar alucinações e pesadelos, bem como, muitos distúrbios primários relacionados como a higiene do sono inadequada e excesso de movimento dos membros inferiores (Barboza & Silva, 2012).
A família foi caracterizada como um importante recurso terapêutico, como a principal fonte de apoio quando questionados acerca da rede social que possuíam, mas também como um local de risco associado a práticas de violência. Isso porque resultados do levantamento evidenciaram que a violência intrafamiliar foi o tipo de violência que mais apareceu nos prontuários dos pacientes. Infelizmente a violência intrafamiliar possui índices altíssimos e diferentes manifestações, atingindo membros do grupo familiar, em situação de vulnerabilidade em relação ao agressor (Habigzang & Koller, 2012). Acomete crianças, adolescentes, mulheres, idosos, deficientes físicos e mentais.
A violência intrafamiliar é caracterizada por toda a ação ou omissão que prejudique o bem-estar, a integridade física, psicológica ou a liberdade e o direito ao pleno desenvolvimento de um membro da família sangue (Habigzang & Koller, 2012). As autoras postulam que ela pode ser cometida dentro e fora de casa, por qualquer integrante da família que esteja em relação de poder com a pessoa agredida. Inclui também as pessoas que estão exercendo a função de pai ou mãe, mesmo sem laços de sangue.
O resultado relacionado a idade de início do uso de substâncias psicoativas é preocupante uma vez que a soma da população que iniciou o uso na pré-adolescência e na adolescência representa 48,6% da população estudada. A adolescência é um período de descobertas, no qual o sujeito circula entre diferentes grupos e está vivenciando conflitos e incertezas, tanto com sua família, quanto consigo mesmo (Monteiro, Araújo, Sousa, Martins & Silva, 2012). é uma fase onde a busca por novos comportamentos e a busca de uma nova identidade expõem o adolescente muitas vezes a locais mais vulneráveis e que facilitam o acesso a drogas, experiências sexuais arriscadas e até mesmo práticas de pequenos delitos (Monteiro et al., 2012).
A Pesquisa Nacional de Saúde do Escolar, realizada pelo IBGE (2016), em parceria com o Ministério da Saúde, teve como amostra alunos matriculados no ano de 2015, em escolas públicas e privadas das zonas urbanas e rurais de todo o território nacional. Esta pesquisa revelou que entre os alunos do 9º ano do ensino Fundamental 9% já usaram drogas ilícitas e 55,5% desses escolares já experimentaram álcool pelo menos uma vez.
Quando analisados estudantes entre o sexto e o nono ano do ensino fundamental, somados a alunos do ensino médio, correspondendo a uma população que representava a faixa etária dos 13 aos 17 anos, evidenciou-se que entre os pesquisados com 16 a 17 anos, 73% já experimentaram bebida alcoólica e que 21% destes tomaram a primeira dose com menos de 14 anos. (IBGE, 2016). Ainda sobre a experimentação de drogas ilícitas nessa faixa etária, o percentual ficou em 16,6%; na faixa entre 13 a 15 anos, 54,3% já tomaram pelo menos uma dose de bebida alcoólica, e 9,1% já experimentaram drogas ilícitas (IBGE, 2016).
Os resultados obtidos nesta pesquisa confirmam os índices apresentados pela Pesquisa Nacional de Saúde do Escolar (IBGE, 2016) ilustrando que o pré-adolescente e o adolescente no Brasil têm acesso tanto ao álcool, como a outras drogas denunciando a vulnerabilidade a qual nossos adolescentes e pré-adolescentes estão expostos.
O levantamento realizado neste estudo evidenciou um perfil de usuários da rede de saúde pública com características sociodemográficas citadas por estudos anteriores semelhantes (França, Alves, Silva, Guedes & Frazão, 2017; Güths, Metello, Santos, Arossi & Béria, 2017; Gauy, 2016).
O levantamento realizado por França et al. (2017), que caracterizou o perfil sociodemográfico e clínico de moradores de Serviços Residenciais Terapêuticos evidenciou que o perfil sociodemográfico e psiquiátrico de moradores de Recife é composto prioritariamente por homens, solteiros, idosos, analfabetos, com renda entre 1 e 2 salários mínimos, com histórico entre três e dez internamentos psiquiátricos. No entanto o diagnóstico mais prevalente foi a esquizofrenia residual.
No levantamento realizado por Güths et al. (2017) foram descritas as características sociodemográficas, familiares, situação de saúde, depressão e grau de incapacidade funcional de pacientes de 11 instituições no Rio Grande do Norte. Apesar de 55% apresentarem sintomas depressivos e morbidades, os idosos classificaram sua saúde como boa.
A pesquisa realizada por Gauy (2016) avaliou o perfil sociodemográfico de crianças e adolescentes encaminhadas para serviços de saúde mental. O levantamento discutiu o impacto dos problemas funcionais apresentados em escolares que podem estar sendo negligenciados pelas políticas públicas brasileiras. Os dados de 160 escolares, de ambos os sexos, foram coletados em três serviços médicos de saúde mental com os respectivos cuidadores, a partir de dois instrumentos: ficha de identificação para caracterizar os participantes, os cuidadores, o perfil sociodemográfico, o responsável pelo encaminhamento e a queixa; e Inventário dos Comportamentos para Crianças e Adolescentes entre 6 e 18 anos (CBCL6/18 anos).
Os dados obtidos evidenciaram uma alta demanda devido a dificuldades emocionais/ comportamentais, combinadas com dificuldades de aprendizagem, de relacionamento e na vida diária, denominadas pelo Ministério da Educação (MEC) como transtornos funcionais, não atendidas pelas políticas de Ensino Especial, encaminhadas por postos de saúde.
De forma semelhante, os dados obtidos nesta pesquisa mostraram crianças, predominantemente do sexo masculino, com problemas de agressividade e dificuldades de aprendizagem. Além disso, os adultos jovens parecem ser a população que mais procurou ajuda na rede de saúde mental em 2016. Dentre eles, os homens se sobressaíram no CAPS AD pela dependência de álcool e drogas e as mulheres no CAPS II com sintomas depressivos. Somado a isso, a importância da família e da rede social de apoio dos pacientes foi destacada pelos participantes.
Considerações Finais
Uma das principais atribuições do SUS é a vigilância epidemiológica com o objetivo de adotar medidas de prevenção, controle de doenças e agravos, segundo a Lei n° 8.080 (1990). No entanto, essa atribuição acaba sendo prejudicada, tendo em vista, a falta de um sistema que contenha os dados completos e seja municiado, o que dificulta a reunião das informações da população que procura a saúde pública (Lei n° 8.080, 1990).
Nesse sentido, o levantamento realizado nesta pesquisa proporcionou uma maior caracterização sociodemográfica da população de Guaíba, contribuindo para aumentar as informações das pessoas que carecem de saúde pública. Os dados obtidos nos prontuários foram comparados a partir da coleta em três serviços da rede de saúde metal de Guaíba e facilitaram a disseminação de informações a fim de auxiliar a gestão da saúde coletiva do município.
No entanto, este trabalho encontrou algumas limitações de amostragem e ausência de um instrumento de coleta padronizado. Além disso, a ficha de triagem utilizada para a coleta dos dados apresentou muitas informações incompletas. Prontuários incompletos podem comprometer todo um levantamento sociodemográfico, e por consequência a prevenção, o controle das doenças e agravos.
Segundo o Conselho Federal de Psicologia [CFP] (2013), a disseminação das informações e dos conhecimentos obtidos em levantamentos como o realizado na presente pesquisa, certamente contribuiu para melhorar a gestão da saúde mental coletiva. Promover o intercâmbio entre os sistemas de informações do SUS e os setores de informações afins garante a democratização das informações facilitando o processo das pessoas que buscam ajuda na rede (CFP, 2013).
A identificação do perfil sociodemográfico da população é estratégica para nortear as intervenções ajustadas à realidade vivenciada, ao histórico de adoecimento desses usuários visando qualificar a assistência a esse público (França et al., 2017; Güths et al., 2017).
Os dados encontrados nesse estudo são consistentes com a literatura científica. Os resultados evidenciaram o perfil sociodemográfico de crianças e adolescentes com problemas de aprendizagem e agressividade. E homens adultos se sobressaíram no CAPS AD pela dependência de álcool e drogas e mulheres no CAPS II com sintomas depressivos. Assim, modelos de intervenções apontado alternativas de aliança entre família, escola e serviços de saúde mental devem inspirar futuras políticas públicas na área da saúde coletiva de Guaíba.
Referências
American Psychiatric Association (2014). DSM-5: Manual diagnóstico e estatístico de transtornos mentais. (5ª edição). Porto Alegre: Artmed. [ Links ]
Barboza, P. S., & Silva, D. A. (2012). Medicamentos antidepressivos e antipsicóticos prescritos no centro de Atenção Psicossocial (CAPS) do município de Porciúncula, RJ. Rev. Acta Biomédica Brasileira. 26(4), 747-758. [ Links ]
Campigotto, K. F., Teixeira, J. J. V, Cano F. G., Sanches A. C. C., Cano M. F. F., & Guimarães D. S. L. (2008). Detecção de risco de interações entre fámacos antidepressivos e associados prescritos a pacientes adultos. Revista de Psiquiatria Clínica, 35(1), 1-5. [ Links ]
Carneiro, C., & Coutinho, L. G. (2015). Infância e adolescência: como chegam as queixas escolares à saúde mental? Educar em Revista, 56, 181-192. [ Links ]
Coelho, V., Volpe, F., Diniz, S., Silva, E., & Cunha, C. (2014). Alteração do perfil de atendimento dos hospitais psiquiátricos públicos de Belho Horizonte, Brasil, no contexto da reforma da assistência à saúde mental. Ciência e Saúde Coletiva, 19(8), 3605-3616. [ Links ]
Concer, G. S. (2011). Perfil Epidemiológico dos Transtornos Mentais e Comportamentais nos municípios da Microrregião de Criciúma/SC. Monografia de pós-graduação, UNESC, Criciúma, SC, Brasil. [ Links ]
Conselho Federal de Psicologia. (2013). A Regulação dos Serviços de Saúde Metal no Brasil: Inserção da Psicologia no Sistema único de Saúde e na Saúde Suplementar. Brasília. [ Links ]
Costa, P. H., Colugnati, F., & Ronzani, T. (2015). Avaliação de serviços em saúde mental no Brasil: revisão sistemática da literatura. Ciência e Saúde Coletiva, 20(10), 3243-3253. [ Links ]
França, V. V., Alves, M. P., Silva, A. L. M., Guedes, T. G., & Frazão, I. S. (2017). Quem são os moradores de residências terapêuticas? Perfil de usuários portadores de transtornos mentais desinstitucionalizados. Saúde Debate, 41(114), 872-884. [ Links ]
Gardinal, E. L., & Marturano E. M. (2007). Meninos e meninas na educação infantil: associação entre comportamento e desempenho. Psicologia em Estudo, 12(3), 541- 551. [ Links ]
Gauy, F. (2016). Crianças e adolescentes com problemas emocionais e comportamentais tem necessidade de políticas de inclusão escolar? Educar em Revista, 59, 79-95. [ Links ]
Gigliotti, A., & Guimarães, A. (2007). Dependência, compulsão e impulsividade. Rio de Janeiro: Editora Rubio. [ Links ]
Güths, J. F., Metello, M. H. V., Santos, A. M. P., Arossi, G. A., & Béria, J. H. (2017). Perfil sociodemográfico, aspectos familiares, percepção de saúde, capacidade funcional e depressão em idosos institucionalizados no Litoral Norte do Rio Grande do Sul, Brasil. Revista Brasileira de Geriatria e Gerontologia, 20(2), 175-185. [ Links ]
Habigzang L., & Koller S. (2012). Violência contra crianças e adolescentes. Teoria, pesquisa e prática. Porto Alegre: Artmed. [ Links ]
Herzberg, E., & Chammas, D. (2009). Triagem estendida: serviço oferecido por uma clínica-escola. Paidéia, 19(42), 107-117. [ Links ]
Instituto Brasileiro de Geografia E Estatística. (2016). Pesquisa Nacional de Saúde do Escolar 2015. IBGE, Rio de Janeiro. Recuperado em: 13 de junho, 2017, de <http://biblioteca.ibge.gov.br/visualizacao/livros/liv97870.pdf>. [ Links ]
Lei n. 8.080 de 19 de setembro de 1990 (1990). Dispõe sobre as condições para a promoção, proteção e recuperação da saúde, a organização e o funcionamento dos serviços correspondentes e dá outras providências. Recuperado em: 25 de março, 2017, de <http://www.planalto.gov.br/ccivil_03/leis/L8080.htm>. [ Links ]
Lei nº 10.216 de 06 de abril de 2001 (2001). Dispõe sobre a proteção e os direitos das pessoas portadoras de transtornos mentais e redireciona o modelo tecnoassistencial em saúde mental. Recuperado em: 16 de junho, 2017, de <http://www.planalto.gov.br/ccivil_03/leis/leis_2001/l10216.htm>. [ Links ]
Lenad Família. (2013). Levantamento nacional de famílias dos dependentes químicos. Recuperado em: 25 de abril, 2017, de <http://inpad.org.br/wp-content/uploads/2013/11/Familia_Nov.pdf>. [ Links ]
Maragno L., Goldbaum M., Gianini, R. J., Novaes, H. M. D., & César, C. L. G. (2006). Prevalência de transtornos mentais comuns em populações atendidas pelo Programa Saúde da Família (QUALIS) no Município de São Paulo, Brasil. Cad. Saúde Pública, 22(8), 1639-1648. [ Links ]
Monteiro C. F. de S., Araújo T. M. E., Sousa C. M. M., Martins M. C. C., & Silva L. L. L. (2012). Adolescentes e o uso de drogas ilícitas: um estudo transversal. Revista de Enfermagem UERJ, 20(3): 344-8. [ Links ]
Peres, R. S., Santos, M. A. C., & Heidi, M. B. (2004). Perfil da clientela de um programa de pronto-atendimento psicológico. Psicologia em Estudo, 9 (1), 47-54. [ Links ]
Portaria nº 3.088, de 23 de dezembro de 2011 (2011). Institui a Rede de Atenção Psicossocial para pessoas com sofrimento ou transtorno mental e com necessidades decorrentes do uso de crack, álcool e outras drogas, no âmbito do SUS. Recuperado em: 13 de maio, 2017, de <http://bvsms.saude.gov.br/bvs/saudelegis/gm/2011/prt3088_23_12_2011_rep.html>. [ Links ]
Pratta, E. M. M., Branco, C. C., & Santos, M. A. (2009). O Processo Saúde-Doença e a Dependência Química: Interfaces e Evolução. Psicologia: Teoria e Pesquisa, 25(2), 203-211. [ Links ]
Rocha, A. L. S. da S., Cordeiro, E. L. de, Silva, J. L. da, Lima, M. D. C, Silva, R. R. da T., & Moura, T. A. de O. (2015). Perfil epidemiológico dos usuários do CAPS José Carlos Souto no Distrito Sanitário II do Munícipio do Recife-PE. Convención Salud Recuperado em: 22 de março, 2017, de <http://www.convencionsalud2015.sld.cu/index.php/convencionsalud/2015/paper/viewPaper/1316>. [ Links ]
Santos, G. F. S., Nascimento, Y. C. M. L., Veríssimo, R. C. S. S., Cavalcante, J. C., Brêdas M. Z., & Holanda J. B. de L. (2013). O perfil, epidemiológico de usuários de um centro de atenção psicossocial. Revista de Enfermagem. UFPE online, 7(1), 679-687. [ Links ]
Scheffer, M., Almeida, R. M. M. (2010). Consumo de álcool e diferenças entre homens e mulheres: comportamento impulsivo, aspectos cognitivos e neuroquímicos. Revista Neuropsicologia Latinoamericana. Porto Alegre, 2(3). Recuperado em: 8 abril 2017 de <http://pepsic.bvsalud.org/pdf/rnl/v2n3/v2n3a01.pdf>. [ Links ]
 Endereço para correspondência
Endereço para correspondência
E-mail: juliana@turistar.com.br
Recebido em março de 2018
Aprovado em maio de 2018
1 Angélica Govoni: Aluna do curso de Psicologia da ULBRA Guaíba, voluntária de iniciação científica do curso de Psicologia/ULBRA Guaíba.
2 Débora Consteila Neumann: Aluna do curso de Psicologia da ULBRA Guaíba, voluntária de iniciação científica do curso de Psicologia/ULBRA Guaíba.
3 Dileã Schumacher: Aluna do curso de Psicologia da ULBRA Guaíba, voluntária de iniciação científica do curso de Psicologia/ULBRA Guaíba.
4 Natália Petitemberg: Aluna do curso de Psicologia da ULBRA Guaíba, voluntária de iniciação científica do curso de Psicologia/ULBRA Guaíba.
5 Larissa Weber: Psicóloga Especialista em Saúde da Família e Comunidade pelo Programa de Residência Integrada em Saúde do Grupo Hospitalar Conceição, Mestra em Ensino na Saúde pela UFRGS, Apoiadora técnica do Núcleo de Coordenação de Saúde Mental de Guaíba/RS.
6 Paula Schuch Silveira: Psicóloga, Especialista em Avaliação Psicológica e em Gesta de Pessoas e Equipe, Mestranda em Educação em Saúde pela Universidad de la Empresa, Gestora da Política de Saúde mental do município de Guaíba-RS.
7 Luciana Azambuja: Psicóloga, Doutora pelo Programa de Pós-Graduação em Medicina e Ciências da Saúde da PUCRS, Professora do curso de graduação em Psicologia/ULBRA Guaíba/RS.
8 Juliana Predebon: Psicóloga, Doutora em Psicologia/PUCRS, Professora do curso de graduação em Psicologia/ ULBRA Guaíba, BR 116, nº 5724, Moradas da Colina, CEP: 92500-000, (51) 3480 1618.














