Servicios Personalizados
Articulo
Indicadores
Compartir
PsicoUSF
versión impresa ISSN 1413-8271
PsicoUSF v.12 n.2 Itatiba dic. 2007
ARTIGOS
Ação médica no contexto ambulatorial com o portador de HIV
Medical act in an out-patient context with HIV carrier
Ceres Regina Dias Fernandes *; Ilma A. Goulart de Souza Britto **
Universidade Estadual de Londrina
RESUMO
Este estudo analisou as ações médicas na primeira consulta após o diagnóstico da presença do HIV. Os dados foram coletados em observações registradas em vídeo. Foram analisados os comportamentos verbais de quatro díades médico-pacientes em um contexto ambulatorial. Os comportamentos dos médicos foram analisados em relação às categorias funcionais da ação médica de informar o paciente para a transmissão e não-transmissão do HIV, investigar comportamentos de riscos, explicar sobre o risco de propagação do HIV e pesquisar as condições dos pacientes. Também categorias de preparar o paciente para os efeitos dos medicamentos, diferenciar aspectos relevantes sobre a infecção HIV, direcionar para a terapia com os anti-retrovirais e dar apoio ao paciente. Os dados apontam que as verbalizações dos médicos foram notadamente superiores às dos pacientes, como também a presença de freqüências relativas em relação a grande parte das categorias pesquisadas. Os dados foram discutidos em relação a esses e outros resultados obtidos e em relação à metodologia aplicada.
Palavras-chave: Relação médico-paciente, Comportamento verbal, Categorização de verbalizações, AIDS/HIV.
ABSTRACT
This study analyzed the actions of physicians during the first appointment after the diagnosis of HIV presence. Data were collected through the means of observations registered in video. The verbal behaviors of four dyads doctor-patient in the ambulatory context were analyzed. Physicians' behaviors were analyzed regarding the functional transmission of HIV; investigating risky behaviors; explaining the risk of HIV spread; researching the patients' conditions; preparing the patient for the effects of the medicines; differentiating the relevant aspects of the HIV infection; directing the patient to antiretroviral therapy; and giving support to the patient. The results showed that the doctors' verbalizations were markedly superior to the patients' ones and occurred in relative frequencies in relation to a great part of the categories researched. The present data are discussed in relation to this and other results obtained and the methodology applied.
Keywords: Doctor-patient relationship, Verbal behavior, Classificatory proposal, AIDS/HIV.
Introdução
A AIDS, causada pelo HIV (do inglês Human Immunodeficiency Vírus), alterou as práticas comportamentais e médicas contemporâneas. Na história da humanidade, nenhuma outra doença suscitou questões tão complexas quanto a AIDS. As necessidades dos indivíduos, das suas famílias e das comunidades são diversas e muitos são os impactos psicológicos, sociais, políticos e econômicos do HIV e da AIDS. Trata-se de uma pandemia, apresentando histórias e perfis diferentes, de acordo com a cultura e o espaço geográfico. Desde que foi descrita, tem sido uma grande preocupação da comunidade científica descrever, tratar e prevenir a sua ocorrência (Zampieri, 1996).
O HIV pertence à família dos retrovírus e à subfamília centrivírus. Causa infecção indolente, com longos períodos de latência clínica e viremia persistente (Greene, 1995). A infecção pelo HIV atinge todos os órgãos e sistemas. As manifestações clínicas ocorrem como conseqüência da ação direta do vírus ou de infecções oportunistas ou neoplasias, além daquelas provocadas por mecanismos imunológicos ou pela combinação de todos esses fatores (Andrade & Pereira, 2003).
Vasquez, Rodríguez e Alvarez (1998) salientam que o HIV é um tipo especial de vírus, denominado retrovírus, que tem em seu núcleo duas partes de ácido ribonucléico (RNA) ligadas a uma enzima especial chamada transcriptase reversa. O contágio segue o seguinte processo: o vírus situa-se sobre um receptor especial na superfície de um tipo de célula T denominada CD4 e, desse modo, pode entrar na célula. Além disso, o RNA viral é liberado e a enzima permite ao RNA fazer uma cópia do ácido desoxirribonucléico (DNA) do vírus. Esse passo de RNA a DNA não é muito freqüente na natureza e, por isso, esse tipo de vírus foi categorizado como retrovírus.
Como resultado desse processo, o DNA do vírus se incorpora nos cromossomos das células do organismo infectado e, a partir desse momento, as células do organismo hospedeiro começam a fazer cópias do vírus, as quais são expulsas através das paredes das células infectadas. Portanto, o organismo que inicialmente for infectado passa a ser o que produz o próprio vírus, que debilita, progressiva e fatalmente, o sistema imunológico da pessoa infectada (Vasquez e colaboradores, 1998).
A infecção pelo HIV/AIDS ocorre em todos os continentes. As pessoas portadoras do HIV sofrem as conseqüências da contaminação, especialmente sob os aspectos pessoal, social, econômico e assistencial. O Programa das Nações Unidas para HIV/AIDS estimava em 2002 cerca de 36,1 milhões de pessoas com HIV/AIDS, sendo 1,4 milhão constituídos por crianças menores de 15 anos (UNAIDS/ONU, 2002).
Contudo, nos últimos anos tem havido uma mudança notável na epidemiologia da AIDS. A queda do número de mortes e a diminuição da incidência de AIDS foram atribuídas à eficácia da terapia anti-retroviral. A infecção pelo HIV/AIDS criou necessidades de assistência médica, psicológica e suporte social. A assistência médica compreende serviços de diagnóstico, profilaxia, tratamento e aconselhamento, além de abordagens nutricionais e uso de uma gama cada vez maior de drogas. Também demanda apoio, informações, cuidados sociais e assistência psicológica, tanto em se tratando de prevenção quanto de ações terapêuticas (Zampieri, 1996).
A eficácia da terapia anti-retroviral é evidente, principalmente após a introdução do conceito de terapia combinada de drogas mais potentes. Como salientam Castro e Remor (2004), a revolução no tratamento para a infecção pelo HIV aconteceu pela introdução de uma nova geração de fármacos anti-retrovirais, também conhecida como HAART (Highly Active Antiretroviral Therapy). Esses fármacos reduziram a mortalidade relacionada a esta infecção.
Quanto ao tratamento da infecção pelo HIV, os medicamentos anti-retrovirais têm contribuído para a redução da incidência de infecções oportunistas e para o progressivo aumento da sobrevida. Ao mesmo tempo, a disponibilidade de um crescente número de drogas anti-retrovirais e a rápida evolução de novas informações introduziram extraordinária complexidade na terapêutica anti-retroviral (Andrade & Pereira, 2003).
O objetivo básico da terapia anti-retroviral é retardar a progressão da imunodeficiência e/ou restaurar, tanto quanto possível, a imunidade, aumentando o tempo e a qualidade de vida da pessoa infectada. Algumas combinações dessa medicação exigem uso de 10 a 20 comprimidos por dia, em doses divididas, em horários rigorosos e/ou com alterações dietéticas além de apresentarem efeitos colaterais associados (Holodiny, 1999). No Brasil, a medicação anti-retroviral está disponível na rede pública de saúde.
Sobre a ação médica
Em uma obra clássica da psicologia médica, Balint (1957/1984) faz referências ao comportamento do médico perante o paciente, situação na qual a ação médica adquire relevância não apenas por apresentar o frasco de remédio ou as pílulas, mas por promover a atmosfera na qual a substância será administrada e recebida. São enfatizadas as necessidades de pesquisas para que se conheçam os aspectos importantes sobre as implicações comportamentais na clínica médica ao observar o papel do médico durante o tratamento.
Fernandes e Britto (2005) declaram que, quando uma pessoa afetada pelo HIV está diante de um médico, antes de tudo, busca soluções médicas para sua condição biológica alterada. A intervenção do médico sobre o estado do enfermo e seus condicionantes, as informações que possui sobre a enfermidade e suas formas de prevenção e intervenção devem constituir o ponto de partida para a efetividade do tratamento.
A análise dos problemas do portador de HIV oferece um conjunto de estímulos para o médico, informando-o sobre a história da contaminação e suas conseqüências. Se o médico atentar às reações do paciente, pode obter importantes informações sobre os procedimentos que o paciente utiliza fora do contexto ambulatorial. Isso permitirá, a parti dali, o norteamento da ação médica (Fernandes & Britto, 2005).
A American Psychiatric Association (2005) esclarece que o modo como um sistema de atendimento em saúde é estruturado influencia a possibilidade de médicos e pacientes colaborarem e melhorarem a adesão. Um fator importante é a disponibilidade dos médicos para lidar com crises que podem interromper um esquema de tratamento, efeitos colaterais graves, perda de medicação ou distribuição de medicamentos de forma irregular.
Ao iniciar o tratamento, é essencial que o médico prepare o paciente para os efeitos dos anti-retrovirais. O médico deve explicar ao paciente os comportamentos necessários, as conseqüências do não-tratamento e os benefícios da terapia. Desse modo, é importante: (a) fornecer instruções por escrito; (b) informar a respeito das expectativas, incluindo os efeitos colaterais; (c) informar a quem o paciente deve recorrer caso ocorram efeitos colaterais significativos; (d) marcar uma nova consulta para logo depois do início da terapia (American Psychiatric Association, 2005).
Os médicos devem intervir para aumentar a adesão do paciente aos fármacos anti-retrovirais, tais como discutir o uso dos medicamentos antes de prescrevê-los e/ou esclarecer os prós e os contras da terapia. Cabe ao médico revisar a importância da terapia, adotando as estratégias: informar ao paciente que ele deve continuar a tomar todos os medicamentos, ver com o paciente os efeitos da suspensão do medicamento e/ou explicar o procedimento para a obtenção de novas receitas (American Psychiatric Association, 2005).
Ao médico são atribuídas as responsabilidades de investigar e discutir a não-adesão, devendo considerar os esquemas que minimizem as resistências por parte do paciente. É importante usar esquemas que deixem opções para futuras terapias anti-retrovirais, bem como antecipar recidivas na adesão, mesmo após uso prolongado dos medicamentos. Torna-se necessário reconhecer as preferências e o estilo de vida do paciente. Ao médico são atribuídas as responsabilidades de investigar comporta-mentos de riscos e direcionar o tratamento considerando as ações que minimizem as resistências do paciente.
Comportamentos de risco e a transmissão do HIV
A AIDS pode ser considerada essencialmente como uma enfermidade contraída via comportamentos de risco (Bayés, 1995). Feijó e Neves Neto (2003) afirmam que o ato sexual é a forma mais evidenciada de transmissão do HIV. A probabilidade de sua transmissão varia segundo a prática sexual utilizada.
Vasquez e colaboradores (1998) afirmam que a transmissão ocorre por intermédio do contato com secreções sexuais, sangue contaminado e por transmissão vertical, ou seja, da mãe para o feto, pois mães soropositivas transmitem a infecção para seus bebês no útero ou por meio do leite materno. A saliva, pelo contrário, não serve de veículo de transmissão da enfermidade, posto que, entre outras razões, existem nas mucosas bucais certos agentes antimicrobianos de alta eficácia que dificultam a transmissão desse tipo de infecção. Por isso, pode-se afirmar com segurança que beijar uma pessoa infectada por HIV não provoca o contágio.
Para Antunes (2003), a mudança do comportamento de risco envolveria três estágios: o reconhecimento e a definição dos comportamentos de risco; o compromisso em reduzir as práticas sexuais arriscadas; e a busca de estratégias para atingir tais objetivos. O indivíduo deve se perceber em situação de risco diante da epidemia para então se comprometer com a mudança de comportamento e adotar práticas sexuais seguras em relação ao HIV.
Bayés (1995) descreveu três formas concretas de transmissão do HIV: (a) penetrações sexuais, vaginais ou anais ou sexo oral não protegido entre homens e mulheres ou só entre homens; (b) exposição a hemoderivados, órgãos, sêmen ou sangue infectados, que tem lugar por intermédio de agulhas e objetos perfurocortantes previamente infectados que atravessam a pele e entram em contato com a corrente sanguínea (como sucede habitualmente nas práticas de muitos usuários de drogas por via parenteral ou acidentalmente por inoculação em ambiente sanitário), de transfusões de sangue (a realização de testes sorológicos eficazes tem reduzido, sobremaneira, essa forma de transmissão, embora ainda haja risco no caso de janela imunológica do doador), de administração de hemoderivados e, em menor medida, de transplantes de órgãos ou inseminação com sêmen procedente de doadores infectados; (c) transfusão perinatal, da mãe infectada para seu filho, também denominada transmissão vertical, durante a gestação ou a amamentação.
Estudos observacionais no contexto ambulatorial
Kreppner (2001) afirma que a pesquisa observacional pode oferecer um enfoque mais rico para a coleta de dados e uma maior oportunidade para analisar padrões complexos de relacionamento, uma vez que a riqueza da interação humana, com toda sua complexidade, poderia ser captada pelo uso da técnica de vídeo.
Fernandes e Britto (2005) alertam para a importância de estudos que investiguem as atuações dos médicos em contexto ambulatorial. Nesse sentido, as autoras identificaram categorias funcionais facilitadoras e não-facilitadoras de adesão ao tratamento aos medicamen-tos anti-retrovirais a partir da análise dos relatos verbais e não-verbais do médico e do paciente. Os dados demonstraram que categorias da "ação verbal facilitadora de adesão", por exemplo, "perguntar se o paciente entendeu as explicações", ocorreram com menor freqüên-cia do que "ação verbal não-facilitadora", por exemplo, "citar termos técnicos sem explicá-los". Já "ações não-verbais facilitadoras de adesão" como "encurvar o corpo em direção ao paciente" foram mais freqüentes do que "não-facilitadoras de adesão", por exemplo, "movimentar inquietamente mãos e pés". Os pacientes apresentaram muito mais relatos indicativos de adesão "responder atentamente às perguntas do médico" do que não-adesão "falar sobre a falta de motivação para iniciar o tratamento". Seus comportamentos não-verbais indicativos de adesão "balançar a cabeça em sinal de afirmação" foram mais freqüentes do que os "não-verbal indicativa da não-adesão", por exemplo, "desviar o olhar do médico".
Para a análise dos comportamentos em contextos ambulatoriais, o registro filmado é uma das técnicas por excelência. Britto, Oliveira e Sousa (2003) sugerem que "O registro obtido por meio da gravação em vídeo é o mais próximo do real, isto é, há uma relação entre o registro e o que ocorreu na sessão" (p. 141). A investigação a partir dos registros em vídeo do que os médicos e pacientes verbalizam durante as sessões permite a elaboração de várias categorias que descrevem as verbalizações das díades de acordo com suas funções.
O objetivo do presente estudo foi identificar as funções da ação médica com base nos relatos verbais dos médicos aos seus pacientes em suas diferentes formas de ocorrências e selecionar as classes de categorias comportamentais de acordo com as funções. Assim, pretendeu-se investigar as diferentes funções da ação médica em relação ao paciente portador do HIV no contexto ambulatorial.
Método
Participantes
Participaram deste estudo, quatro díades médico-pacientes (DMP) provenientes do ambulatório de um hospital público de referência para o tratamento de pacientes portadores de HIV conveniado com o Sistema Único de Saúde (SUS) e localizado em Goiânia. Os médicos participantes (MP) eram especialistas, com experiência de 13 a 19 anos como infectologistas, com idades variando de 38 a 43 anos e de ambos os sexos. Os pacientes participantes (PP) soropositivos (portadores do HIV), dois homens solteiros, um músico e um cabeleireiro; duas mulheres casadas uma delas grávida, ambas do lar. As idades variaram de 21 a 33 anos e todos faziam tratamento com medicação anti-retroviral. O tempo destinado à consulta variou de 9 a 37 minutos. A todos os participantes foram atribuídas siglas, com o intuito de resguardar suas identidades.
Ambiente e material
As observações e os registros em vídeos foram realizados em consultórios médicos no ambulatório do hospital. O consultório utilizado media, aproxima-damente, 12,55 m2 e continha uma mesa, duas cadeiras, uma maca, um armário, uma pia, papeletas e prontuários. Esse consultório foi equipado com uma câmera de vídeo VHS instalada próximo à díade, com o intuito de captar com maior precisão todos os sons emitidos. O material utilizado para a categorização relativa às funções básicas da ação médica foi obtido após a autorização dos participantes por meio de Termos de Consentimento Livre e Esclarecido. As transcrições dizem respeito ao atendimento realizado pelos médicos infectologistas na primeira sessão de atendimento ao paciente portador de HIV.
Foram utilizadas também folhas de registro (todas possuíam espaço para as iniciais e o número da díade, a atividade a ser desenvolvida, a data da observação e espaços para registro das categorias comportamentais), câmera filmadora, fita de VHS, adaptador de fita de vídeo, aparelho de TV, aparelho de videocassete, computador, impressora, caderno, caneta e lápis para a transcrição das verbalizações dos participantes.
Procedimento
Foi obtido o Termo de Aprovação do projeto pelo Comitê de Ética do hospital. Após, foi encaminhado um documento para ser lido e, por meio deste, obter-se a autorização do procedimento pelos médicos e pacientes. O documento continha cláusulas a respeito do sigilo das informações, da garantia do anonimato dos participantes e da permissão para a divulgação dos resultados do estudo em congressos ou eventos científicos. Os critérios adotados para o início dos trabalhos foram: (a) consentimentos do médico e do paciente, documentados e assinados; (b) consultas realizadas por MP especialista com, no mínimo, cinco anos de experiência, independentemente de sexo e idade; (c) registro em vídeo da consulta do início ao fim da sessão de atendimento.
Após os registros em vídeo, as sessões foram transcritas. O procedimento para transcrição das sessões consistiu em registro cursivo de todas as verbalizações do médico e do paciente, nomeando-as com as siglas M (verbalizações do médico) e P (verbalizações do paciente). As verbalizações do médico e do paciente para cada díade foram numeradas na seqüência em que ocorreram, por exemplo, M1 para a verbalização do primeiro médico e P1 para a verbalização do primeiro paciente e, assim, sucessivamente. Desse modo, todas as fitas gravadas foram transcritas.
Procedeu-se à contagem de todas as emissões verbais, tanto dos MP quanto dos PP, sendo feitas atribuições numéricas seqüenciais para os relatos verbais dos médicos e dos pacientes participantes. Considerou-se uma emissão verbal toda fala do médico entre a última emissão verbal do paciente e a emissão verbal seguinte deste. Desse modo, os relatos dos médicos participantes que continham referências às ações médicas foram sublinhados. Para a seleção das categorias, foram realizadas observações detalhadas e criteriosas do material gravado em vídeo. No caso de dúvidas as fitas eram reprisadas.
Identificaram-se as categorias quando da presença de palavras ou frases que designavam a ação médica que possibilitaram complementar informações, levantar questões que permitissem aos pacientes descrever seus comportamentos e relacioná-los com a sua condição de portador do HIV, por exemplo, informar sobre a transmissão e a não-transmissão do HIV, investigar comportamentos de riscos, explicar sobre os riscos de propagação do HIV e pesquisar as condições corporais do paciente. As categorias descritivas das ações médicas e funções mais relevantes dessa ação inseridas nas emissões dos relatos verbais serão descritas a seguir.
Informar sobre a transmissão e a não-transmissão do HIV: Ações verbais que informam o paciente sobre a transmissão/não-transmissão do HIV via sexo, cortes ou ferimentos, transfusão sanguínea, furos na camisinha, material contaminado, omissão ao parceiro e da mãe para o filho. Também informações sobre a não-transmissão do vírus por uso de copos, talheres e roupas, além da não-transmissão por abraços e beijos. Tais verbalizações têm a função de alterar o conhecimento do paciente sobre a transmissão do HIV ou outros problemas a ele relacio-nados, por exemplo, "a chance de você se contaminar ou ter sido contaminada já existe sim. Se você tiver HIV pode transmitir o vírus numa única relação sexual".
Investigar comportamentos de risco: Ações verbais que solicitam informações adicionais ao paciente, tais como relação sexual com pessoa do mesmo sexo, relação sexual sem preservativo, relação sexual com portadores de HIV, relação sexual grupal, relação sexual com pessoas desconhecidas, fazer uso de drogas e compartilhar agulhas e seringas. Tem a função de buscar novas informações sobre a história de contaminação do paciente, por exemplo, "durante esses seis meses você teve contato íntimo só com homossexuais?".
Explicar sobre o risco de propagação do HIV: Ações verbais que esclarecem aos pacientes eventos pertinentes em relação aos comportamentos de risco, tais como orientar sexo seguro, indagar sobre possíveis parceiros, falar sobre uso de preservativos, falar sobre exposição epidemiológica e falar sobre baixa imunidade. Tem a função de tornar inteligíveis aspectos relevantes sobre a propagação da epidemia, por exemplo, "e enquanto isso, relação sexual só e somente só com preservativo, certo?"
Pesquisar as condições do paciente: Ações verbais que procuram investigar as condições biológicas dos pacientes após contaminação, tais como pedir exames, solicitar resultados e indicar onde fazer os exames. Tem a função de confirmar as informações sobre a história da contaminação, tais como "a gente vai repetir esses e outros exames, vamos fazer todos eles num bom laboratório, num laboratório de excelência, certo?"
Do mesmo modo, categorias que possibilitaram orientar as ações do paciente para o tratamento, tais como preparar o paciente para os efeitos dos medicamentos, direcionar o paciente para a terapia medicamentosa, diferenciar os aspectos relevantes sobre a infecção pelo HIV e dar apoio ao paciente.
Preparar para os efeitos dos medicamentos anti-retrovirais: Ações verbais que antecipam as conseqüências do uso continuado dos fármacos, tais como efeitos colaterais, quantidade de doses, freqüência e horário de uso, duração do uso, uso durante a gravidez, forma de administração e ter acesso aos medicamentos. Tem a função de disponi-bilizar com antecedência os efeitos dos medicamentos, por exemplo, "tudo que você coloca na boca pode dar efeito colateral. Bem, esse remédio de noite... o que pode acontecer... você ter uma tontura, um mal estar, mas tolere... é passageiro".
Diferenciar aspectos relevantes sobre a infecção pelo HIV: Ações verbais que explicam ao paciente outras conseqüências da contaminação, tais como falar sobre infecções oportunistas, doença controlável, grave ou crônica, mutação do vírus, carga viral, janela imunológica e contagem de CD4. Tem a função de complementar o conhecimento do paciente sobre aspectos da contaminação, por exemplo, "nós tratamos pacientes que têm infecções oportunistas como o sapinho, diarréia, perda de peso ou uma resistência do organismo muito baixa, que corre o risco de pegar uma infecção grave".
Direcionar o paciente para a terapia com anti-retrovirais: Ações verbais que sinalizam aos pacientes aspectos relevantes em relação ao tratamento, tais como falar sobre as restrições para distribuir o medicamento, sobre a freqüência das consultas, sobre os benefícios do tratamento, sobre custos, instruir por escrito e reforçar o comparecimento. Tem a função de facilitar ações dos pacientes em relação à terapia medicamentosa, por exemplo, "a questão é a seguinte: você apresenta o papel do remédio na farmácia, você não pega hoje, não vai depender de lá, depende da burocracia do comitê".
Dar apoio ao paciente: Ações verbais que amparam o paciente, tais como disponibilizar-se em horários agenda-dos, falar sobre os serviços de saúde, falar sobre a qualidade de vida após a contaminação e falar que doença HIV é controlável. Tem a função de ajudar o paciente, por exemplo, "assim que o resultado estiver pronto, você liga agendando o dia e horário da consulta".
Foi realizada análise quantitativa das freqüências de ocorrência das categorias comportamentais selecionadas. Posteriormente, foram comparados tais aspectos entre as quatro díades. Nessa etapa trabalhou-se de forma específica com a análise comparativa entre díades a respeito de cada uma das categorias envolvidas.
Teste de concordância entre observadores: Durante a fase de coleta dados, contou-se com a colaboração de profissional da área de psicologia com experiência em observação para que fosse realizado o teste de concordância dos dados obtidos, garantindo, assim, a fidedignidade dos mesmos. Para o cálculo do índice foi utilizada a fórmula: [Concordância/ (Discordância + Concordância)] x 100. O percentual de fidedignidade foi calculado para cada categoria e variou de 74,8% a 89,5%.
Resultados
A Figura 1 mostra o percentual dos relatos verbais dos participantes do presente estudo. Os dados da figura indicam que os médicos da DMP2 e da DMP3 alcançaram as maiores ocorrências de relatos verbais, com 36,78% e 21%, respectivamente. No que diz respeito aos relatos verbais dos pacientes, o da DMP1 obteve o maior percentual (8,22%). Os dados da Figura 1 apontam ainda que as freqüências dos relatos verbais dos pacientes foram menores quando comparados com os relatos verbais dos médicos.

Nas Tabelas 1 e 2 são apresentadas as verbali-zações das díades participantes categorizadas por suas ocorrências. As funções das verbalizações encontradas foram classificadas em 8 categorias e 47 subcategorias. Quanto às funções, verifica-se que em maior freqüência as díades apresentaram verbalizações com função de "investigar comportamentos de riscos" com 39 ocorrências, como demonstra a Tabela 1. No contexto ambulatorial o médico assume o papel de investigador. A função informativa esteve mais presente na DMP3, talvez pelo fato de a participante se encontrar em estado gestacional (ver Tabela 1).
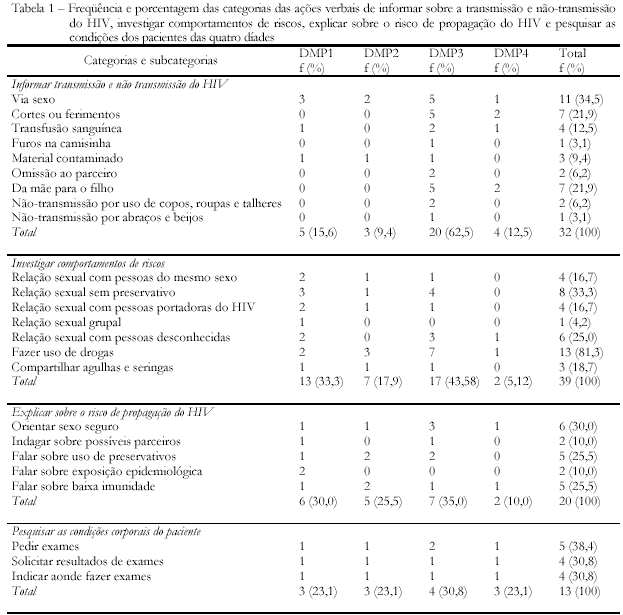
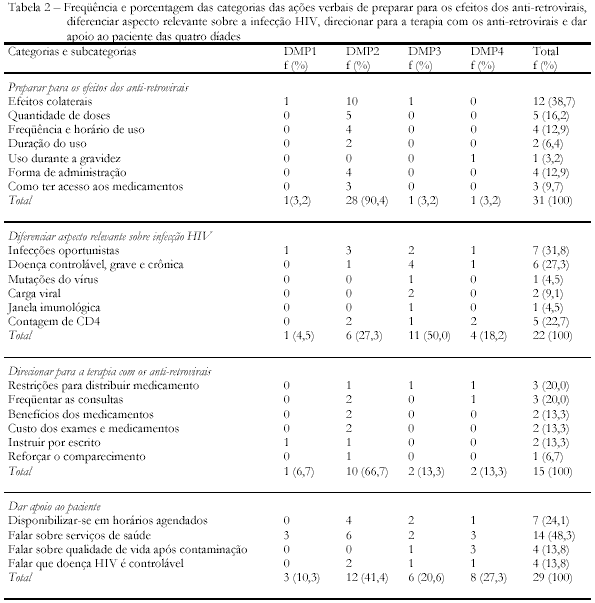
Quanto às funções das ações verbais de preparar os pacientes para os efeitos do tratamento, a ação preparar para os efeitos dos anti-retrovirais obteve alta freqüência: 31 ocorrências, conforme dados da Tabela 2. Chama a atenção que a DMP2 emitiu 28 verbalizações desse total, enquanto as demais díades emitiram, cada uma delas, apenas uma ação verbal desse tipo. A consulta da DMP2 teve maior duração, entre as demais. O tempo destinado foi o de 37 minutos (ver Tabela 2).
Discussão
O presente estudo teve como objetivo investigar as ocorrências e as funções das ações médicas em relação ao paciente portador de HIV em sessões de atendimento ambulatorial num hospital de referência para este tipo de tratamento. Foi coletado dado referente à primeira sessão de atendimento ao paciente após este receber o diagnóstico da contaminação pelo vírus. Para essa finalidade foram utilizados registros em vídeo das consultas como dados de pesquisa para se obter uma fidedignidade maior com relação aos eventos que ocorreram durante a consulta. O procedimento utilizado consistiu na gravação, transcrição e análise das ações verbais do médico, o que possibilitou identificar categorias principais daquela ação com suas diferentes funções e subcategorias decorrentes das condições da consulta.
Os dados apontam que os percentuais das emissões verbais dos médicos foram notadamente superiores aos dos pacientes. Com efeito, as palavras permitem o modo mais fácil de influenciar o compor-tamento de uma pessoa. É importante conversar com o paciente: as palavras do médico são meios de levar os pacientes a fazerem coisas. As díades DMP2 e DMP3 se destacaram nessa ação. Uma das importantes conse-qüências do comportamento verbal do médico é que, por meio dele, o médico pode mudar o comportamento do paciente. O médico busca modificar o comportamento do paciente por meio de informações, explicações, sugestões, etc. (Catania, 1999; Fernandes & Britto, 2005; Staats, 1996).
A baixa freqüência das falas dos pacientes em comparação com as falas do médico pode ser resultante de variáveis associadas à condição de ser portador do HIV, ao nível socioeconômico-cultural do paciente, ao receio de ser criticado no momento da consulta, à insegurança sobre como proceder após o diagnóstico ou mesmo à pouca oportunidade de expressar-se, dentre outras.
As categorias caracterizam-se por falas dos médicos participantes, que podem referir-se às suas observações, indagações, informações, comentários ou explicações sobre a contaminação pelo HIV. Com relação ao conjunto de categorias da ação dos médicos participantes, uma análise de sua ocorrência no decorrer das sessões de cada díade médico paciente revela certa regularidade, com maior freqüência para as investigações dos comportamentos de riscos e informações sobre a transmissão do HIV. Focalizando os efeitos dessas verbalizações, torna-se possível revelar ao paciente os problemas decorrentes da contaminação pelo HIV.
Os registros em vídeo demonstraram que a maioria das díades pesquisadas investigaram comportamentos de riscos e explicaram procedimentos a serem seguidos pelo paciente. Cabe ao médico preparar o paciente para os efeitos dos medicamentos e modelar comportamentos em relação ao tratamento. Para esse efeito, torna-se necessária a utilização de explicações para aumentar a informação aos pacientes, tais como explicar sobre o risco de propagação do HIV, diferenciar aspectos relevantes sobre a infecção HIV, pesquisar as condições corporais do paciente, etc. Por tudo isso, ressalta-se a importância da resposta de direcionar o paciente para a terapia medicamentosa e a manutenção dessa resposta para o comportamento tomar a medicação anti-retroviral, no dia, na hora e na quantidade determinados pelo médico (American Psychiatric Association, 2005).
Todavia, parte dos dados do presente estudo aponta que as ações no contexto ambulatorial não se realizam em condições que cumprem os requisitos exigidos para a qualidade do tratamento, inclusive no que diz respeito ao tempo destinado à consulta. Os dados apontam variações do tempo da consulta e do próprio atendimento em relação a várias categorias, que alcançaram baixos percentuais, por exemplo, a função de direcionar o paciente para a terapia com os anti-retrovirais.
Das quatro díades pesquisadas, apenas o médico da DMP2 reforçou o comportamento do paciente pelo comparecimento ao ambulatório e ainda falou sobre as restrições para a distribuição dos medicamentos, freqüência às consultas, custos dos exames e os benefícios dos medicamentos, além de oferecer instruções por escrito ao seu paciente. A consulta desta díade teve a maior duração.
Tais achados corroboram os da literatura, como Vázquez e colaboradores (1998), que relatam que os profissionais muitas vezes não proporcionam feedback adequado sobre os problemas surgidos durante o tratamento e não preparam os pacientes para os efeitos colaterais dos medicamentos. Os dados apontam ausência nessas ações das díades DMP1, DMP2 e DMP3 em várias subcategorias no que diz respeito ao "preparar para os efeitos dos anti-retrovirais". Nova-mente, foi a DMP2 que apresentou maior freqüência de ações verbais sobre esta classe de categorias, tais como, efeitos colaterais, quantidade de dose, freqüência, horário e duração de uso, forma de administração e como ter acesso aos medicamentos.
Os dados demonstram a importância da realização de estudos observacionais durante as sessões de atendimento, uma vez que o registro em vídeo mostrou-se útil como instrumento para investigar a enfermidade (Fernandes & Britto, 2005). Conforme os dados da prática clínica, é possível descrever mais precisamente as funções da intervenção médica com relação ao tratamento, como também identificar outras funções daquela ação que sinaliza estratégias a serem utilizadas pelos pacientes. De modo geral, este estudo apresentou uma amostra do que pode ocorrer em uma consulta médica para o paciente portador do HIV no contexto ambulatorial, no nível de interação verbal entre o médico e seu paciente. É importante, todavia, declarar que os resultados obtidos são específicos dos arranjos das condições programadas para obtenção dos mesmos.
Referências
American Psychiatric Association. (2005). Diretrizes para o tratamento de transtornos psiquiátricos (C. Dornelles, C. Monteiro, & I. Ortiz, Trad.). Porto Alegre: Artmed. (Original publicado em 2004). [ Links ]
Andrade, J. G. & Pereira, L. I. A. (2003). Manual prático de doenças transmissíveis. Goiânia: IPTSP/UFG. [ Links ]
Antunes, M. C. (2003). Modelo de redução de risco em AIDS: avaliação de um projeto de prevenção com jovens. Em M. Z. Brandão, F. C. S. Conte, F. S. Brandão, Y. K. Ingberman, V. L. M. Silva & S. M. Oliane (Orgs.). Sobre comportamento e cognição: a história e os avanços, a seleção por conseqüências em ação. (vol. 11, pp. 326-339). Santo André: ESETec. [ Links ]
Balint, M. (1957/1984). O médico, seu paciente e a doença. (R. O. Musachio, Trad). Rio de Janeiro: Atheneu. (Original publicado em 1957). [ Links ]
Bayés, R. (1995). Sida y psicología. Barcelona: Martinez Roca. [ Links ]
Britto, I. A. G. de S. Oliveira, J. A. & Sousa, L. F. D. (2003). A relação terapêutica evidenciada através do método de observação direta. Revista Brasileira de Terapia Comportamental e Cognitiva, 5(2), 139-149. [ Links ]
Castro, E. K., & Remor, E. A. (2004). Aspectos psicossociais e HIV/Aids: um estudo bibliométrico (1992-2002) comparativo dos artigos publicados entre Brasil e Espanha. Psicologia: Reflexão e Crítica, 17(2), 243-250. [ Links ]
Catania, A. C. (1999). Aprendizagem: comportamento, linguagem e cognição. (D. G. Souza, Trad.). Porto Alegre: Artmed. (Original publicado em 1998). [ Links ]
Feijó, R. D. F. & Neves Neto, A. R. (2003). HIV/AIDS: aspectos psicológicos. Em A. R. das Neves Neto (Org.). Psicoterapia cognitivo-comportamental: possibilidade em clínica e saúde (pp. 77-81). Santo André, SP: ESETec. [ Links ]
Fernandes, C. R. D. & Britto. I. A. G. S. (2005). Atuação médica frente ao paciente portador de HIV no contexto ambulatorial. Revista Brasileira de Terapia Comportamental e Cognitiva, 7(2), 205-218. [ Links ]
Greene, W. C. (1995). Molecular insights into HIV-1 infection. Em M. A. Sande & P. A. Volberging (Eds.). The medical management of AIDS (pp. 22-37). Obtido em maio de 2002 do World Wide Web: http:// www.aegis.com. [ Links ]
Holodiny, M. (1999). Editorial response: What is antiretroviral failure? Clinical Infectious Diseases, 29(1), 82-84. [ Links ]
Kreppner, K. (2001). Sobre a maneira de produzir dados no estudo de interação social. Psicologia: Teoria e Pesquisa, 17(2), 97-107. [ Links ]
Staats, A. W. (1996). Behavior and personality: psychological behaviorism. New York: Springer. [ Links ]
UNAIDS/ONU (2002). AIDS epidemic update December 2002. World Health Organization. Obtido em 14 de março de 2004 do World Wide Web: http:// www.unaids.org. [ Links ]
Vázquez, I. A. Rodriguez, C. F. & Álvarez, M. P. (1998). Manual de psicología de la salud. Madri: Pirâmide. [ Links ]
Zampieri, A. M. F. (1996). Sociodrama construtivista da AIDS. Método de construção grupal na educação preventiva da Síndrome da Imunodeficiência Adquirida. Campinas: Psy. [ Links ]
 Endereço para correspondência
Endereço para correspondência
E-mail: psylma@terra.com.br
Recebido em março de 2007
Reformulado em junho de 2007
Aprovado em agosto de 2007
Sobre as autoras:
* Ceres Regina Dias Fernandes é psicóloga e mestre em Psicologia pela Universidade Católica de Goiás. Atualmente é professora do ensino de graduação em Psicologia e Fonoaudiologia e coordenadora da área de Saúde da Clínica-Escola em Psicologia da Universidade Católica de Goiás.
** Ilma A. Goulart de Souza Britto é psicóloga, mestre em Psicologia pela Universidade de Brasília e doutora em Ciências Sociais pela Pontifícia Universidade Católica de São Paulo. Atualmente é professora do ensino de graduação, pós-graduação lato sensu e stricto sensu em Psicologia e coordenadora do curso de especialização em Psicopatologia da Universidade Católica de Goiás.