Serviços Personalizados
artigo
Indicadores
Compartilhar
Revista da SBPH
versão impressa ISSN 1516-0858
Rev. SBPH vol.17 no.1 Rio de Janeiro jun. 2014
ARTIGOS
O olhar humano sobre a vida: a consciência da finitude
A human look about the life: awareness of finitude
Bárbara Luckow Leviski1; Fabíola Langaro2
Associação Catarinense de Ensino, Joinville, Santa Catarina, Brasil
RESUMO
Dialogar sobre morte tende a ser angustiante por proporcionar a ciência da finitude. A abordagem do cuidado paliativo surge por priorizar a prevenção e alívio de sintomas de sofrimento biopsicossocioespiritual em doenças que ameaçam a continuidade da vida. Procurou-se compreender a experiência de pacientes e/ou familiares/cuidadores no adoecimento e morte. Utilizou-se entrevista semiestruturada, possibilitando a análise de conteúdo dos dados. A pesquisa foi realizada em um hospital geral no sul do Brasil com nove pacientes em fase terminal, divididos em dois grupos: 1) seis atendidos pela equipe de cuidados paliativos, 2) três pacientes de grupo controle, indicados para esta abordagem de cuidado, que por escolha do paciente ou familiar mantiveram-se sob tratamento curativo. A análise de conteúdo das entrevistas resultou em três categorias: tomada de decisão, comunicação e sentimentos na experiência de adoecer. Os cuidados paliativos mostraram contribuir na qualidade de vida e morte. Porém, o acolhimento aos pacientes e familiares é ainda fragmentado, envolvendo dificuldades como a falta de preparo das equipes assistenciais, negação da família em relação ao quadro clínico, contato escasso entre paciente e família e a influência da cultura sobre o conceito de morte.
Palavras-chave: cuidados paliativos, terminalidade, psicologia hospitalar.
ABSTRACT
Talking about death tends to be distressing, since it provides the awareness of finitude. The approach of palliative care appears to prioritize the prevention and relief of physical, psychosocial and spiritual symptoms in diseases that threaten the continuity of life. Tried to understand the experience of patients and / or family / caregivers in the illness and death. Clinic interview was used, enabling the data content analysis. Performed in a general hospital in southern Brazil with nine terminally ill patients in two groups: 1) Six attended by the palliative care team, 2) three control group of patients indicated for this care approach, but by patient or family choice remained under curative treatment. The interviews analysis resulted in three category: decision making, communication and feelings in sicken experience. Palliative care contributed in the quality of life and death. But the receiving to patients and families is still insuficient, involving difficulties as lack of preparation of assistance teams, family denial about the clinical manifestations, insufficient contact between patient and family and the influence of culture on the concept of death.
Keywords: palliative care, terminality, health psychology.
Introdução
Atualmente, há uma tendência dos profissionais de saúde em olhar o ser humano unicamente em sua doença, deixando como plano secundário aquilo é de sua subjetividade e integralidade. É essencial compreender os motivos pelos quais estes profissionais agem desta forma, levantando a possibilidade de falta de humanização, mas também a ausência de preparo emocional, pois "na medida em que a equipe não consegue expressar claramente seus sentimentos sobre esses pacientes, também não se sente apta a dar ouvidos ao que os terminais têm a dizer. Trata-se de uma atitude de defesa, assumida de diferentes formas" (Mendes, Lustosa, & Andrade, 2009, p. 161).
Segundo Santos (2011), falar sobre a morte e o morrer gera desconforto, pois perceber-se enquanto um ser finito gera insegurança, e por trás do significado da morte há uma cultura que influencia no modo como o paciente e sua família lidam com a situação imposta. Um dos papéis dos profissionais da saúde é reconhecer e trabalhar o significado da morte para aqueles que pensam nela como castigo e punição. É necessário perceber que para algumas pessoas e em certas situações, a ideia da morte se relaciona com conforto, tendo como significado o descanso após o sofrimento.
Em situações em que a possibilidade de morte se concretiza, se traz os cuidados paliativos como participante da conduta terapêutica. Segundo Santos (2011), a palavra paliar provém do latim e detém uma relação com o sagrado e a espiritualidade, pois pallium significa o manto utilizado pelo Papa. Hoje se atribui ao sentido da palavra um conceito superficial, relacionado a encobrir, adiar, aliviar, mas não resolver. Este manto era oferecido aos viajantes, para protegê-los no caminho. Da mesma forma, busca-se proporcionar este manto, através de um tratamento sensibilizado e da consciência dos limites físicos e emocionais de todos os envolvidos.
Os objetivos dos cuidados paliativos segundo a Organização Mundial da Saúde (WHO, s.d) são: promover alívio da dor e outros sintomas que causam sofrimento; afirmar a vida e considerar a morte um processo natural; não pretender apressar, nem retardar a morte; integrar os aspectos psicossociais e espirituais ao cuidado do paciente; oferecer sistema de apoio com o intuito de ajudar pacientes a viverem ativamente tanto quanto possível até a morte; oferecer sistema de apoio para ajudar a família a lidar com a doença do paciente e seu próprio luto; utilizar equipe para abordar as necessidades dos pacientes e seus familiares, incluindo aconselhamento para o luto, se indicado; reforçar e aprimorar a qualidade de vida e, também, influenciar positivamente o curso da doença; ser aplicável no início do curso da doença, em conjunto com outras terapias que prolonguem a vida, como quimio e/ou radioterapia, e incluir investigações necessárias para o melhor entendimento e abordagem das complicações clínicas que causam sofrimentos.
Diante do exposto, este estudo teve como objetivo principal compreender a experiência de ser um paciente paliativo para o indivíduo e familiares acompanhados por uma equipe de cuidados paliativos em hospital geral em comparação com um grupo controle no mesmo hospital, descrevendo a experiência antes e depois da abordagem paliativista e investigando fatores que interferiram na tomada de decisão na mudança do tratamento com foco curativo para o paliativo.
Metodologia
A pesquisa teve caráter qualitativo, visto que buscou a compreensão dos fenômenos estudados considerando o significado que os outros dão às suas práticas e, ainda, por ter requisitado envolvimento das pesquisadoras com as pessoas, eventos e ambiente como parte integrante do processo. Com relação aos objetivos, teve perfil exploratório, considerando que visou "proporcionar maior familiaridade com o problema, com vistas a torná-lo explícito ou a construir hipóteses, tendo como objetivo principal o aprimoramento de idéias ou a descoberta de intuições" (Fernandes & Gomes, 2003, p. 6). O projeto foi aprovado pelo hospital em que a pesquisa foi realizada e pelo Comitê de Ética em Pesquisa sob parecer n° 169.027.
Local da Pesquisa
A pesquisa foi realizada em um hospital geral particular, que conta com 165 leitos e atende, em média, 924 pacientes por mês. O hospital conta com uma equipe de cuidados paliativos composta por médico paliativista, psicólogas, enfermeiras, terapeuta ocupacional, fisioterapeuta, farmacêutica e pedagoga e que atua enquanto equipe de consultoria, ou seja, trabalhando em parceria com as equipes assistenciais, complementando as ações em saúde, focando sua intervenção no controle de sintomas e na melhora da qualidade de vida de pacientes e familiares. Não há, portanto, uma unidade específica de cuidados paliativos na instituição e os pacientes sendo cuidados a partir desta abordagem são alocados nos diversos setores do hospital.
Quando o paciente tem perfil para entrar em cuidados paliativos, o médico assistente aborda o paciente (quando possível) e a família sobre a mudança de perspectiva no tratamento e a possibilidade de serem acompanhados pela equipe de cuidados paliativos. Ao aceite para a mudança no foco terapêutico, passam a ser acompanhados por esta equipe, que trabalha em conjunto com a equipe assistente que já atendia ao paciente, em caráter de apoio.
Nos casos em que o paciente ou a família não aceita interromper o tratamento curativo, o paciente passa a fazer parte de um grupo controle, que implica na continuidade do cuidado por parte das equipes assistenciais e, por parte da Equipe Multidisciplinar de Cuidados Paliativos, um monitoramento quanto a dados relacionados ao tempo de internação, uso de medicações e controle de sintomas, visando comparar informações entre estes pacientes e aqueles sob cuidados paliativos, a fim de gerar indicadores de serviços em saúde.
Sujeitos
Os critérios de inclusão dos pacientes e familiares na pesquisa foram estar no grupo de pacientes paliativos ou no grupo controle e aceitar participar do estudo mediante o exposto no Termo de Consentimento Livre e Esclarecido (TCLE). Como critério de exclusão foi estabelecido: pacientes e familiares extremamente fragilizados, apresentando sintomas emocionais com intensidade significativa. Nenhum dos pacientes ou familiares apresentou esta condição emocional e todos os pacientes selecionados puderam ser incluídos no estudo.
Os nove sujeitos participantes da pesquisa foram separados em dois grupos: 1) seis atendidos pela equipe de cuidados paliativos e 2) três pacientes com indicação para tratamento paliativo, mas que faziam parte de grupo controle. Para seis destes nove pacientes não houve participação direta, ou seja, somente seus familiares foram abordados pela pesquisadora, visto que havia algum impedimento relacionado à dificuldade de comunicação ou ao seu quadro clínico, incluindo aqui o fato de o paciente estar inconsciente ou, ainda, pela solicitação dos familiares de que o paciente não fosse abordado sobre o tema. Outros dois pacientes foram abordados diretamente, bem como seus familiares.
Na Tabela 1 apresentamos os sujeitos de pesquisa, com informações de quem foi entrevistado (se paciente ou familiares/cuidadores), os nomes fictícios utilizados na pesquisa, nível de consciência do paciente, bem como se estavam inseridos em grupo controle ou sendo acompanhados pela equipe de cuidados paliativos. Os pacientes incluídos na pesquisas tinham estavam diagnosticados com doenças crônicas graves e sem perspectiva de cura.
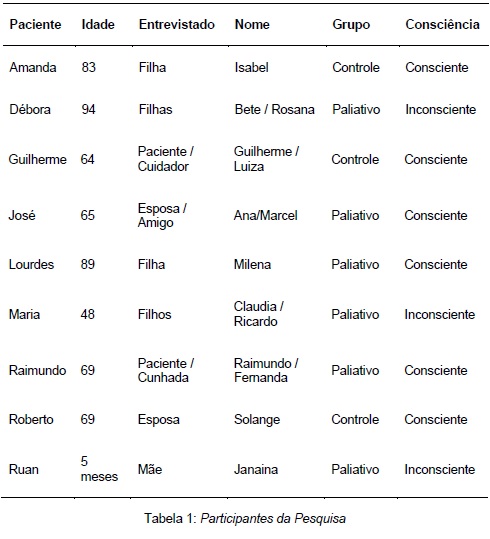
A partir da tabela, observa-se que oito dos nove pacientes eram adultos e seis estavam conscientes no momento da pesquisa. Um dos pacientes, Ruan, era recém-nascido e estava hospitalizado desde seu nascimento. Além disso, para oito dos nove pacientes, o familiar ou cuidador entrevistado era do sexo feminino.
Procedimentos para Coleta de Dados
Para acesso aos sujeitos, a pesquisadora principal permaneceu em contato com a equipe de cuidados paliativos pelo período de 4 meses, para ser informada sobre quais pacientes, no momento do estudo, estavam sendo acompanhados por estes profissionais e quais com perfil de cuidados paliativos estavam inseridos no grupo controle. Inicialmente, os profissionais da equipe fizeram um primeiro convite aos pacientes e familiares, falando sobre a pesquisa e convidando-os a participar. Após seu aceite, a pesquisadora agendou um encontro para a realização da entrevista. Para aqueles pacientes que fizeram parte do grupo controle, a pesquisadora entrou em contato com seu médico assistente, responsável pelo tratamento, informando sobre a pesquisa e seus objetivos, adquirindo seu aceite verbal sobre a abordagem ao paciente e familiares. Após este aceite do médico, a psicóloga hospitalar acompanhava a pesquisadora em seu primeiro contato com o paciente e familiares, para que ficasse claro que a instituição estava ciente e de acordo com a realização da pesquisa.
Todas as entrevistas ocorreram na instituição hospitalar, em locais que possibilitavam a privacidade e sigilo de informações, principalmente em uma sala disponibilizada pelo Serviço de Psicologia.
Instrumentos
A coleta de dados foi realizada por meio de uma entrevista semiestruturada com pacientes e/ou familiares. Segundo Pádua (2005), a entrevista semiestruturada permite organizar questões dentro do tema proposto ao mesmo tempo em que permite a liberdade de surgir assuntos fora do roteiro estruturado.
Assim, a entrevista com o paciente e/ou familiar seguiu o seguinte roteiro: Quando soube do diagnóstico da doença, como iniciou o tratamento e como está agora?; Tem participado das decisões com relação ao tratamento? Como? Em que momentos?; Você concorda com as atuais intervenções médicas? Por quê? Do que discorda?; Todas as dúvidas têm sido esclarecidas? Como você avalia a comunicação com a equipe?; Como se sente com relação ao tratamento?; Quais são os sentimentos e pensamentos que tem feito parte do seu dia a dia?; Qual a sua percepção sobre o adoecimento e a morte?; O que fez você aceitar a inserção em cuidados paliativos? (Somente em casos de pacientes acompanhados pela equipe de cuidados paliativos).
Considerando o contexto (ambiente hospitalar e falta de privacidade) no qual a pesquisa foi realizada e buscando o conforto no momento da entrevista, optou-se por não gravar as mesmas, sendo estas transcritas pela pesquisadora, mantendo a ideia central do entrevistado, com algumas falas na íntegra.
Análise dos Dados
Para análise das entrevistas foi realizada análise de conteúdo, que segundo Pádua (2005, p.98) consiste em "compreender criticamente o sentido das comunicações, seu conteúdo manifesto ou latente, as significações explícitas ou ocultas". A análise envolveu inicialmente a classificação e organização das informações coletadas e, posteriormente, o estabelecimento das relações existentes entre os dados, ou seja, seus pontos de divergência, pontos de convergência, tendências, regularidades, princípios de causalidade e possibilidades de generalização.
Em seguida a estas etapas, foram construídas categorias temáticas, empregadas para estabelecer classificações, o que significa agrupar elementos, idéias ou expressões em torno de conceitos capazes de abranger todos estes aspectos (Pádua, 2005). As categorias foram denominadas: tomada de decisão, comunicação e sentimentos na experiência de adoecer, em que foi possível discutir os dados articulando-os a literatura científica, bem como analisar comparativamente semelhanças e diferenças entre pacientes inseridos em grupo controle e pacientes em cuidados paliativos conforme protocolo do referido hospital.
Resultados e Discussões
Em seguida são apresentados os resultados das análises dispostos nas categorias temáticas e as discussões das informações a partir de articulações com teorias referentes ao campo da psicologia da saúde e hospitalar, dos cuidados paliativos e da tanatologia.
Tomada de Decisão
Dos participantes, Maria, Lourdes, Ruan, José, Débora e Raimundo estavam inseridos no protocolo de cuidados paliativos, enquanto Amanda, Roberto e Guilherme deram continuidade aos tratamentos anteriores e foram considerados como em grupo controle pela equipe de cuidados paliativos, sendo que somente o último paciente optou por fazer parte deste grupo. Este havia sido inserido inicialmente em cuidados paliativos quando estava inconsciente, tendo a decisão sido tomada por sua mulher e equipes assistentes. Após retorno à consciência, referiu desejo de que fossem realizadas todas as medidas de tratamento, inclusive as invasivas. Para respeitar o desejo do paciente, a equipe de cuidados paliativos registrou em seu prontuário sua vontade e o inseriu em grupo controle.
Os que optaram por cuidados paliativos foram unânimes ao considerar a qualidade de vida e a redução de sofrimento as principais causas da inserção. Janaina, mãe de Ruan disse que "não tem muito o que fazer" e que então preferia não intubar, pois isto evitaria o sofrimento de seu filho. A mesma colocou que algumas vezes olhava para o mesmo e sua expressão era de sofrimento. Milena, filha de Lourdes referiu que "fazer parte dos cuidados paliativos foi o encontro de uma oportunidade de ficar do lado dela [a mãe]". Os que optaram por manter as medidas invasivas tiveram também sua justificativa em comum, sendo ela a expectativa pela cura.
A decisão sobre medidas invasivas gerou dúvidas entre pacientes e familiares. Dois exemplos se apresentaram em pacientes em cuidados paliativos e um no grupo controle. No caso de Ana, esposa de José, a mesma relatou ambiguidade em aceitar que o marido passasse por nova quimioterapia, afirmando que se fosse para "judiar" ou postergar a vida por alguns dias, optaria por não realizar. Janaina, via como sua preocupação atual a decisão entre o desejo que o filho não fosse intubado novamente e o medo de que ele sofresse. Por fim, Isabel, filha de Amanda disse que a família não desejava que ocorressem medidas invasivas, e que, caso a paciente precisasse ser intubada, não saberia o que decidir. Esta última paciente encontrava-se em grupo controle, o que significa que as medidas invasivas seriam realizadas.
Neste último caso, muitos aspectos estavam envolvidos em torno da decisão. A família apresentava dificuldades emocionais, tanto na relação entre irmãos quanto na relação com as perdas já ocorridas e luto antecipatório. Racionalmente as filhas compreendiam a filosofia dos cuidados paliativos e sobre a terminalidade, porém não conseguiam se apropriar disto, pois emocionalmente não aceitavam a perda da mãe, que era uma pessoa tão central para todos. "A ajuda mais significativa que os profissionais da saúde podem dar a qualquer parente, criança ou adulto, é partilhar seus sentimentos antes que a morte chegue, deixando que enfrente estes sentimentos, racionais ou não" (Mendes et al., 2009, p. 168).
Outra situação observada nas entrevistas foi no caso do recém nascido Ruan, em que os pais haviam participado da conferência para a mudança terapêutica e desejavam que esta ocorresse, porém alguns médicos da equipe assistencial tinham dificuldades em lidar com a possibilidade da perda, com dúvidas sobre suas condutas, impedindo que a abordagem paliativista fosse iniciada.
Surge então a decepção de quem, praticando com verdadeiro fanatismo, uma fidelidade cega e irracional à técnica, repara que a técnica falha. Já disse alguém, em linguagem vital, que a parceria com a técnica muito tem de paixão arrebatadora que, embriagando os amantes, conduz fatalmente à infidelidade com o passar do tempo (Santos, 2011, p. 121).
Neste contexto, cabe ao profissional rever suas condutas éticas e trabalhar com suas questões pessoais, para que estas não influenciem negativamente na vida do paciente sob seus cuidados.
No relato da mãe de Ruan, foi possível perceber o quão exaustivo foi lidar com a dificuldade da equipe em admitir a terminalidade de um ser que acabou de nascer. Muitas vezes decepcionando-se com a falta de liberdade para decidir sobre aspectos que envolvam a qualidade de vida de seu filho.
Diante do exposto, observa-se que entre alguns fatores determinantes para a tomada de decisões quanto à mudança de foco terapêutico e inserção em protocolo de cuidados paliativos nos casos estudados estiveram: dificuldades emocionais da família frente à terminalidade, dúvidas quanto ao uso de procedimentos invasivos de tratamento e também dificuldades das próprias equipes assistenciais em realizar a mudança na abordagem dos cuidados. Em todos estes aspectos, a tomada de decisão esteve relacionada com a comunicação entre equipe e paciente e familiar/cuidador, e, portanto, considera-se essencial que os profissionais desenvolvam mecanismos para o aprimoramento da mesma.
A partir do exposto, avaliou-se que o fator determinante para a inserção em cuidados paliativos em relação ao grupo controle foi a concordância com a mudança de foco da cura para a qualidade de vida por parte do paciente e/ou familiar/cuidador. De nove entrevistas realizadas, três pacientes optaram pela mudança ou não de foco, sendo que dois estavam em cuidados paliativos. Os demais tinham as condutas direcionadas pelo familiar/cuidador. Entre os fatores determinantes para a concordância da mudança ou não do foco terapêutico foram: o uso de medidas invasivas, a opção de não falar sobre a terminalidade, a troca de sentimentos com a família, dificuldade emocional, luto antecipatório e esperança, sendo esta última sinalizada de maneira diferente, relacionada à cura nos pacientes de grupo controle e redução de sofrimento em cuidados paliativos.
Comunicação
De seis pacientes em estado consciente, quatro haviam sido comunicados sobre sua condição clínica, sendo três deles acompanhados pela equipe de em cuidados paliativos. Em alguns casos de ambos os grupos a comunicação inicial sobre os procedimentos técnicos e quadro clínico era realizada com os familiares/cuidadores. A partir deste diálogo inicial, procedia-se à avaliação sobre o modo como as decisões seriam compartilhadas também com os pacientes, nos casos em que o paciente estava consciente e em condições adequadas para comunicação.
Lourdes era a única paciente que sabia de seu quadro clínico, mas não tomava decisões. Estas eram restritas às filhas, que preferiam que ocorresse desta maneira. Assim como Lourdes, Maria (até o momento em que esteve consciente), Raimundo e Guilherme também estavam cientes de seu quadro clínico, porém estes três tomavam decisões juntamente com seus cuidadores, quando solicitavam.
José e Amanda não sabiam do real quadro clínico, sendo cada um pertencente a um grupo. O primeiro sinalizou que tinha o desejo de ter conhecimento, porém a família não quis tirar-lhe as esperanças. No segundo caso, a família considerou que a paciente era ansiosa demais, o que, segundo Isabel, sua filha, dificultaria na continuidade do tratamento caso ela viesse tomar conhecimento. Como resposta a isto, Amanda dizia que "entrou boa e sairá péssima" do hospital, pois entendia que estava internada por outros motivos que não ameaçassem sua vida. Neste sentido, o que muitas vezes ocorre é que o paciente "sabe mais do que o médico imagina que sabe. Trata-se de um sentido a mais, de realismo vital, que a condição de moribundo lhe confere. Por isso, espera do médico realismo, conforto, acompanhamento profissional" (Santos, 2011, p. 124). Devido ao estado de inconsciência, a paciente Débora e Roberto não participavam das decisões.
A falta de liberdade para tomada de decisões foi possível de ser analisada a partir do primeiro contato, no momento da entrevista. Dos nove pacientes, seis estavam conscientes. Destes, apenas dois responderam à entrevista, sendo eles Raimundo e Guilherme. No momento da entrevista ambos estavam em cuidados paliativos, posteriormente o segundo optou pela mudança de foco. No caso de Lourdes, José e Amanda os entrevistados preferiram realizar a entrevista fora do quarto do paciente, mesmo quando sugerido que fosse realizado na presença dos mesmos.
Embora tenham referido queixas, os familiares e pacientes entrevistados de ambos os grupos relataram boa comunicação com a equipe assistencial e paliativista e acordo com os procedimentos técnicos de maneira geral. Prática que condiz com as sugestões literárias, "o paciente competente e seus familiares devem ser mantidos adequadamente informados, e suas dúvidas devem ser ouvidas e respondidas com informações precisas" (Lago, Devictor, Piva, & Bergounioux, 2007, p. 114). Outros autores ressaltam a importância da comunicação aberta em contexto hospitalar Associação Nacional de Cuidados Paliativos - ANCP (2012), Pereira e Dias (2007), Filho, Costa e Guitierrez, (2008). A comunicação é a base para a confiança na equipe. A conduta tomada pela equipe assistencial e paliativista do hospital em foco respeitava a decisão da família em não expor o real estado clínico ao paciente, desde que este não questionasse. Era colocado de maneira transparente aos familiares o direito do paciente de saber sobre sua saúde, para que não fosse caracterizada a "conspiração do silêncio".
Famílias revelam que uma comunicação inconsistente recebida das equipes cuidadoras é uma as suas maiores preocupações. A falta de clareza e profundidade faz com que familiares reportem dissabores e ansiedade pela forma com que seus entes estão sendo tratados (Filho et al., 2008, p. 90).
Um paciente em cuidados paliativos e outro em grupo controle discordaram no comportamento da equipe assistencial. No caso de Amanda, o médico após cirurgia disse que "não tem mais o que fazer" e questionou se as filhas gostariam de ver o intestino da mãe, o que foi visto pela entrevistada como uma atitude insensível.
Mesmo sabendo da doença, os familiares esperam que ainda haja uma possibilidade de cura. Assim como ocorre com o paciente, o familiar pode negar a possibilidade de morte em um primeiro momento. Observa-se que, apesar do familiar cuidador acompanhar a situação cotidiana do paciente terminal, o diagnóstico "nada a fazer" é difícil de ser assimilado (Pereira & Dias, 2007, p. 58).
A equipe necessita desenvolver um olhar humanizado, de modo a mensurar as palavras, perceber o paciente além de sua doença e ouvir suas angústias, sejam elas expressas verbalmente ou não. Nos cuidados paliativos, busca-se reverter a condição imaginada de que "não há mais nada a fazer", desenvolvendo o olhar de que, se a cura não é possível, o alívio de sintomas que melhorem a qualidade de vida será essencial para o paciente, e que isto deve ser priorizado até o final.
Para que esta comunicação se torne possível, o profissional necessita perceber e aprender a lidar com suas emoções e sentimentos relacionados a morte, de modo que no momento do contato com um paciente terminal, esteja disponível para estar e aprender com ele, além de confortá-lo quando sentir-se inseguro. A teoria relata que alguns profissionais não estão preparados, pois estão "evitando o contato verbal com os pacientes que vivenciam o processo de morrer, afastando-se dos mesmos, por não saber trabalhar os sentimentos que a situação de morte iminente lhes desperta" (Araujo & Silva, 2007, p. 669).
Assim, é importante que estes profissionais recebam apoio emocional da equipe, de maneira que haja espaço para compartilhar seus sentimentos, para que as emoções, as tensões, as angústias e os conflitos possam ser tratados assim que surjam, e não cresçam no silêncio e na obscuridade, envenenando as almas e as relações (Santos, 2011, p. 147).
Somente através da verbalização e elaboração dos sentimentos envolvidos no processo do adoecimento que os pacientes e aqueles a sua volta conseguirão vivenciar o luto em vida e permitir a existência de uma boa morte.
Sentimentos na Experiência do Adoecer
Sentimentos relacionados a não aceitação ou aceitação obrigatória da morte, depressão, decepção com atitudes do familiar com o paciente ou do paciente para com o familiar, esperança e luto antecipatório estiveram presentes no discurso de pacientes em grupo controle e em cuidados paliativos.
José, segundo sua esposa, não aceitava a morte e não falava sobre ela. A mesma colocou que ele "sempre tá pra cima", "não questiona". Janaina e Milena (em cuidados paliativos), Isabel e Guilherme (em grupo controle) também colocaram que preferiam não entrar em contato com a terminalidade. "No século XX há uma supressão do luto, escondendo-se a manifestação ou até mesmo a vivência da dor. Há uma exigência de controle, pois a sociedade não suporta enfrentar os sinais da morte" (Kovács, 2010, p. 40). No caso de Isabel, a mesma trabalhava e tinha outras ocupações para não entrar em contato com a possibilidade da perda. Guilherme colocou que passava a maior parte do dia olhando para o nada, "pensando na morte da bezerra", e que ainda queria "atormentar" muita gente, principalmente sua "anja" [sua cuidadora]. Desejava ir para casa, onde receberia seus amigos e familiares.
A partir do diagnóstico, paciente e família iniciam a elaboração da doença. Durante o percurso do adoecer, tendem a passar por cinco fases conceituadas por Kübler-Ross (2011), sendo elas negação, raiva, barganha, depressão e aceitação.
Segundo Kübler-Ross (2011) negação é apresentada por quase todos que recebem o diagnóstico de uma doença grave. A primeira reação é não entrar em contato com o real, negando as evidências impostas. Nos exemplos citados acima, a escolha de não entrar em contato com a terminalidade pode estar relacionada com este mecanismo, ao mesmo tempo em que "da mesma forma que o paciente em fase terminal não suporta encarar a morte o tempo todo, o membro da família não pode, nem deve, excluir todas as outras relações para ficar exclusivamente ao lado do paciente" (Mendes et al., 2009, p. 166), o que não é visto como negação, mas sim uma necessidade em dar continuidade na rotina diária e de manter o suporte para a permanência no acompanhamento do tratamento.
Lourdes demonstrava-se preocupada e aflita, dizendo "não quero mais nada", ao mesmo tempo em que relatava seu desejo em voltar para casa. Tinha medo de ficar sozinha e chorava com frequência. Isabel disse que a paciente tinha pavor de solidão e que atualmente estava desanimada, vendo o lado negativo das coisas. A quarta fase relatada por Kübler-Ross (2011) é a depressão, que surge com o sentimento de perda. Nesta fase é importante que haja espaço para a expressão de sentimentos e não retirar o paciente deste processo de luto, através do encorajamento e ânimo. O desânimo, a visão negativa, a falta de esperança e o choro apresentado por estes pacientes podem demonstrar indícios de passagem por esta fase.
Raimundo colocou que "não precisa mais", referindo-se que alcançou tudo o que almejava. Disse encarar com naturalidade a doença que estava tendo. A partir de seu discurso, é possível que ele esteja passando pela última fase caracterizada por Kübler-Ross (2011), a aceitação, a qual ocorre se o paciente tiver recebido o tempo e apoio necessário para chegar a este estágio. Por vezes, quando o paciente atinge este estágio, torna-se difícil para os familiares, pois desejam que o mesmo continue a lutar por sua vida.
Como o contato com os pacientes e familiares foi pontual, afirmar o período em que cada um está vivenciando torna-se uma tarefa inviável, considerando a complexidade desta definição. Sendo assim procurou-se exemplificar através das falas expostas indícios destas fases. A vivência de adoecer é subjetiva, considerando que cada sujeito possui uma forma de elaboração. Nem todos passam por todas as fases ou na mesma sequência, e a maneira como as relações se estabelecem influenciará no processo.
Alguns significavam a aceitação da doença como uma obrigatoriedade, como no caso de Solange, que colocou que "tem que aceitar", compartilhando que em alguns momentos se questionava "se ele viverá ou não, se ficará normal ou não". Disse que voltou a ter confiança a partir do momento que o paciente voltou para o quarto. Como colocou Marcel, amigo de José, "O grande drama do ser humano é a aceitação", neste caso, a esposa e o amigo estavam conscientes da terminalidade do paciente, relatando que "é triste ver que ele espera melhorar". Esposa e colega relataram que não retiravam a esperança do paciente, mas que também não a alimentavam.
Das seis entrevistas realizadas com os cuidadores de paciente adulto, apenas os familiares de Maria, inserida em cuidados paliativos, afirmaram que a mesma recebeu espaço dos familiares para falar de seus sentimentos em relação ao tratamento. A paciente relatava aos familiares que sentia medo, algumas vezes falava sobre medo de dormir, mas não relacionava diretamente com a morte. Após um tempo passou a relatar que estava assustada, deixando de citar o medo. Milena relatou que procurava ser forte, não demonstrando seus sentimentos à paciente. Não conversava com a mesma sobre a situação vivenciada porque não queria incomodá-la. "A tendência é ocultarmos do paciente nossos sentimentos, tentarmos manter um sorriso nos lábios ou uma alegria falsa no rosto, passível de sumir mais cedo ou mais tarde" (Kübler-Ross, 2011, p. 166).
Os pacientes entrevistados receberam o espaço para expor seus sentimentos e colocar sua visão sobre a vida, a morte e sua doença. Guilherme colocou sua vivência como uma experiência nova e relatava estar sentindo-se bem. Antes havia se resignado à doença, imaginando não poder fazer nada a respeito, o que o difere daqueles que aceitavam a morte. Após iniciar o processo psicoterapêutico seu ponto de vista mudou, passando a ter planos e tarefas a realizar.
O paciente sob Cuidados Paliativos deseja ser compreendido como um ser humano que sofre porque, além da dor física, possui conflitos existenciais e necessidades que os fármacos ou os aparelhos de alta tecnologia não podem suprir. Assim, ademais de compartilhar seus medos e anseios relacionando-se com seus pares, ele necessita sentir-se cuidado, amparado, confortado e compreendido pelos profissionais da saúde responsáveis por ele (ANCP, 2012, p. 49).
Estudos reforçam a importância de compartilhar as emoções Kovács (2010), Cesarini e Basile-Filho (2005); Santos (2011). Pelos relatos apresentados, de maneira geral, percebe-se que a equipe de cuidados paliativos tem trabalhado de maneira a possibilitar este espaço, porém, que a equipe assistencial e familiares não estão aptos a receber a demanda deste tipo de paciente e acolhê-lo em sua doença.
Os filhos de Maria compartilhavam suas angústias com os familiares, já Isabel relatou que as irmãs se apoiavam, porém que não conversavam sobre a doença da mãe e seus sentimentos em relação à situação vivenciada, restringindo-se a conversas do cotidiano. "A família que tem facilidade de expressão de sentimentos; que demonstra suas reações frente à perda terá uma melhor adaptação, enquanto isso aquela que não consegue a referida integração terá mais dificuldade" (Campos, 2009, p. 04). Bete e Rosana, filhas de Débora compartilhavam sentimento de angústia e estresse. Relatavam que quando se cuida de uma pessoa e percebe-se sua evolução é mais fácil do que quando há somente involução, como no caso da paciente. Perguntavam-se se a paciente entendia o que estava se passando, e acreditavam que sim, pois percebiam uma tentativa de comunicação através do olhar.
Milena podia contar com o seu marido para quando sentisse necessidade de desabafar, assim como Janaina. A mesma relatou que o marido e ela tentavam ser fortes, e que "caem juntos". Além dele, contava com o apoio de sua filha de quatro anos, que se deparando com a situação, procurava confortá-la dizendo que seu irmão iria para casa, o que acabava apresentando-se como mais uma dificuldade para Janaina, que não sabia como preparar sua filha para a morte de Ruan, pois não tinha a intenção de tirar-lhe as esperanças. "A morte da mãe, do pai ou de um irmão provoca uma imensa dor; falar dessa morte não significa criar ou aumentar a dor; pelo contrário, pode aliviar a criança e facilitar a elaboração do luto" (Kovács, 2010, p. 49).
Realizar uma conferência para abordagem em cuidados paliativos pode proporcionar conflitos relacionados com a esperança, podendo emergir a desesperança na equipe e na família, dificultando o cuidado do paciente, assim como a incapacidade de família e paciente depararem-se com o estágio final do paciente, conforme assinala Kübler-Ross (2011). Percebe-se, entretanto, que nos casos apresentados, a esperança estava presente, diferindo no nível de intensidade.
Para Janaina, não ter o diagnóstico fechado do quadro clínico era visto como angustiante. A mãe colocava que "a ficha não caiu ainda". Esta indefinição quanto ao estado atual interferia nos seus sentimentos de esperança e/ou expectativas quanto à evolução da doença. Milena aproveitou o momento da entrevista para utilizar o choro como forma de desabafo, relatando que sentia estar perdendo sua mãe. A mesma sempre morou perto de sua casa, e era difícil imaginar voltar sem ela. Relatou que tudo o que viveram foi muito bonito e que gostaria que ela ficasse.
No caso da paciente Amanda, sua filha relatou que a paciente "voltou no tempo" e está "fora da casa", pois relatava situações do passado como se estivesse vivendo no momento. A filha relatou que participava das fantasias da mãe, e que aos poucos procurava separar o que era real e o que era fantasia. As filhas de Débora colocaram que reduzir os medicamentos e colocar a sonda gástrica foram os momentos de maior angústia e dúvida. Nota-se que uma das características do luto em vida é a "ambivalência de sentimentos, medo de ver o sofrimento e a decadência da pessoa amada e a impotência de muitas vezes não poder fazer nada para aliviar seu sofrimento. É muito freqüente a culpa e a tentativa de reparação" (Kovács, 2010, p. 204).
Conforme apresentado nesta categoria, constatou-se que a maioria dos familiares não possui conhecimento da visão do paciente sobre a vivência de adoecer.
Considerações Finais
O tema apresentado nesta pesquisa surgiu a partir da reflexão das pesquisadoras sobre desafios vivenciados dentro das práticas da psicologia hospitalar, sendo eles o enfrentamento da morte e os cuidados com quem está morrendo. O contato com os pacientes e familiares possibilitou a construção e desconstrução de significados influenciados por este conceito, e espera-se que o mesmo ocorra àqueles que realizaram a leitura deste trabalho.
A reflexão sobre as dificuldades de enfrentamento da morte até o momento em que esta se apresenta na família tornou-se possível a partir dos dados apresentados. Foi visto que para muitos a morte é carregada de significados vinculados a punição, existindo na fantasia das pessoas como o esqueleto que veste uma capa preta e carrega sua foice.
A partir deste estudo, percebeu-se a dificuldade de familiares e equipes assistenciais em acolher o paciente em sua doença, o que repercute na elaboração da terminalidade para todos os envolvidos. Porém, evidenciou-se que o acompanhamento pela equipe de cuidados paliativos facilita o processo de elaboração dos lutos do paciente e familiar/cuidador e alívio de sintomas. Este trabalho teve como objetivo compreender a experiência de pacientes e familiares no processo do adoecer, porém, conforme dados apresentados, este objetivo foi parcialmente atingido, considerando a resistência dos familiares em proporcionar aos doentes de ambos os grupos a escolha em compartilhar este momento ou não.
Além disso, por meio das entrevistas, tornou-se evidente a necessidade em desenvolver um olhar cada vez mais humanizado no contexto hospitalar, autorizando que, quando necessário, a alta tecnologia seja colocada como segundo plano e que a impossibilidade de cura não seja percebida como uma derrota por parte dos profissionais. É preciso que exista empatia por parte da equipe e dos familiares para que se permita a mudança terapêutica. A forma com que as relações familiares ocorrem, o luto antecipatório e a maneira que a equipe se comunica são fatores que influenciam na tomada de decisão as quais foram trabalhadas de maneira diferente entre os dois grupos, sendo facilitado para os que pertenciam ao grupo de cuidados paliativos.
Não permitir que o paciente tome decisões que envolvem sua própria vida foi evidenciado na fala de familiares entrevistados dos dois grupos. Acreditavam esta ser uma maneira de proteger o enfermo, optando em não falar sobre a morte próxima. Porém, conforme pontuado, mesmo que não seja dito, o paciente sabe o que está se passando. Faz-se necessário compreender os motivos que levam os familiares a omitir certas informações do paciente, analisando o contexto a qual estes fazem parte.
Alguns aspectos percebidos ao longo da pesquisa em ambos os grupos foram a espiritualidade como fonte de enfrentamento, a importância de preparação dos cuidadores neste contexto e o desejo dos pacientes em retornar para casa, porém estes assuntos não foram detalhados no desenvolvimento do artigo para evitar a mudança de foco.
O conceito de cuidados paliativos é novo e ainda têm muito a desenvolver. Esta abordagem direciona-se ao oposto do que era (e por vezes ainda é) ensinado como função da medicina, ou seja, a cura a qualquer custo, e por conta disto tem sofrido desconfianças que impossibilitam o avanço para o seu principal objetivo, a qualidade de vida. Os profissionais que decidem trabalhar nesta área necessitam de desenvolvimento técnico e emocional de maneira a acolher o paciente e familiar/cuidador em sua totalidade.
REFERÊNCIAS
Academia Nacional de Cuidados Paliativos (2006). Critérios de Qualidade para os Cuidados Paliativos no Brasil. Rio de Janeiro, RJ: Editora Diagraphic. [ Links ]
Araujo, M. M. T. & SILVA, M. J. P. (2007, dez). A comunicação com o paciente em Cuidados Paliativos – valorizando a alegria e o otimismo. Revista de Enfermagem da USP, 41(4). Recuperado em 20 de abril, 2013, de http://www.scielo.br/scielo.php?pid=S0080-62342007000400018&script=sci_arttext
Associação Nacional de Cuidados Paliativos (2012). Manual de cuidados paliativos – ampliado e atualizado. São Paulo, SP.
Campos, C. F. M. (2009, abr-jun). Uma família que está vivendo um processo de luto antecipatório. Boletim Eletrônico da Sociedade Brasileira de Psico-oncologia. Recuperado em 13 de outubro, 2013, de http://www.ciape.org.br/material/luto_antecipatorio.pdf [ Links ]
Cesarini, K., & Basile-Filho, A. (2005) A Relação com o Doente sem Possibilidade de Manejo Terapêutico. Revista de Medicina de Ribeirão Preto, 38(1). Recuperado em 04 de outubro, 2013, de http://revista.fmrp.usp.br/2005/vol38n1/11_a_relacao_doente_sem_possibilidade_manejo_terapeutico.pdf. [ Links ]
Fernandes, L. A. & Gomes, J. M. M. (2003,1º s). Relatórios de Pesquisa nas Ciências Sociais. Características e Modalidades de investigação. Revista ConTexto, 03(4). Recuperado em 27 de outubro, 2013, de http://webcache.googleusercontent.com/search?q=cache:Y9DLDnJ0RyIJ:seer.ufrgs.br/ConTexto/article/download/11638/6840+&cd=1&hl=pt-BR&ct=clnk&gl=br [ Links ]
Filho, R. C., Costa, J. L. F., & Gutierrez F. L. B. R. (2008, mar) Como Implementar Cuidados Paliativos de Qualidade na Unidade de Terapia Intensiva. Revista Brasileira de Terapia Intensiva, 20(1). Recuperado em 20 de abril de 2013, de http://www.scielo.br/scielo.php?pid=S0103-507X2008000100014&script=sci_arttext [ Links ]
Lago, P., Devictor, D., Piva J. P., & Bergounioux, J. (2007). End-of-life care in children: the Brazilian and the international perspectives. Jornal de Pediatria, 83(2). Recuperado em 13 de setembro de 2013, de http://www.scielo.br/pdf/jped/v83n2s0/a13v83n2s0.pdf [ Links ]
Kovács, M. J. (2010). Morte e Desenvolvimento Humano. São Paulo: Casa do Psicólogo. [ Links ]
Kubler-Ross, E. (2011). Sobre a morte e o morrer. São Paulo: Martins Fontes. [ Links ]
Mendes, J. A., Lustosa, M. A., & Andrade, M. C. M. (2009, junho) Paciente terminal, família e equipe de saúde. Revista Brasileira de Psicologia Hospitalar, 12(1). Recuperado em 27 de outubro, 2013, de http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-08582009000100011 [ Links ]
Pereira, L. L. & Dias, A. C. G. (2007, jan/abr) O familiar cuidador do paciente terminal: o processo de despedida no contexto hospitalar. Revista Psico, 38(1). Recuperado em 13 de março, 2013, de http://revistaseletronicas.pucrs.br/ojs/index.php/revistapsico/article/viewFile/1924/1430 [ Links ]
Pádua, E. M. M. (2005). Metodologia de pesquisa – Abordagem teórico-prática. In E. M. M. Pádua, Análise de Dados (pp. 75-98). São Paulo: Papirus.
Santos, F. S. (2011). Cuidados Paliativos – Diretrizes, Humanização e Alívio de Sintomas. São Paulo: Atheneu.
World Health Organization (n.d.). Definition of Palliative Care. Recuperado em 17 de agosto, 2013, de http://www.who.int/cancer/palliative/definition/en/ [ Links ]
1 Faculdade Guilherme Guimbala - Associação Catarinense de Ensino, Joinville, Santa Catarina, Brasil. E-mail: barbaraluckow@gmail.com.
2 Faculdade Guilherme Guimbala - Associação Catarinense de Ensino, Joinville, Santa Catarina, Brasil. E-mail: flangaro@hotmail.com














