Services on Demand
article
Indicators
Share
Revista da SBPH
Print version ISSN 1516-0858
Rev. SBPH vol.21 no.1 Rio de Janeiro Jan./June 2018
ARTIGOS
A atuação do psicólogo hospitalar em Unidades de Terapia Intensiva: a atenção prestada ao paciente, familiares e equipe, uma revisão da literatura
The practice of the hospitalar psychologist in Intensive Care Units: the attention given to patients, family and staff, a review
André Guirland Vieira1,I; Cristiane Dias Waischunng2,II
IUniversidade Luterana do Brasil
IIInstituto de Educação e Pesquisa (IEP) do Hospital Moinhos de Vento
RESUMO
A Psicologia Hospitalar vem avançando como espaço de trabalho e tema de pesquisas entre os psicólogos. Isto demonstra a ampliação da importância destes profissionais na área hospitalar, destacando seu papel nas equipes multiprofissionais que ali atuam. A Unidade de Terapia Intensiva caracteriza-se como um dos ambientes mais hostis e traumatizantes do hospital, principalmente por se apresentar como um espaço de confronto entre a vida e a morte. A internação em UTI causa um impacto enorme aos adoecidos, seus familiares e às equipes de trabalho, já que a morte é vista como fracasso e tabu, mesmo pelos profissionais de saúde. O presente estudo visa sistematizar a atenção psicológica prestada em UTIs. Para isso foi realizada uma revisão integrativa da literatura com busca de artigos em bases de dados brasileiras, usando como descritores: Unidade de terapia intensiva and família. Foram selecionados 16 artigos. Os resultados apontam que a psicologia hospitalar é importante na UTI para lidar com situações de fim de vida, rituais de despedida, luto antecipatório, elaboração da morte e também que o psicólogo deve organizar seu trabalho em torno da tríade paciente, família e equipe, tornando-se um elo capaz de gerar um fluxo comunicacional entre estas três instâncias.
Palavras-chave: UTI; paciente; família; equipe; psicologia hospitalar.
ABSTRACT
Hospitalar Psychology had an improvement as a working field and matter of research among psychologists. It shows an increase in the importance of these professionals in the hospital, highlighting their role in the multi professional teams. The Intensive Care Unit is one of the most hostile and traumatic environments of the hospital, mainly because it presents a confront between life and death. ICU hospitalization causes a huge impact on the patient, their families and staff, since death is still seen as failure and taboo, even by health professionals. This study aims to systematize the psychological attention given in ICUs. For this, an integrative review of literature was made in Brazilian databases, using Intensive care unit and family as descriptors. A total of 16 papers were selected. The results show that hospitalar psychology in ICU is in expansion. Dealing with end of life situations, farewell rituals, anticipatory mourning and death elaboration are current tasks of the psychologist. The psychologist should also work with patient, family and team to improve communication.
Keywords: ICU; patient; family; staff; hospitalar psychology.
Introdução
A definição de Psicologia Hospitalar ainda é desconhecida para a maioria das pessoas, inclusive para os próprios profissionais da Psicologia, que muitas vezes conhecem pouco da atuação dos psicólogos em hospitais. É possível que muito deste desconhecimento se dê pelo fato de que a Psicologia Hospitalar é considerada uma nova especialidade da Psicologia (Moreira, Martins & Castro, 2012). É possível verificar que os primeiros estudos em Psicologia Hospitalar surgiram apenas em 1987 com o trabalho de Romano, que em sua tese de doutorado buscou identificar as características dos profissionais que atuavam em diversas instituições hospitalares (Silva & Andreoli, 2005).
Através da compreensão do modelo biopsicossocial de saúde e das políticas de humanização nos hospitais, a presença da Psicologia no contexto hospitalar junto às equipes multidisciplinares se tornou uma realidade, uma vez que procura perceber o ser humano em sua dimensão biológica, psicológica e social (Moreira et al., 2012) e busca resgatar a importância dos aspectos emocionais, indissociáveis dos aspectos físicos na intervenção da saúde (Brasil, 2001).
Dentro dessa visão integral de saúde, o foco da Psicologia Hospitalar é o componente psicológico em torno do adoecimento, tendo como principal objetivo a minimização do sofrimento provocado pela hospitalização (Simonetti, 2011). Cabe ressaltar que o foco e o objetivo da Psicologia Hospitalar não se aplicam apenas ao paciente internado, mas se estendem aos seus cuidadores/familiares e à equipe do hospital.
Conforme Pinheiro (2005), tanto a família quanto a equipe poderão ser ajudadas pela Psicologia diante das dificuldades no processo de reabilitação ou na iminência da perda, pois o adoecer provoca, na maioria das vezes, diversas alterações psicológicas e o psicólogo em um ambiente hospitalar, seja na enfermaria, pronto socorro, centros cirúrgicos ou Unidade de Terapia Intensiva (UTI), deve escutar e observar todos os aspectos ligados ao adoecer, respeitando os temores, crenças e fragilidades do paciente, de sua família e até mesmo da equipe (Moreira et al. 2012).
Principalmente na UTI, onde a iminência da morte está sempre presente, as interferências emocionais da hospitalização no paciente e seus familiares tornam-se ainda mais extremadas (Santos, Santos, Rossi, Lélis & Vasconcelos, 2011), podendo configurar um luto antecipatório. Nesse sentido, cabe aos profissionais da saúde, principalmente aos psicólogos, estarem munidos de subsídios e recursos teóricos para efetuar um atendimento com qualidade.
O psicólogo pode ajudar os familiares a não estarem tão vulneráveis aos fatores de risco que podem gerar um luto complicado após a perda propriamente dita (Fonseca & Fonseca, 2002). Sabe-se que quando os familiares têm a oportunidade de falar sobre estes temas e de expressar o que sentem, as reações pós-óbito podem se tornar mais amenas e, consequentemente, favorecer uma melhor elaboração do luto (Ferreira & Mendes, 2013). O atendimento psicológico pode ajudar o familiar a lidar com questões não resolvidas com a pessoa que está morrendo, a identificar e expressar sentimentos como raiva, culpa, tristeza e estimulá-lo a dizer um adeus apropriado (Lisboa & Crepaldi, 2003).
Outro ponto que aparece frequentemente nos estudos sobre Psicologia Hospitalar é a comunicação nas situações de terminalidade. Como vimos anteriormente, a morte ainda é encarada como um tabu nos hospitais, pois os profissionais não foram preparados para lidar com ela sem considerá-la frustrante do ponto de vista profissional. Esslinger (2004) e Gutierrez (2003) destacam que frequentemente profissionais se dizem despreparados diante da morte e do morrer, referindo-se ao fato de não terem discutido o tema em sua formação. Assim, tais profissionais criam mecanismos que os afastam do paciente, pois temem envolver-se, perder a objetividade e ser criticados por isso. Kovács (2011) observou que profissionais de saúde têm dificuldade em abordar as famílias acerca do agravamento da doença e da proximidade da morte, principalmente nas unidades de pediatria e em UTI neonatal. Moritz (2002) considera que a comunicação nas situações de terminalidade torna-se complexa por influência de inúmeros fatores que interferem nos agentes envolvidos. A autora ressalta que só se consegue uma comunicação adequada quando se tem conhecimento e tranquilidade para abordar o tema e que seria ideal que o profissional responsável por fornecer a notícia fosse experiente, tanto do ponto de vista técnico, quanto ético, e que fosse preferencialmente o mesmo emissor.
Objetivo
Tendo em vista este cenário, o presente trabalho tem por objetivo sistematizar a ação e os saberes do Psicólogo Hospitalar junto aos pacientes, familiares e equipes de UTIs.
Método
O método utilizado por este estudo foi o da revisão integrativa da literatura. A revisão integrativa da literatura insere-se no modelo da Prática Baseada em Evidências, em termos de uma sistematização da metodologia de busca, seleção, avaliação, interpretação e apresentação dos resultados (Ercole, Melo & Alcoforado, 2014). A coleta de dados ocorreu por meio de busca on-line para seleção das principais produções científicas nacionais através dos descritores "Unidade de Terapia Intensiva" and "família". Estes descritores foram obtidos através de consulta ao DeCS/MeSH da Biblioteca Virtual em Saúde (BVS). As buscas foram realizadas nas bases de dados virtuais da Biblioteca Virtual em Saúde (BVS); Pubmed; Scientific Electronic Library On-line (SciELO) e Periódicos Eletrônicos em Psicologia (PePSIC).
As buscas foram realizadas entre maio e novembro de 2016. Os critérios de inclusão utilizados para a seleção da amostra foram: I) estudos em formato de artigo, tanto empíricos como de revisão da literatura, II) publicados em português e espanhol e III) com texto completo. O ano de publicação não foi delimitado, com o intuito de construir uma revisão mais abrangente, contudo, ao término das buscas, observou-se que os artigos incluídos foram publicados entre 2002 e 2016.
Os critérios de exclusão utilizados foram: I) artigos repetidos e II) dissertações, teses, monografias, livros, capítulos de livros, anuários, relatórios e trabalhos de conclusão de curso. A opção pela inclusão somente de artigos científicos foi baseada no interesse em relação à publicização do trabalho do Psicólogo Hospitalar. O impacto de artigos na comunidade científica é mais amplo do que o de dissertações, teses ou livros. Os estudos foram selecionados por dois juízes que os avaliaram segundo os critérios de inclusão e de exclusão. Apenas os estudos aprovados por unanimidade foram incluídos no presente trabalho.
Resultados e Discussão
Na busca realizada por meio dos descritores "Unidade de Terapia Intensiva" and "família", foram encontrados 817 estudos distribuídos nas quatro bases de dados (BVS, Pubmed, SciELO e PePSIC). O fluxograma a seguir exibe os passos de seleção e filtragem de artigos, a partir da qual chegamos a 16 artigos considerados como pertinentes ao estudo.
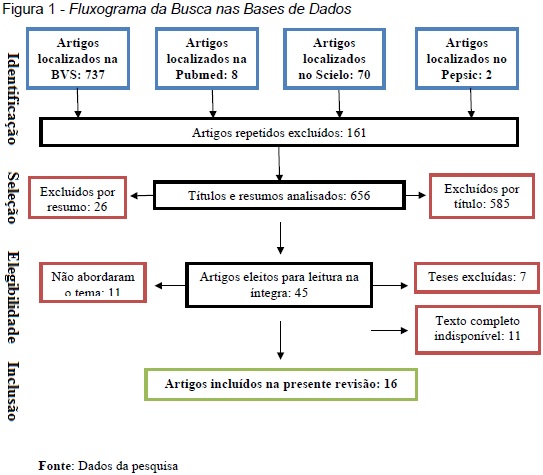
Dos 817 artigos identificados, a maior parte foi encontrada na BVS (90,2%), seguida da SciELO (8,5%) e, em quantidade inferior, foram identificados artigos na Pubmed (1%) e PePSIC (0,24%). Nesta etapa de identificação foram excluídos 161 artigos (19,7%) por se tratarem de artigos repetidos. Os 656 artigos restantes (80,2%) seguiram para a próxima etapa, chamada de seleção.
Na seleção foram excluídos 611 artigos (74,7%) por não contemplarem a temática do estudo, sendo 585 (71,6%) no título e 26 (3,1%) no resumo. Os 45 artigos restantes (5,5%) foram selecionados para serem lidos na íntegra, na etapa chamada de elegibilidade.
Na etapa de elegibilidade, dos 45 artigos lidos, 11 (1,3%) não abordaram o tema e mais 11 (1,3%) possuíam texto incompleto, além de 07 artigos (0,8%) que não contemplavam o objetivo deste estudo. Dessa forma, ao final da filtragem, obtivemos 16 artigos selecionados para a revisão deste trabalho, o que corresponde a 2% do total de artigos identificados inicialmente. Surpreendeu-nos o baixo número de publicações que tratassem da atuação do psicólogo em Unidades de Terapia Intensiva.
Dos artigos selecionados, sete eram revisões bibliográficas; dois, relatos de experiência; um, intervenção em grupos focais; um, pesquisa-ação e cinco utilizando outras metodologias qualitativas. Chama a atenção a predominância absoluta de estudos qualitativos, todos focados na descrição e teorização sobre a prática do psicólogo hospitalar em UTIs. Tal achado está provavelmente ligado à prática recente do psicólogo hospitalar em UTI (Casanueva-Mateus et al., 2013). Isso explicaria a busca de uma sistematização de práticas, bem como sua fundamentação teórica.
As informações dos artigos selecionados e considerados pertinentes para o objetivo do presente estudo foram digitadas em planilha Excel e, posteriormente, foi realizado o cálculo das frequências. Os resultados estão organizados em três tabelas conforme segue: Tabela 1: distribuição dos artigos quanto às referências, título e revista de publicação; Tabela 2: objetivos dos pesquisadores; e Tabela 3: categorização dos artigos quanto aos principais resultados.

Na Tabela 1, em relação aos autores e títulos dos estudos, é possível perceber que além da família, os títulos também abordam outras questões como a atuação do psicólogo, intervenções psicológicas, comunicação, conflitos, interdisciplinaridade, morte e finitude, entre outros.
No que se refere ao ano de publicação, foram encontrados estudos no período de 2002 a 2016, sendo 1 estudo nos anos de 2002, 2003, 2004, 2009 e 2016, respectivamente; 02 em 2012 e 03 estudos em 2007, 2011, e 2013, respectivamente, totalizando 16 estudos. Não foram encontradas publicações apropriadas para este trabalho nos anos de 2005, 2006, 2008, 2010, 2014 e 2015.
No que diz respeito às revistas de publicação, a Tabela 1 demonstra que os estudos foram publicados nas seguintes revistas: Revista Psicologia Hospitalar, Revista da Sociedade Brasileira de Psicologia Hospitalar, Revista Psicologia: Ciência e Profissão, Revista Ciência e Saúde Coletiva, Revista Brasileira de Terapia Intensiva, Revista Calidad Assistencial, Revista de Bioética e Revista Paidéia, sendo 05 publicações da Revista da Sociedade Brasileira de Psicologia Hospitalar, 04 da Revista Psicologia: Ciência e Profissão, 02 da Revista Brasileira de Terapia Intensiva e 01 nas revistas Ciência e Saúde Coletiva, Paidéia, Psicologia Hospitalar, Revista Calidad Assistencial e Revista de Bioética, cada uma contendo, respectivamente, um estudo.
Na Tabela 02 é possível visualizar os objetivos dos pesquisadores:
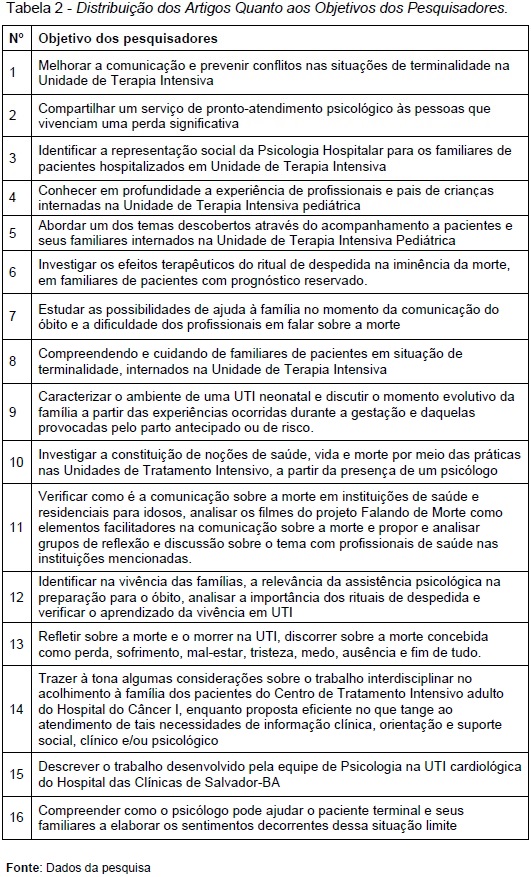
Ao se observar os objetivos expostos na Tabela 2, percebe-se que existem três grandes eixos nos quais os estudos podem ser aglutinados: Eixo 1 – Família; Eixo 2 – Iminência da Morte; e Eixo 3 – Trabalho da Psicologia na UTI. Percebe-se, porém, que os artigos transitam por mais de um eixo, unindo, deste modo, esses três principais temas.
No primeiro eixo aparecem objetivos ligados ao acompanhamento (n=5), ajuda (n=7), cuidado (n=8) e acolhimento (n=14) aos familiares de pacientes internados na UTI. Sobre as situações de terminalidade e iminência da morte (Eixo 2), aparecem objetivos referentes a rituais de despedida (n=6), noções de saúde, vida e morte (n=10), comunicação sobre a morte (n=11), preparação para o óbito (n=12) e reflexão sobre a morte (n=13). Já no Eixo 03, os objetivos de compartilhar um serviço de pronto-atendimento psicológico (n=2), investigar efeitos terapêuticos (n=6) e a relevância da assistência psicológica (n=12), descrever o trabalho desenvolvido pela equipe de Psicologia na UTI (n=15) e compreender como o psicólogo pode ajudar (n=16) estão diretamente ligados à compreensão da relevância e do trabalho da Psicologia Hospitalar em uma UTI. É possível observar que frequentemente os objetivos interligam dois ou mais eixos (n=3, n=4, n=6, n=7, n=12) e que outros temas aglutinam-se aos eixos principais, por exemplo: melhorar a comunicação e prevenir conflitos (n=1), caracterizar o ambiente de uma UTI neonatal (n=9), temas esses voltados ao ambiente e à equipe da UTI.
Sobre o Eixo 1 (Família), no que se refere ao acolhimento, Moreira et al. (2012), afirmam que o psicólogo dentro de um hospital, ao atuar junto à família, além do paciente e da equipe, visa a promoção e/ou recuperação da saúde física e mental de todos. Ainda no Eixo 1, Moritz (2007) afirma que ao psicólogo cabe o assessoramento e apoio à família, ajudando-a a compartilhar angústias, medos e dúvidas.
Com referência ao Eixo 2 (Iminência da Morte), Moritz (2007) afirma que o psicólogo deve atuar nas tomadas de decisões e resoluções de problemas por parte da família, proporcionando o desenvolvimento das habilidades para lidar com as emoções inerentes ao processo de morte e separação. Em relação à morte, a atuação do psicólogo estende-se às equipes, pois para os médicos, formados para tratar e curar, a morte dos pacientes pode significar erro ou fracasso, de maneira que falar sobre a morte pode tornar-se difícil para esses profissionais. Ainda sobre esse tema, para Medeiros e Lustosa (2011), identificar o significado da morte e do morrer, bem como de que maneira o acadêmico elabora a sua relação com o limite terapêutico, parece ser uma necessidade, pois a vivência da morte de um paciente suscita angústias ao colocar os profissionais frente a frente com a incômoda sensação da própria finitude.
Sobre o Eixo 3 (Trabalho da Psicologia na UTI), Ferreira e Mendes (2013) propõem que o objetivo da comunicação psicológica com o paciente vai além da informação, englobando também o acompanhamento e a facilitação da expressão de sentimentos e emoções na tentativa de diminuir a solidão que existe na UTI. Afirmam ainda que diante desse contexto, é preciso destacar a importância do psicólogo na UTI com a finalidade de acompanhar pacientes e seus familiares na tentativa de amenizar o sofrimento, a angústia e a solidão nesse momento de intenso desgaste emocional (Ferreira & Mendes, 2013).
Moritz (2007) destaca que a insegurança diante do enfrentamento da morte pode resultar em conflitos de interesses entre os membros da equipe, os quais se traduzem em problemas de relacionamento e comunicação. Através de um "efeito dominó" (falta segurança para o enfrentamento da morte/falta de clareza > conflito de interesses > problemas de relacionamento e comunicação) é possível perceber a existência de inúmeros atravessamentos. Ao trabalhar em diferentes "frentes", interligadas na prática, o psicólogo hospitalar assume um papel de elo entre família, equipe e paciente, com objetivos diversos, que vão desde a elaboração do luto, até melhoria da comunicação na UTI, passando por uma ressignificação quase que cotidiana do seu papel enquanto profissional da área. Assim sendo, Moreira et al. (2012), afirmam que se favorece a reflexão por parte do psicólogo, como profissional da saúde, de seu papel clínico, social, organizacional e educacional, no sentido de proporcionar uma assistência psicológica mais definida aos pacientes e a seus familiares, à equipe interdisciplinar e aos demais funcionários do hospital.
Na tabela 03 é possível perceber os resultados apresentados pelos pesquisadores:

Observa-se na Tabela 3 que o trabalho dos psicólogos em equipes multidisciplinares foi diretamente citado como essencial nos artigos 2, 3, 7, 9, 15 e 16, principalmente ao que diz respeito a familiares perceberem o psicólogo como um profissional de ajuda, que desempenha papel fundamental no amparo e favorece o desenvolvimento de estratégias de enfrentamento.
Para Ferreira e Mendes (2013), a conclusão é a de que o psicólogo na UTI também pode prestar assistência à equipe, com a finalidade de resgatar a tranquilidade e a sensibilidade para cuidar do próximo, além de propiciar escuta e orientações pertinentes a este contexto. Neste sentido, Moreira et al. (2012), afirmam que em relação ao trabalho com o paciente, os familiares relatam que o psicólogo dá uma atenção especial ao seu estado de saúde, transmitindo tranquilidade, dando suporte, apoio e conforto. Relatam também o papel do psicólogo na facilitação da comunicação entre médicos, família e paciente. Nestes estudos, o psicólogo é apontado, ainda, como importante não só no acolhimento às famílias, mas também na melhoria dos processos, estratégias e práticas assistenciais, conforme apontam os estudos 4, 8 e 10, além de ser considerado essencial em todo o processo de elaboração da morte, que se estende aos pacientes, familiares e equipe, como verificado nos resultados dos estudos 5, 6 e 12.
Ainda no que se refere à melhoria dos processos e práticas assistenciais, Medeiros e Lustosa (2011), compreendem que o psicólogo pode aparecer no cenário da UTI como um agente facilitador da relação equipe/paciente/família, propiciando um espaço condizente para que as emoções desencadeadas no processo de internação possam se expressar e serem entendidas e acolhidas. A respeito da importância do psicólogo nos processos de elaboração da morte, Souza, Moura e Correa (2009), confirmaram a hipótese acerca da necessidade de espaços favorecedores da expressão e da elaboração do luto, assim como da existência de uma demanda socialmente reprimida neste quesito.
No aspecto referente ao trabalho com a equipe, é importante perceber que apareceu a importância da atuação da psicologia em outros assuntos, tais como a comunicação adequada entre os profissionais e as dificuldades sentidas por estes ao admitirem e comunicarem a morte conforme resultados dos estudos 1, 11, 13 e 14. Ainda sobre a comunicação da morte, Moritz (2007), percebe que comunicar à família sobre o óbito do paciente pode se tornar uma difícil obrigação, uma vez que a falta de profundidade na relação do médico com o paciente internado na UTI e, consequentemente, com os seus entes queridos, deixa-o mais frágil para entrar em contato direto com o símbolo do seu "fracasso".
Sobre a relação da comunicação e a percepção da família sobre o psicólogo ser um profissional de ajuda, Moreira et al. (2012), relatam que a atuação do profissional de psicologia também está voltada para a equipe da UTI, uma vez que o psicólogo deve trabalhar em conjunto com os demais profissionais, para facilitar a comunicação e melhor atender o paciente. Um dos resultados apontados por Flach, Lobo, Potter e Lima (2012) sobre a relação entre o trabalho dos psicólogos em equipes multidisciplinares no processo de elaboração da morte, é que há a possibilidade de que o psicólogo dê o apoio necessário para que a equipe de saúde consiga lidar melhor com a frustração e sintomas de perda frente à iminente morte do paciente.
Moreira et al. (2012), relacionam o trabalho do psicólogo em equipes multidisciplinares à melhoria dos processos, estratégias e práticas assistenciais e concluem que o psicólogo precisa buscar a conscientização de todos os profissionais para o trabalho multiprofissional, ajudando cada um a ter claras suas funções, a definir seus objetivos, facilitando a comunicação entre membros da equipe. Para eles, o psicólogo é muitas vezes o interlocutor entre os membros da equipe, os pacientes e seus familiares.
Ainda em relação ao papel do psicólogo hospitalar junto à equipe, ele também tem assumido uma função na capacitação destes profissionais para lidar de forma mais adequada com as tensões oriundas da prática profissional. O psicólogo intenta conseguir com que os profissionais da equipe de saúde possam estabelecer uma relação mais saudável com os familiares e pacientes terminais, evitando que os sentimentos destes possam interferir de forma negativa em sua estrutura emocional. Neste sentido, Salomé, Martins e Espósito (2009), ressaltam a necessidade de que as instituições tenham um espaço destinado ao apoio psicológico para as equipes e que esta ofereça a oportunidade para discutir questões conflitantes, sofrimentos e propor sugestões. A reflexão sobre a própria finitude é uma forma de preparar a equipe para compreender a morte como parte imponderável da vida e fomentar a coragem necessária para aceitá-la quando inevitável, provocando a quebra de tabus sociais e contribuindo para mudar a mentalidade anti-morte fixada em nossa cultura, que acaba por refletir-se na conduta dos profissionais de saúde (Vicensi, 2016).
Uma das principais dificuldades apontadas neste estudo em relação às equipes é referente ao entendimento da morte como um tabu. A morte faz parte da condição humana, quando perdemos alguém nos vemos em contato com nossa própria morte, sendo ela um ensaio ou até uma ameaça à própria vida (Keleman, 1997). O confronto com a possibilidade da perda futura implica em tomar contato com sua própria mortalidade, sendo uma forma de antecipar sentimentos capazes de acionar mecanismos de negação (Lisboa & Crepaldi 2003).
O serviço de psicologia torna-se, neste momento, um espaço de expressão do luto, no qual é possível falar da morte e do viver, sem inibições ou restrições (Souza et al., 2009). O medo e o desconforto mobilizados por este tema poderiam ser assim aceitos em uma compreensão de que esses sentimentos dizem respeito à própria finitude do ser. Quando estas questões de morte não são bem trabalhadas na equipe, elas podem gerar diversos esquemas adaptativos, como negação, ocultação da dor, somatização ou mesmo burnout (Kovacs, 2011).
Os profissionais que não conseguem elaborar o luto podem acabar, portanto, adoecendo. Um exemplo bastante comum do despreparo das equipes em lidar com o tema da iminência da morte surge na hora da comunicação da má notícia aos familiares e aos pacientes, havendo resistência entre os membros da equipe em assumir esta tarefa. Em função dessa dificuldade, o próprio psicólogo deve ser o primeiro a se preocupar com o impacto da morte em sua estrutura psíquica (Mendes, Lustosa & Andrade, 2009). Ele deve olhar para o significado deste evento, o significado desta realidade inexorável, em sua participação existencial. É exatamente em função disso que, para o psicólogo hospitalar que trabalha constantemente no limiar entre a vida e a morte é necessário, para além de um bom aporte teórico, que ele receba apoio psicoterápico, pois, também ele, é afetado emocionalmente neste trabalho (Bolze & Castoldi, 2005).
Conclusão
Através deste estudo procedemos a um mapeamento do campo de atuação do psicólogo hospitalar em UTIs. Foi possível perceber que a prática da Psicologia Hospitalar em UTIs abrange inúmeras atividades, principalmente junto aos pacientes, equipes e familiares. De um modo geral, destaca-se o papel do psicólogo como fomentador de um espaço humanizado dentro da UTI, resgatando a importância da dignidade no sofrimento e o respeito à individualidade da pessoa humana, considerada desde a perspectiva de sua história pessoal.
Tendo em vista que o ambiente hospitalar é extremamente impessoal, há sempre o risco de que a pessoa não consiga ser vista em sua singularidade pela equipe. Como um profissional capacitado para um olhar individualizado, o psicólogo ocupa o lugar de trazer à equipe as idiossincrasias dos pacientes, que algumas vezes dificultam a adesão ao tratamento. Tão importante quanto isso é o entendimento do funcionamento emocional do paciente, necessário ao bom andamento do tratamento. Isto se revela no momento em que o psicólogo ajuda o paciente e a equipe na busca de estratégias de coping em relação ao sofrimento provocado pela gravidade da doença e pela iminência da morte.
A iminência da morte é um tema constante e extremamente ansiogênico no ambiente da UTI, tanto para o paciente como para os familiares e a equipe. Estão mesclados ao tema da morte questões como o fracasso profissional, a perda dos entes queridos, o luto, o medo e outros sentimentos difíceis de lidar, de maneira que o assunto morte é tratado como tabu. O psicólogo observa a necessidade de desvelar esse assunto, a fim de auxiliar o paciente, os familiares e a equipe a lidar com os sentimentos de perda e frustração oriundos desse momento tão difícil. É comum que esses sentimentos dificultem a comunicação entre os membros da equipe, o paciente e os familiares, e este é um dos motivos pelos quais o psicólogo se faz importante como um mediador que proporciona o restabelecimento do fluxo comunicacional, fundamental ao bom andamento do trabalho terapêutico. Em função disso, não é raro que, para além do paciente, o psicólogo também atenda a equipe.
A internação significa sempre um momento de fragilidade, sentimento que é agravado pelo distanciamento do ambiente da casa, espaço de segurança e identidade. O paciente internado em UTI é privado de todas as referências físicas relacionadas a sua intimidade. O psicólogo tem um papel aqui de auxiliar a pessoa na adaptação ao novo ambiente, resgatando elementos de pessoalidade presentes quase que exclusivamente no diálogo.
Ainda em relação ao acolhimento às famílias, o psicólogo acompanha as visitas e adapta os familiares às rotinas da unidade; sana dúvidas referentes ao funcionamento da unidade, horários de visitas e internação para o leito após alta da UTI, bem como acompanha a família nos momentos finais do paciente e realiza o manejo do óbito com os familiares. No atendimento aos pacientes terminais, o papel do psicólogo é importante no fomento ao respeito, à dignidade e à qualidade de vida. Estudos como os de Borges, Genaro e Monteiro (2010) apontam para uma função ainda nova e pouco desempenhada por psicólogos hospitalares, que é a de avaliação e acompanhamento de crianças menores de 12 anos em UTIs. Em relação ao atendimento das famílias em UTIs neonatais o psicólogo ajuda na comunicação, na compreensão do processo e na relação e aproximação dos pais com o bebê e com os outros familiares. O psicólogo na UTI neonatal ajuda no estabelecimento de uma interação capaz de gerar um apego estável e seguro, contribuindo para a diminuição da angústia frente à situação de crise em que a família se encontra.
Concluindo, nosso estudo ressalta o trabalho do psicólogo como fomentador da interdisciplinaridade dentro da equipe hospitalar, necessária à atenção integral à saúde do paciente e dos familiares. Pois somente a partir de uma visão integral é possível estabelecer uma abordagem humanista da pessoa. É dentro desse enquadre da integralidade que o trabalho do psicólogo também se volta à saúde da equipe. Paciente, familiares e equipe passam a ser vistos como um sistema, no qual o bem-estar de um depende do bem-estar de todos.
Finalizando, é importante pontuar que o presente trabalho se limita a estudar a atuação do psicólogo hospitalar ao nível da produção científica nacional. Seria interessante uma ampliação desse estudo à produção internacional a fim de verificar a maneira como as atribuições do psicólogo são descritas e que tipo de reflexão é gerada acerca de seu trabalho no hospital.
Referências
Bolze, S. D. A., & Castoldi, L. (2005). O Acompanhamento Familiar Antes e Depois da Morte de uma Criança: uma proposta de intervenção para o psicólogo hospitalar. Revista Aletheia, 15, 77-83. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1413-03942005000100008 Acesso em: 15 ago. 2016. [ Links ]
Borges, K. M. K., Genaro, L. T., & Monteiro, M. C. (2010). Visita de crianças em unidade de terapia intensiva. Revista Brasileira de Terapia Intensiva, 22(3), 330-304. [ Links ]
Brasil. Ministério da Saúde. Secretaria de Assistência à Saúde (2001). Programa Nacional de Humanização da Assistência Hospitalar. Brasília, DF. [ Links ]
Casanueva-Mateos, L., Ruiz-Lopes, P., Sánchez-Diaz, Ramos-Casado, V., Holfheinz, S. B., Domingues, G. R, Alves, K. O., Carmo, P. H. S., Galvão, S. S., Teixera, S. S., & Baldoino, E. F. (2013) A atuação do Psicólogo no Tratamento de Pacientes Terminais e seus Familiares. Revista Psicologia Hospitalar, 1(1), 02-24. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1677-74092013000100002&lng=pt&nrm=iso Acesso em: 13 jun. 2016. [ Links ]
Ercole, F. F., Melo, L. S., & Alcoforado, C. L. G. C. (2014). Revisão integrativa versus revisão sistemática. Revista Mineira de Enfermagem, 18(1). Disponível em: http://www.reme.org.br/artigo/detalhes/904. Acesso em 7 Abril 2018. [ Links ]
Esslinger, I. (2004). De Quem é a Vida, Afinal? Descortinando cenários da morte no hospital. São Paulo: Casa do Psicólogo. [ Links ]
Ferreira, P. D., & Mendes, T. N. (2013). Família em UTI: importância do suporte Psicológico diante da iminência de morte. Revista SBPH, 16(1), 88-112. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-08582013000100006&lng=pt&nrm=iso Acessos em: 03 nov. 2016. [ Links ]
Flach, K., Lobo, B. O., Potter, J. R., & Lima, N. S. (2012). O Luto Antecipatório na Unidade de Terapia Intensiva Pediátrica: relato de experiência. Revista SBPH, 15(1), 83-100. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-08582012000100006&lng=pt&nrm=iso Acesso em: 14 jul. 2016. [ Links ]
Fonseca, J. P., & Fonseca, M. I. (2002). Luto Antecipatório. In: M. H. P. Franco (Org.). Estudos Avançados Sobre o Luto (pp. 69-94). Campinas: Livro Pleno. [ Links ]
Gutierrez, B. A. (2003). O Processo de Morrer no Cotidiano do Trabalho dos Profissionais de Enfermagem de Unidades de Terapia Intensiva. Tese de doutorado. Escola de Enfermagem da Universidade de São Paulo, São Paulo. Disponível em: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0103-21002006000400015 Acesso em: 08 ago. 2016. [ Links ]
Keleman, S. (1997). Viver o Seu Morrer. São Paulo: Summus. [ Links ]
Kovacs, M. J. (2011) Instituições de saúde e a morte: do interdito à comunicação. Revista Psicologia Ciência e Profissão, Brasília, 31(3), p. 482-503. Disponível em: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1414-98932011000300005&lng=en&nrm=iso Acesso em 10 mai. 2016. [ Links ]
Lisboa, M. L., & Crepaldi, M. A. (2003). Ritual de Despedida em Familiares de Pacientes com Prognóstico Reservado. Revista Paidéia, 13(25), 97-109. Disponível em: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0103-863X2003000200009&lng=en&nrm=iso Acesso em: 14 ago. 2016. [ Links ]
Medeiros, L. A., & Lustosa, M. A. (2011). A difícil tarefa de falar sobre morte no hospital. Revista SBPH, 14(2), 203-227. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-08582011000200013&lng=pt&nrm=iso Acesso em: 02 jun. 2016. [ Links ]
Mendes, J. A., Lustosa, M. A., & Andrade, M. C. M. (2009). Paciente Terminal, Família e Equipe de Saúde. Revista SBPH, 12(1), 151-173. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-08582009000100011 Acesso em: 08 nov. 2016. [ Links ]
Moreira, E. K. C. B., Martins, T. M., & Castro, M. M. (2012). Representação Social da Psicologia Hospitalar para Familiares de Pacientes Hospitalizados em Unidade de Terapia Intensiva. Revista SBPH, 15(1), 134-167. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-08582012000100009&lng=pt&nrm=iso Acesso em: 24 out. de 2016. [ Links ]
Moritz, R. D. (2002). O Efeito da Informação Sobre o Comportamento dos Profissionais da Saúde Diante da Morte. (Tese de Doutorado). Florianópolis: Programa de pós-graduação em Engenharia de Produção, Universidade Federal de Santa Catarina. Disponível em: http://bdtd.ibict.br/vufind/Record/UFSC_876a29c6466204846b67b94d20fe8165/Details Acesso em 01 mai. 2016. [ Links ]
Moritz, R. D. (2007). Como Melhorar a Comunicação e Prevenir Conflitos nas Situações de Terminalidade na Unidade de Terapia Intensiva. Revista Brasileira de Terapia Intensiva, 19(4), 485-489. Disponível em: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0103-507X2007000400014&lng=pt&nrm=iso> Acessos em 02 nov. 2016. [ Links ]
Pinheiro, L. M. H. (2005). A Importância da Psicologia para a Humanização Hospitalar. Psicópio: Revista Virtual de Psicologia Hospitalar e da Saúde, 1, 25-35. Disponível em: http://susanaalamy.sites.uol.com.br/psicopio_n1_25.pdf Acesso em: 04 nov. 2016. [ Links ]
Salomé, G. M, Martins, M. F. M. S, & Espósito, V. H. C. (2009). Sentimentos Vivenciados Pelos Profissionais de Enfermagem que Atuam em Unidade de Emergência. Revista Brasileira de Enfermagem, 62(6), 856-862. Disponível em: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0034-71672009000600009 Acesso em: 12 mai. 2016. [ Links ]
Santos, S. N., Santos, L. S. R. L., Rossi, A. S. U., Lélis, J. A., & Vasconcelos, S. C. (2011). Intervenção Psicológica numa Unidade de Terapia Intensiva de Cardiologia. Revista SBPH, 14(2), 50-66. Disponível em: http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-08582011000200005&lng=pt&nrm=iso Acessos em: 17 set. 2016. [ Links ]
Silva, A. L. & Andreoli, P. B. (2005). O trabalho do psicólogo em UTI e UCO. In: S. M. Ismael (Ed.). A prática psicológica e sua interface com as doenças. São Paulo: Casa do Psicólogo. [ Links ]
Simonetti, A. (2011). Manual de Psicologia Hospitalar. O Mapa da Doença. São Paulo: Casa do Psicólogo. [ Links ]
Souza, A. M., Moura, D. S. C., & Corrêa, V. A. C. (2009). Implicações do Pronto- Atendimento Psicológico de Emergência aos que Vivenciam Perdas Significativas. Psicologia, Ciência e Profissão. Disponível em: http://www.redalyc.org/articulo.oa?id=282021777008 Acesso em: 04 jul. 2016. [ Links ]
Vicensi, M. C. (2016). Reflexão Sobre a Morte e o Morrer na UTI: a perspectiva do profissional. Revista de Bioética, Brasília, 24(1), 64-72. Disponível em: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1983-80422016000100064&lng=pt&nrm=iso Acesso em: 03 nov. 2016. [ Links ]
1 Universidade Luterana do Brasil. Pós-Doutorado na Faculdade de Psicologia e Ciências de Educação da Universidade do Porto (FPCEUP) - Portugal. Cursou Doutorado em Psicologia do Desenvolvimento na Universidade Federal do Rio Grande do Sul (UFRGS) - Brasil e Graduação e Mestrado em Psicologia na UFRGS. Trabalha atualmente como Professor Adjunto na Universidade Luterana do Brasil (ULBRA), no Programa de Pós-Graduação em Promoção da Saúde - Mestrado em Promoção da Saúde, Desenvolvimento Humano e Sociedade - e no Curso de Psicologia. Áreas de investigação: Identidades, Narrativas, Histórias de Vida, Resiliência em Grupos Vulneráveis, Brincar Simbólico em Psicoterapia. Campos de atuação: Psicologia Sócio-Histórica, Psicologia Cultural, Psicologia da Educação, Psicologia Analítica e Psicologia Dinâmica. Contato: agvieira2010@gmail.com.
2 Instituto de Educação e Pesquisa (IEP) do Hospital Moinhos de Vento. Membro Efetivo do Núcleo da SBPH/RS. Membro Associado da SBPH. Psicóloga com graduação pela Universidade Luterana do Brasil - ULBRA/Canoas. Especialização em Psicologia Hospitalar pelo Instituto de Educação e Pesquisa (IEP) no Hospital Moinhos de Vento em Porto Alegre/RS. Membro do Núcleo da SBPH/RS (Sociedade Brasileira de Psicologia Hospitalar). Trabalha atualmente como Psicóloga Clínica. Possui experiência em trabalho no Hospital Universitário Mãe de Deus (HUMD/Canoas), com ênfases em Psicologia Clínica e Prevenção e Promoção da Saúde, onde atuou na área de Psicologia Hospitalar em Saúde do Adulto e do Idoso, nas Unidades de Internação Adulto (UI), na Unidade de Terapia Intensiva Adulto (UTI) e em Avaliação Psicológica no Ambulatório de Cirurgia Bariátrica. Neste último, trabalhou junto a equipe multidisciplinar acompanhando pacientes individualmente e nos grupos, em ambulatório, internação e UTI, tanto no pré como no pós-operatório. Na UTI Adulto, desenvolveu, a título de trabalho técnico, o Protocolo para Entrada de Crianças Menores de 12 anos de Idade em UTI. No mesmo hospital, também atuou no Ambulatório de Psiquiatria e na área de Recursos Humanos. Desenvolve atualmente projeto social em Psicologia Comunitária como voluntária no Projeto de Extensão da ULBRA no Quilombo do Areal, nomeado como Projeto Nossa História. Possui experiência em Psicologia Comunitária desenvolvendo trabalho social, atuando como voluntária durante 4 anos no projeto ULBRASOL (projeto institucional da Ulbra), participando de atividades e ações sociais, direcionadas especialmente para crianças, adolescentes e idosos, como também no planejamento e aplicação de pesquisa sócio-econômica na comunidade Nova Guaíba. Contato: cwaischunng@gmail.com.














