Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Revista Brasileira de Terapia Comportamental e Cognitiva
versão impressa ISSN 1517-5545
Rev. bras. ter. comport. cogn. vol.6 no.1 São Paulo jun. 2004
ARTIGOS
Intervenção cognitivo-comportamental em transtorno de personalidade dependente: relato de caso
Cognitive behavior therapy for dependent personality disorder: a case report
Carla Rodrigues ZaninI1, Nelson Iguimar ValerioII2
I Hospital de Base de São José do Rio Preto, SP
IIFAMERP
RESUMO
Este estudo tem como objetivo demonstrar o impacto da intervenção cognitivo-comportamental na redução das queixas características do Transtorno de Personalidade Dependente (TPD). Foi sujeito uma universitária de 24 anos, submetida a 28 sessões, utilizando Entrevistas, Critérios Diagnósticos para TPD, Inventário Beck de Depressão e Inventário de Ansiedade Traço-Estado, e para intervenção, estratégias e técnicas cognitivo comportamentais. Foram abordadas queixas específicas e prioritárias, histórico de vida e familiar, plano de tratamento e motivação, discussão de crenças disfuncionais acerca do diagnóstico, aquisição de estratégias de enfrentamento e treino de autonomia. Os principais resultados demonstraram redução significativa das queixas características do TPD e sintomas de depressão, e aquisição de repertório comportamental e cognitivo para um melhor funcionamento biopsicossocial. Os dados obtidos foram compatíveis com a literatura acerca da comorbidade entre TPD, depressão, ansiedade e o impacto positivo da intervenção cognitivo-comportamental.
Palavras-chave: Intervenção cognitivo-comportamental, Transtorno de personalidade dependente, Depressão, Ansiedade.
ABSTRACT
This paper reports a case of Dependent Personality Disorder (DPD) treated with Cognitive-Behavior Therapy (CBT). A 24 years old female college student was treated with 24 sessions of CBT, which included the use of interviews, the Beck Depression Inventory, the Trait State Anxiety Inventory and CBT techniques. The patients main complaints, history, data about family functioning, treatment plans and patients motivation regarding treatment, dysfunctional beliefs about diagnosis, coping strategies and autonomy training were discussed during treatment. The main results of the treatment were an important reduction on DPD and depression symptoms, and the development of a behavioral and cognitive repertoire which improved her psychosocial functioning. The use of CBT on the management of DPD, the comorbidity of DPD and depression e the positive results of the treatment support the current literature about the problem.
Keywords: Cognitive behavior therapy, Dependent personality disorder, Depression, Anxiety.
Inúmeros estudos estão sendo realizados na área dos Transtornos de Personalidade. Entretanto, são considerados recentes com início na década de 80 (Tyrer, Casey e Ferguson, 1991; Ventura, 1998).
Personalidade é a relação entre temperamento e caráter, envolve as características emocionais e de comportamentos de um indivíduo, além dos aspectos orgânicos. Quando as características de personalidade causam problemas de adaptação, acarretando sofrimento ao paciente e/ou às pessoas de sua convivência, pode-se pensar em Transtorno de Personalidade (Abuchaim e Abuchaim, 2001; American Psychiatric Association, 2002; Abuchaim e Abuchaim, 2001; Atkinson, Atkinson, Smith e Bem, 1995).
Indivíduos com transtornos de personalidade geralmente apresentam esquemas não-adaptativos e inflexíveis, uma vez que são mantidos cognitivamente por meio dos processos descritos por Beck (1993), tais como distorções cognitivas. Além disso, apresentam uma incapacidade de discriminar suas próprias percepções das percepções dos outros (APA, 2002; Ventura, 1998). Entretanto, aqueles com algum transtorno de personalidade, como o Evitativo, Dependente ou Obsessivo-Compulsivo, geralmente têm consciência das suas dificuldades, são ansiosos e estão constantemente preocupados com a aceitação por parte do terapeuta (Ventura, 1998), o que pode facilitar o processo de tratamento.
De acordo com a APA (2002), os transtornos de personalidade estão classificados no Eixo II e compreendem os Transtornos de Personalidade Paranóide, Esquizóide, Esquizotípica, Anti-Social, Borderline, Histriônica, Narcisista, Evitativo, Dependente, Obsessivo-Compulsiva e Sem Outra Especificação. Dentre estes, o Transtorno de Personalidade Dependente (TPD), foco de atenção deste estudo, é definido como um padrão de comportamento submisso e aderente, relacionado a uma necessidade excessiva de proteção e cuidados (p.593). Está entre os mais comuns na prática clínica, diagnosticado mais freqüentemente em mulheres. Entretanto, alguns estudos usando avaliações estruturadas relatam taxas similares de prevalência entre homens e mulheres (Abuchaim e Abuchaim, 2001; APA, 2002; Ventura, 1998). Este transtorno tem início precoce, um curso crônico e está presente em uma variedade de contextos (APA, 2002).
Especificamente, os indivíduos com TPD têm como característica essencial uma necessidade global e excessiva de ser cuidado, desencadeando um comportamento submisso e aderente e ao medo da separação. Segundo Beck e Freeman (1993), comportamentos dependentes e submissos visam a obter atenção e cuidados e surgem de uma percepção de si como incapaz de funcionar adequadamente sem o auxílio de outras pessoas.
Indivíduos com TPD têm grandes dificuldades em tomar decisões corriqueiras sem uma quantidade excessiva de conselhos e reasseguramento da parte dos outros; tendem a ser passivos e a permitir que outras pessoas tomem iniciativas e assumam a responsabilidade pela maioria das áreas importantes de suas vidas. Esta necessidade de que os outros assumam a responsabilidade extrapola os pedidos de auxílio adequados à idade e à situação (p. ex.: as necessidades específicas de crianças, pessoas idosas e pessoas deficientes). Além disso, temem perder apoio ou aprovação, e por este motivo, apresentam dificuldades em expressar discordância de outras pessoas, especialmente àquelas das quais dependem (Abuchaim e Abuchaim, 2001; APA, 2002; Beck e Freeman, 1993; Bornstein, 1998).
Apresentam ainda, dificuldades em iniciar projetos ou de atuarem sozinhos em determinadas situações, de maneira independente. Geralmente, esperam que os outros iniciem suas tarefas, por acreditarem que estes sempre farão melhor. Entretanto, tendem a funcionar adequadamente quando recebem a garantia de que terão supervisão e aprovação de outra pessoa e podem ter medo de parecer ou tornar-se mais competentes, por acreditar que isto o levará ao abandono. Como confiam nos outros para a solução de seus problemas, freqüentemente não aprendem as habilidades para um funcionamento independente; desta forma, perpetuam a dependência. Isso pode levar os indivíduos com TPD a extremos para obterem carinho e apoio, chegando a ponto de se oferecerem para realizar tarefas desagradáveis, se este comportamento for capaz de trazer-lhes os cuidados de que necessitam. Essas tarefas, no entanto, podem muitas vezes, ser exigências irracionais, o que pode até mesmo, resultar em relacionamentos desequilibrados ou distorcidos; isto pode implicar em sacrifícios extraordinários ou tolerar abuso verbal, físico ou sexual (APA, 2002).
Indivíduos com este transtorno sentem desconforto ou desamparo quando estão sozinhos, pelo medo exagerado de serem incapazes de cuidar de si próprios. Muitas vezes, podem ficar colados diante de pessoas que possam ser consideradas importantes em suas vidas apenas para não ficarem sós, mesmo que não tenham interesse ou envolvimento no que está acontecendo. Quando um relacionamento significativo termina, esses indivíduos podem sair urgentemente em busca de outro relacionamento que ofereça cuidados e o apoio de que necessitam. A crença na incapacidade de funcionar na ausência de um relacionamento íntimo motiva-os a se envolverem rápida e indiscriminadamente com outra pessoa. Em geral, preocupam-se excessivamente em ser abandonados, mesmo quando não há justificativas para os temores, e quando esses são excessivos e irrealistas (APA, 2002; Birtchenell, 1988).
O diagnóstico do Transtorno da Personalidade Dependente, de acordo com o DSM-IV-TR (TM) (APA, 2002), inclui excessiva necessidade de ser cuidado, acarretando comportamento de submissão, aderência e temores de separação. Este transtorno manifesta-se no início da idade adulta e pelo menos cinco dos seguintes sintomas devem estar presentes em uma ampla gama de contextos: 1. dificuldade para tomar decisões sem reasseguramento de outros; 2. necessidade de que outros assumam responsabilidade por importantes aspectos de sua vida; 3. dificuldade para discordar por medo de perda de aprovação; 4. falta de iniciativa para realizar projetos associada à falta de auto-confiança; 5. realização de atos extremos com o objetivo de obter carinho; 6. temor exagerado de ser incapaz de cuidar de si mesmo; 7. frente à quebra de um relacionamento íntimo, busca urgentemente uma substituição; 8. preocupação irreal com a possibilidade de ser abandonado à própria sorte.
Assim, as cognições mais marcantes nos indivíduos com Transtorno de Personalidade Dependente são referentes à baixa auto-estima, abandono e medo de errar; geralmente, referem-se a si mesmos como sendo incapazes de fazer qualquer coisa sozinhos. Do ponto de vista comportamental, a falta de iniciativa é marcante e não percebem os prejuízos que este comportamento pode acarretar na vida (Safran e MacMain, 1992; Ventura, 1998).
O comportamento dependente deve ser considerado característico do transtorno apenas quando nitidamente excede as normas culturais do indivíduo ou reflete preocupações irrealistas.
Faz-se importante considerar que o TPD deve ser diferenciado da dependência que surge como conseqüência de transtornos do Eixo I, como Transtornos do Humor, Transtorno de Pânico e Agorafobia, e em decorrência de condições médicas gerais.
Outros Transtornos de Personalidade podem ser confundidos com o TPD por terem alguns aspectos em comum, diferenciando-os, apenas, em função de algumas características. Entretanto, se um indivíduo apresenta características de personalidade que satisfazem os critérios para um ou mais Transtornos de Personalidade além do TPD, todos podem ser diagnosticados. Um dos motivos pelos quais é importante fazer o diagnóstico diferencial, diz respeito ao aspecto de dependência, por ser uma característica comum entre eles. Tanto o TPD quanto o Transtorno de Personalidade Borderline (TPB) caracterizam-se pelo medo do abandono. Indivíduos com TPB reagem ao abandono com sentimentos de vazio emocional, raiva e exigências, além de apresentarem um padrão típico de relacionamentos instáveis e intensos, ao passo que os indivíduos com TPD reagem com humildade e submissão e buscam urgentemente um relacionamento substituto, que ofereça atenção e apoio. Indivíduos com Transtorno de Personalidade Histriônica (TPH) e TPD têm uma forte necessidade de conforto e aprovação, podendo parecer infantis e demasiadamente apegados. Entretanto, aqueles com TPH, caracterizam-se por uma exuberância, com exigência ativa de atenção, enquanto que os indivíduos com TPD caracterizam-se por uma auto-anulação e comportamento dócil. Transtorno de Personalidade Esquiva (TPE) e TPD caracterizam-se por sentimentos de inadequação, hipersensibilidade às críticas e necessidade de reasseguramento; contudo, indivíduos com TPE têm medo excessivo da humilhação e rejeição, e apresentam comportamento de retraimento até sentirem-se aceitos. Já os indivíduos com TPD têm um padrão de busca e manutenção de conexões com outras pessoas que lhes são importantes, em vez de evitarem e se absterem de relacionamentos.
Além dos transtornos já citados, o TPD deve ser diferenciado de uma Alteração da Personalidade Devido a uma Condição Médica Geral, na qual os traços emergem em decorrência dos efeitos diretos de uma condição médica geral sobre o sistema nervoso central. Deve, ainda, ser diferenciado de sintomas que se podem desenvolver em associação com o uso crônico de substâncias, como o Transtorno Relacionado à Cocaína Sem Outra Especificação (APA, 2002).
Torna-se importante ressaltar, que os indivíduos que preenchem critérios para TPD tendem a apresentar crenças básicas como Eu não consigo sobreviver sem alguém que tome conta de mim, Eu sou inadequado demais para enfrentar a vida sozinho, Se eu fosse mais independente, ficaria isolada e só e Independência significa estar completamente só.
Assim, a principal distorção cognitiva do TPD é o pensamento dicotômico com respeito à independência. Os indivíduos acreditam que, ou se é completamente indefeso e dependente, ou então totalmente independente e só, sem graduações intermediárias. Apresentam também, pensamento dicotômico em relação às suas capacidades: ou fazem as coisas certo, ou são completamente errados; deste modo, se não se vêem como sendo capazes de funcionar adequadamente, concluem geralmente que são completamente errados, incapazes, ou um fracasso total. Tendem ainda, a apresentar a distorção cognitiva de catastrofizar, especialmente no caso da perda de um relacionamento, onde desenvolvem pensamentos negativos muito além do nível normal de preocupação (Beck e Freeman, 1993; Ventura, 1998).
Dentre as variáveis encontradas no paciente com TPD, a associação com sintomas de depressão e ansiedade é a mais freqüentemente observada (Barnett e Gotlib, 1990; Beck e Freeman, 1993; Livesley, Schroeder e Jackson, 1991; Overholser, 1996), além de outros problemas comumente apresentados como, queixas somáticas, variando desde sintomas conversivos até hipocondria e transtorno de somatização, doenças orgânicas, alcoolismo e abuso de substâncias psicoativas (Alnaes e Torgersen, 1991; Beck e Freeman, 1993; Ventura, 1998).
Esses indivíduos apresentam ainda, uma série de prejuízos em vários aspectos de suas vidas, e muitas vezes, verifica-se associação com outros transtornos, como Depressão. Abordagem diretiva e orientada para queixas específicas e prioritárias, como a abordagem cognitivo-comportamental, pode ser bastante eficaz, uma vez que alguns transtornos apresentam implicações cognitivas e comportamentais (Beck e Freeman, 1993; Livesley, Schroeder e Jackson, 1991; Overholser, 1996; Overholser e Fine, 1994;).
Geralmente, esses indivíduos são pouco motivados para tratamento, sendo que os traços de caráter pouco geram sofrimento para si mesmos, mas perturbam suas relações com outras pessoas. Por este motivo, familiares e amigos têm papel fundamental no incentivo à busca de ajuda (Abuchaim e Abuchaim, 2001).
No entanto, estudos mostram que indivíduos com TPD procuram terapia com queixa de depressão, ansiedade de separação, transtorno do pânico e sintomas somáticos; por este motivo, avaliação psicológica e diagnóstico diferencial devem ser realizados, fundamentalmente. Assim, o objetivo básico do tratamento do paciente é proporcionar maior autonomia (Ventura, 1998); especialistas da área confirmam esses dados mostrando que a abordagem de tratamento deve basicamente estar voltada ao desenvolvimento da autonomia, que tem sido descrita como a capacidade de agir independentemente dos outros, sendo ao mesmo tempo capaz de desenvolver relacionamentos próximos e íntimos (Britchnell, 1984, p. 225).
A partir do momento que a questão da dependência for estabelecida, o terapeuta deve utilizar o questionamento socrático para estimulá-lo a discutir de forma participativa suas dificuldades. O paciente deve ainda ser estimulado a apresentar temas a serem discutidos na sessão, sendo o aspecto fundamental da terapia – a autonomia – abordada, construindo-se uma hierarquia de decisões a serem tomadas independentemente, praticando-as durante as sessões para o desenvolvimento de sentimentos de autoconfiança e para a identificação de pensamentos automáticos (Ventura, 1998).
Além disso, o paciente deve aprender gradualmente a separar-se de outras pessoas significativas para aumentar sua autoconfiança e senso de auto-eficácia em todos os aspectos da vida (Beck e Freeman, 1993).
Para estes fins, pesquisas enfatizam a utilização de estratégias e técnicas cognitivo-comportamentais, como treino de assertividade (resposta social apropriada para as situações, envolvendo expressão direta, honesta e adequada de sentimentos e pensamentos) (Rangé, Gorayeb, Lettner, Oliveira, Souza, Conceição e Poser 1998), treino de habilidade social (desenvolvimento de um repertório novo e mais aceito socialmente que vai capacitá-lo a influenciar seu ambiente social, em seu esforço para alcançar metas específicas) (Overholser, 1996; Rangé, Gorayeb, Lettner, Oliveira, Souza, Conceição e Poser 1998), orientações familiares (Head, Baker e Williamson, 1991), relaxamento, reestruturação cognitiva e ensaio comportamental, para uma melhor evolução no tratamento de indivíduos com TPD (Beck e Freeman, 1993; Overholser e Fine, 1994; Safran e McMain, 1992). No entanto, a realização de estudos cada vez mais recentes na área acerca da eficácia da abordagem cognitivo-comportamental no tratamento dos pacientes com TPD são fundamentais para a confirmação destes dados e para programas de tratamento adequados baseados em estudos empíricos e científicos.
Neste sentido, o presente trabalho teve como objetivo demonstrar o impacto da intervenção cognitivo-comportamental na redução das queixas características do Transtorno de Personalidade Dependente, em uma paciente atendida no Serviço de Orientação Psicopedagógica a Alunos (SOPPA), de uma Faculdade de Medicina de uma cidade de médio porte do interior do Estado de São Paulo.
Metodologia de Atuação
Para atingir o objetivo proposto, foi delineado o percurso metodológico envolvendo sujeito do estudo, material e procedimento utilizado conforme se seguem.
Sujeito
Será relatado o caso de uma jovem universitária, sexo feminino, 24 anos, filha mais nova de uma família de classe média, atendida no Serviço de Orientação Psico-Pedagógica a Alunos (SOPPA), da Faculdade de Medicina de uma cidade de médio porte do interior do Estado de São Paulo, com diagnóstico de Transtorno de Personalidade Dependente.
Queixa principal: sintomas de ansiedade em situações sociais e quando sozinha; baixa auto-estima, angústia intensa quando se sentia só; solicitação de amigas para quase todas as atividades do dia-a-dia; necessidade de falar constantemente sobre seus problemas; preocupação excessiva com desempenho em atividades diárias e escolares; necessidade irracional em desculpar-se; pensamentos persecutórios (acreditava que as pessoas falavam mal dela); solicitação do namorado e mãe todos os dias, várias vezes, pelo telefone para reassegurar que gostavam dela; dificuldade de adaptação à cidade e dificuldades com amiga da república.
História de vida: nunca brincava sozinha quando criança – a mãe ou alguma amiga sempre participavam; gagueira leve desde os 11 anos; sempre foi uma das primeiras alunas da classe e a mãe enfatizava isso para as amigas e familiares; teve um único namorado, com quem está até hoje; ansiosa em situações sociais (quase nunca lia textos em público, quando a professora pedia, pois tinha medo de gaguejar); baixa auto-estima, sintomas de desvalia e depressivos; fez cinco anos de cursinho até entrar na faculdade; esquivava-se sempre em situações de decisões (mãe sempre tomava a frente em todas as situações e com todos os membros da família); ansiedade em situações novas; necessidade da família em situações diárias; medo de não ser aceita; poucas amigas.
História familiar: relacionamento conjugal dos pais estável (embora a mãe tomasse sempre as decisões); funcionamento biopsicossocial dos irmãos normal; pai muito passivo e mãe excessivamente atenciosa e ativa na relação conjugal, profissional e familiar. Pai apresentou uma história de Depressão há alguns anos atrás; o que, segundo a paciente, foi importante para ela identificar sintomas parecidos na sua história atual.
Material e Procedimento
Para avaliação e intervenção, foram utilizados os seguintes instrumentos: Entrevista Semi-dirigida; Critérios Diagnósticos para Transtorno de Personalidade Dependente (APA, 1994); Inventário Beck de Depressão (BDI) (Beck, Steer e Garbin, 1988) e Inventário de Ansiedade Traço-Estado (IDATE) (Spielberger, Gorsuch e Lushene, 1979).
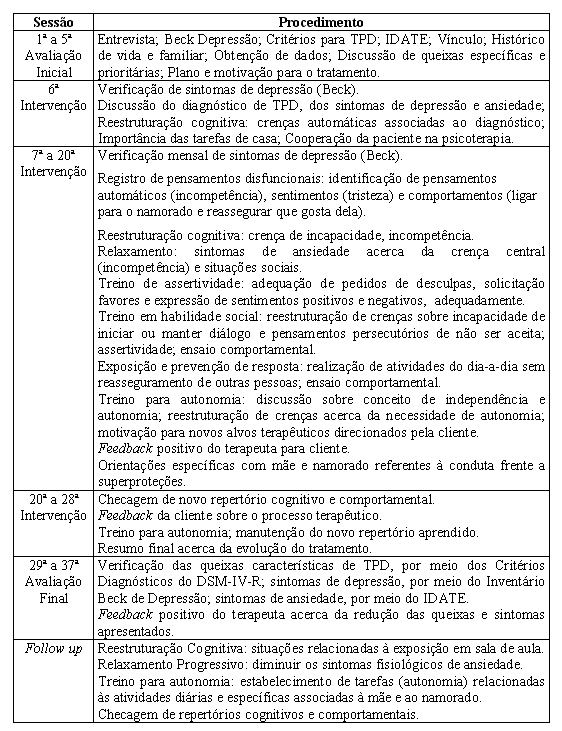
A paciente procurou espontaneamente o Serviço de Orientação Psico-Pedagógica ao Aluno (SOPPA) para atendimento. Foram realizadas 28 sessões de abordagem cognitivo-comportamental semanais com duração de 50 minutos cada. O procedimento incluiu avaliação inicial, intervenção, avaliação final e follow up. Foram utilizadas estratégias e técnicas como registro de pensamentos disfuncionais, reestruturação cognitiva, relaxamento, treino de assertividade, treino em habilidade social, exposição e prevenção de resposta, ensaio comportamental, envolvendo role playing e treino para autonomia (Quadro 1).
Quadro 1. Estruturação das Sessões Terapêuticas.
Resultados e Discussão
Para uma melhor compreensão, os resultados serão didaticamente divididos em etapas, conforme se apresentam: 1) Avaliação Inicial; 2) Intervenção; 3) Avaliação Final e 4) Follow up.
1) Avaliação Inicial
Nesta etapa, foi confirmado o diagnóstico de Transtorno de Personalidade Dependente em associação com sintomas significativos de depressão e de ansiedade. Os sintomas de depressão apresentados no BDI (20 pontos), indicaram uma classificação moderada (Gráfico 1). A avaliação de sintomas de ansiedade, no período pré-intervenção, por meio do IDATE, mostrou Estado (53%) e Traço (99%) considerados acima das médias, principalmente para características estáveis da personalidade (Gráfico 3).
Na entrevista inicial, a paciente demonstrou algumas verbalizações sobre seu estado psicológico:
- ... todo momento acredito que estão falando mal de mim.
- Sou incapaz porque não consigo resolver meus problemas sozinha.
- Se não fizer tudo pelas pessoas, elas não vão gostar de mim...
- Sou chata e ninguém gosta de mim.
- ... estou sempre atrapalhando as pessoas.
- Sou dependente, chorona e chata.
Relatou ainda, sentimentos associados a estas verbalizações como: incapacidade, desvalia, insegurança, culpa, dependência, insatisfação, angústia, solidão e pessimismo. De acordo com os dados obtidos nos instrumentos de avaliação psicológica e verbalizações, pode-se constatar um prejuízo significativo no funcionamento biopsicossocial.
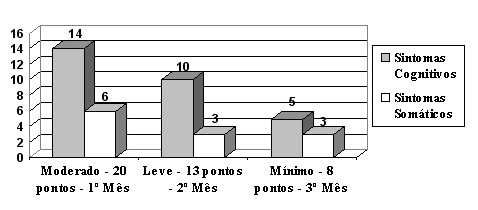
Figura 1. Freqüência mensal de sintomas de depressão
2) Intervenção
Durante o processo psicoterapêutico, acerca dos sintomas de depressão, os resultados obtidos no BDI indicaram, para o segundo mês, sintomas de depressão classificados como leves (13 pontos) e para o terceiro mês, sintomas mínimos (8 pontos), conforme verificação no Gráfico 1.
Resultados da avaliação bimestral de sintomas de depressão indicaram sintomas mínimos: oito pontos para o quinto e sexto meses, cinco pontos para o sétimo e oitavo meses e três pontos para nono e décimo meses, respectivamente (Figura 2).
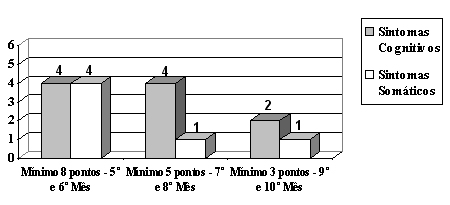
Figura 2. Freqüência bimestral de sintomas de depressão
Para avaliação dos dados cognitivos e afetivos, foi utilizado o Diagrama de Conceitualização Cognitiva (Quadro 2). Os dados observados no diagrama mostraram que a paciente apresentou comportamentos inadequados de brigas, dependência e esquiva, baseados na sua percepção distorcida acerca de situações de insegurança em relação ao aspecto social e relacionamentos afetivo e interpessoal. Esta interpretação passou a ter um significado de incompetência e baixa auto-estima para a paciente, o que motivou sentimentos de solidão, tristeza, ansiedade e desvalia. Frente a isso, toda vez que solicita as amigas para alguma atividade e estas não podem ou não querem, quando o namorado e a mãe não podem dar a atenção que ela deseja ou quando se depara com situações de exposição, tais pensamentos e sentimentos são ativados.
O processo cognitivo disfuncional da paciente demonstra estar relacionado com a sua história de vida, desenvolvimento de suas crenças centrais (sou incapaz...; não consigo fazer nada sozinha; ...não sou amada...), e suas estratégias compensatórias: solicitar a mãe e o namorado para reassegurar que gostam dela; fazer tudo que as pessoas pedem; exigir-se acerca do desempenho em todas as atividades diárias; solicitar as pessoas significativas para o enfrentamento de dificuldades; e esquivar-se em situações sociais e de desempenho.
De acordo com estes dados, Beck (1997), considera a necessidade da identificação dos pensamentos automáticos, emoções e comportamentos disfuncionais e checagem da realidade para a formulação de novo repertório cognitivo e comportamental acerca da dependência e redução de sintomas de ansiedade e depressão.
Abordagem específica de orientação junto a familiares ocorreu com a mãe e o namorado e constituiu-se em informações e esclarecimentos acerca das condutas para evitar superproteções e também sobre tomadas de decisão que deveriam ser realizadas pela própria paciente. Dado que a disponibilidade e a distância não permitiam um contato mais freqüente durante o processo psicoterapêutico, mãe e namorado foram abordados pelo telefone. Estas orientações, mesmo que limitadas, demonstraram-se relevantes no sentido de que a conduta destes diante de solicitações e exigências da paciente puderam ser modificadas, evitando reforçadores para comportamentos inadequados e assim, possibilitando o condicionamento de novo repertório na relação de dependência.

Quadro 2. Diagrama de Conceitualização Cognitiva e Afetiva
3) Avaliação Final
Na avaliação final, foi observada uma diminuição significativa das queixas características do Transtorno de Personalidade Dependente; redução dos sintomas de depressão e de ansiedade. A redução dos sintomas de depressão no BDI pode ser vista no Gráfico 2, onde a paciente obteve três pontos na última avaliação, enquanto que no IDATE, os sintomas de ansiedade na escala A-Estado (48%) encontrou-se abaixo da média e na escala A-Traço (84%) manteve-se acima da média, porém, também apresentou redução (Figura 3).
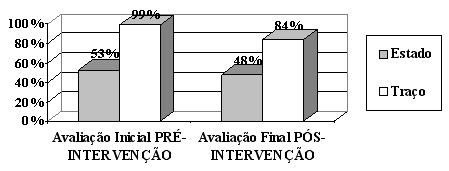
Figura 3. Freqüência de sintomas de ansiedade na avaliação inicial e final (pré e pós intervenção)
Além disso, foram verificadas ainda aquisição de novo repertório cognitivo e comportamental e estratégias de enfrentamento apropriadas para lidar com situações que ativassem as crenças disfuncionais de incompetência, desamparo e de não ser amada, conforme observados nas verbalizações adiante:
Verbalizações
- Pedi para minha amiga estudar comigo esta tarde e ela disse que não poderia. Não fiz cara feia e nem briguei com ela como fazia antes (modificação de comportamento). Pensei que se ela não podia era porque tinha algum compromisso importante e não que eu era uma companhia chata. Resolvi tentar estudar sozinha. Foi bom, até consegui acabar o estudo antes do previsto. Talvez não seja tão incompetente assim (modificação da crença disfuncional).
- Não senti tanta ansiedade por medo de não conseguir estudar. Mas tive vontade de ligar para meu namorado e minha mãe. Percebi que não adiantaria, além de que se eu fizesse isso, estaria reforçando meu comportamento inadequado de solicitá-los para resolver meus problemas (redução dos pensamentos e comportamentos disfuncionais).
- Tenho que falar em um seminário e estou muito ansiosa. Quase me desesperei. Então, pensei que eu vou conseguir, afinal eu tenho capacidade para isso. Uma das estratégias que eu vou utilizar é estudar e treinar bastante e pensar: eu sou capaz, eu sou capaz, eu sou capaz. Mas mesmo assim, estou muito ansiosa (modificação do pensamento e comportamento disfuncional).
4) Follow up
Neste período, foram estabelecidos com a paciente, cinco encontros quinzenais e posteriormente quatro mensais, para a verificação e manutenção do humor, redução de ansiedade em situações de desempenho e sociais e acompanhamento da generalização dos novos comportamentos aprendidos. Para este propósito, foram utilizadas técnicas de reestruturação cognitiva a fim de discutir algumas crenças disfuncionais presentes e relacionadas à exposição em sala de aula; relaxamento, com o intuito de reduzir sintomas fisiológicos da ansiedade; treino para autonomia visando o estabelecimento de tarefas ligadas às atividades diárias e específicas associadas à mãe e ao namorado; e checagem de novos repertórios cognitivos e comportamentais acerca da autonomia.
Desde o início do follow up, a paciente foi preparada para o desligamento, recebendo feedbacks positivos acerca da sua melhora, o que proporcionou sentimentos de auto-eficácia e facilitação do funcionamento diário. Foi estabelecido, ainda, que durante as sessões alternadas, a mesma poderia entrar em contato com o terapeuta em caso de necessidade, o que ocorreu esporadicamente somente nas primeiras semanas. A seguir, foi solicitado a ela um feedback sobre a sua evolução no tratamento e o período de desligamento, para os quais, a paciente demonstrou ter havido um impacto positivo.
Conclusão
Pode-se observar, que situações de brigas constantes com o namorado e amigas, esquiva em situações sociais e de desempenho, podem ter sido o fator facilitador para a paciente buscar ajuda psicoterápica. Estas situações podem ter acontecido, uma vez que a mãe, namorado e amigas começaram a diminuir comportamentos de superproteção, causado pelo excesso de solicitações da mesma. Assim, tais situações parecem ter ativado ainda mais as crenças centrais de incompetência e de não ser amada, gerando conseqüências negativas sobre suas emoções, e tornando um reforçador potencial para os comportamentos inadequados.
Durante a psicoterapia, a paciente passou a compreender essas dificuldades e a identificar crenças e pensamentos disfuncionais que prejudicavam os relacionamentos afetivo e interpessoal. A técnica de reestruturação cognitiva auxiliou-a no desenvolvimento de novas crenças, o que propiciou a percepção positiva acerca de algumas situações onde tenha ficado só e tivesse que ter resolvido seus problemas sem a ajuda de pessoas significativas; facilitou a discriminação dos sentimentos de pessoas em relação a ela; aprendizagem de comportamentos assertivos para manifestar seus desejos e aceitar o desejo dos outros (mãe, namorado e amigas) e propiciar o auto-reforçamento. Assim, constataram- se ganhos terapêuticos por meio da assertividade e reestruturação cognitiva como facilitadores de modificações de atitudes baseadas no desenvolvimento de novas crenças.
Portanto, este estudo demonstrou que a intervenção cognitivo-comportamental apresentou um impacto positivo no tratamento do Transtorno de Personalidade Dependente e nos sintomas de depressão e ansiedade, auxiliando a paciente a compreender melhor seu funcionamento psicológico, bem como possibilitando o desenvolvimento de novo repertório cognitivo e comportamental e modificação das crenças centrais.
Estes dados mostram que os resultados obtidos neste estudo indicaram diminuição significativa das queixas características do Transtorno de Personalidade Dependente como: tomar decisões do dia-a-dia sem uma quantidade excessiva de conselhos e reasseguramento da parte dos outros; assumir responsabilidades pelas principais áreas de sua vida; expressar discordância de outros; fazer coisas por conta própria; pedir atenção de maneira adequada, sem necessidade de reasseguramentos; não fantasiar temores acerca de ser abandonada e conseguir encontrar prazer em momentos que está só; redução significativa dos sintomas de depressão e melhora dos sintomas de ansiedade, principalmente a maneira ansiógena (A-Traço) de lidar com situações e desenvolvimento de pensamentos e comportamentos funcionalmente mais adequados em relação às situações de desempenho, sociais e incompetência. O fato de a ansiedade (A-Traço) não ter cedido de maneira significativa, pode ser devido às características de personalidade da paciente, uma vez que estas não são tratáveis, mas podem ser conduzidas para um melhor uso. Desta forma, a paciente pode funcionar com menos ansiedade em situações específicas consideradas ansiogênicas.
Após a alta, foi acompanhada (follow up) no período de oito meses, e pode-se constatar a manutenção dos ganhos terapêuticos. Entretanto, outros estudos são necessários em pacientes com Transtorno de Personalidade Dependente para avaliar a eficácia das intervenções psicológicas, e assim traçar subsídios para programas efetivos de tratamento3.
Referências
Abuchaim, C. M. e Abuchaim, A. L. G. (2001). Transtornos de Personalidade. http://www.abcdocorposalutar.com.br/artigo.php?codArt=58, acessado em 04 de setembro de 2003. [ Links ]
Alnaes, R. e Torgersen, S. (1991). Personality and personality disorders among patients with various affective disorders. Journal of Personality Disorder, 5, 107-121. [ Links ]
American Psychiatric Association (2002). Manual diagnóstico e estatístico de transtornos mentais – DSM-IV-TRTM. Tradução organizada por C. Dornelles. Porto Alegre: Artmed. (trabalho original publicado em 2000). [ Links ]
Atkinson, R. L.; Atkinson, R. C.; Smith, E. E. e Bem, D. J. (1995). Introdução à Psicologia. Tradução organizada por D. Batista. Porto Alegre: Artes Médicas. (trabalho original publicado em 1994). [ Links ]
Barnett, P. e Gotlib, I. (1990). Cognitive vulnerability to depressive symptoms among men and women. Cognitive Therapy, 14, 47-61. [ Links ]
Beck, A. e Freeman, A. (1993). Terapia cognitiva dos transtornos de personalidade.Tradução organizada por A.E. Fillman. Porto Alegre: Artes Médicas. (sem data da publicação original). [ Links ]
Beck, A.; Steer, R. A. e Garbin, M. G. (1988). Psychometric properties of the Beck depression inventory: twenty-five years of evaluation. Clinical Psychology Review, 8, 77-100. [ Links ]
Beck, J.S. (1997). Terapia cognitiva: teoria e prática. Tradução organizada por S. Costa. Porto Alegre: Artes Médicas. (trabalho original publicado em 1995). [ Links ]
Bornstein, R. (1998). Depathologizing dependency. Journal of Nervous and Mental Diseases, 186, 67-73. [ Links ]
Birtchnell, J. (1984). Dependence and its relationship to depression. British Journal of Medical Psychology,. 24, 215-225. [ Links ]
Birtchnell, J. (1988). Defining dependence. British Journal of Medical Psychology, 61, 111-123. [ Links ]
Head, S. B.; Baker, J. D. e Williamson, D. A. (1991). Family environment characteristics and dependent personality disorder. Journal of Personality Disorder, 5, 256-263. [ Links ]
Livesley, W. J.; Schroeder, M. L. e Jackson, D. N. (1991). Dependent personality disorder and attachment problems. Journal of Personality Disorders, 4, 131-140. O [ Links ]
Overholser, J. C. (1996). The dependent personality and interpersonal problems. Journal of Nervous and Mental Disease, 148, 8-16. [ Links ]
Overholser, J. C. e Fine, M. A. (1994). Cognitive-behavioral treatment of excessive interpersonal problems dependency: a four-stage psychotherapy model. Journal of Cognitive Psychotherapy, 8, 55-70. [ Links ]
Safran, J. D. e McMain, S. (1992). A cognitive interpersonal approach to the treatment of personality disorders. Journal of Cognitive Psychotherapy: an International Quartely, 6, 1, 59-68. [ Links ]
Spielberger, C. D.; Gorsuch, R. L. e Lushene, R. E. (1979). Manual de psicologia aplicada. Inventário de Ansiedade Traço-Estado IDATE. Tradução organizada por A.M.B. Biaggio e L. Natalício. Rio de Janeiro: CEPA. (trabalho original publicado em 1970). [ Links ]
Tyrer, P.; Casey, P. e Ferguson, B. (1991). Personality disorder in perspective. British Journal of Psychiatry, 159, 463-471. [ Links ]
Ventura, P. R. (1998). Transtornos de personalidade. In: B. Range (Org.). Psicoterapia Comportamental e Cognitiva de Transtornos Psiquiátricos. Cap. 14, (pp. 199-218). Campinas: Editorial Psy II. [ Links ]
Recebido em: 02/05/04
Primeira decisão editorial em: 11/06/04
Versão final em: 20/06/04
Aceito em: 21/06/04
1 Especialista em Terapia Cognitivo Comportamental, Psicóloga Supervisora do Curso de Aprimoramento em Psicologia da Saúde do Hospital de Base de São José do Rio Preto, S.P - Rua Padre Ernesto, nº 2217, Bairro Centro, Mirassol, S.P. CEP 15 130 000.
2 Doutor pela PUC Campinas, Psicólogo Supervisor do Curso de Aprimoramento em Psicologia da Saúde do Hospital de Base de São José do Rio Preto, S.P. Docente dos Cursos de Graduação e Pós-graduação da Faculdade de Medicina de São José do Rio Preto - Rua Doutor Laércio Covizzi, 175, Jardim Morumbi, São José do Rio Preto, S.P. CEP 15 090 210.
3 Os autores agradecem à Profnª Drnª Maria Cristina O. S. Miyazaki pela colaboração em diferentes trechos do artigo.













