Serviços Personalizados
Journal
artigo
Indicadores
Compartilhar
Revista Mal Estar e Subjetividade
versão impressa ISSN 1518-6148versão On-line ISSN 2175-3644
Rev. Mal-Estar Subj. v.3 n.2 Fortaleza set. 2003
ARTIGOS
SIDA: discursos y prácticas
José Manuel Peixoto CaldasI; Kleber Maurício GessoloII
IProfesor Doctor de la Universidad de Barcelona (UB) Investigador de la Agencia Española de Cooperación Internacional AECI/MAE Pesquisador del Observatori de Bioética del Parc Cientific de la UB. Institut Català de Cooperació Iberoamericana. End.: Còrsega, 299, entresol, 08008 Barcelona. e-mail: jpeixoto@uoc.edu
IIPsicólogo Clínico y Educacional. Prefeitura de Matão. São Paulo. e-mail: gessolo@netsite.com.br
RESUMEN
Compartir las inquietudes y las experiencias de vida con personas con sida, sus familiares, y profesionales de países distintos motivó a realizar un estudio interdisciplinar comparativo en los límites entre la sociología, la psicología y la antropología aplicadas a la salud. Esta investigación es la visión de dos investigadores sociales, sobre aquello que se denominó la enfermedad del siglo: el sida. Discursos y prácticas es, un análisis de la etnografía en el marco institucional, para lo cual son considerados algunos componentes que forman parte de la vida cotidiana de un servicio de apoyo psicosocial, como son el espacio, la rutina y las relaciones entre los profesionales, y entre éstos y los pacientes.
Palabras clave: Sida, institución hospitalar, counselling psicológico, modelo interdisciplinar, modelo médico hegemónico (MMH)
ABSTRACT
To share as unquietation and the life experiences with people that has AIDS and the relation with their families and professionals of distincts countries motivated a realization of a interdisciplinar study comparative in the limits between Sociology, Psicology and the Anthropology applied to the health.This investigation show the vision of two social researchers about what denominated the disease of the century.AIDS, discuss and practices, deal with a analyse of the ethnography in the instituition mark, where are considerated some components that form part of the life bases of a support service psicosocial, how it is the space, a routine and the relation between professionals and theses patients.
Keywords: AIDS, institution hospitalar, counselling psychological, interdisciplinar model, medical hegemonic model (MHM)
Introducción
Este articulo basase en el análisis socio-estructural y hermenéutica de una investigación que se desarrolla en tres servicios de psiquiatría y psicología médica de instituciones, hasta cierto punto similar. Las tres se dedican al apoyo, tratamiento y rehabilitación psicosocial de personas afectadas por el virus de inmunodeficiencia humana (VIH) y de sus familiares. Hasta hace unos años, las personas con VIH eran consideradas como casos sin esperanza, es decir, condenados a una vida que los llevaría en un plazo corto a una muerte con sufrimiento y degradación humana. El surgimiento de nuevos fármacos designados como inhibidores de proteasa e inhibidores no nucleósidos de la transcriptaza reversa lleva a la aplicación combinada, el llamado "cocktail". Por ejemplo una persona VIH toma una media de 15 a 20 pastillas por día. Esto permite que sobrevivan con calidad de vida aquellos que hasta entonces eran no más que moribundos. En los últimos seis años y medio esta enfermedad mortal se transforma en una enfermedad crónica.
La constitución de servicios especializados sea multi, pluri y/o interdisciplinaria contribuye de forma notable a alargar su vida y a cambiar su pronóstico. A pesar de que las etapas que la persona atraviesa son siempre más o menos similares, se producen variaciones según la institución donde se le ha atendido, trátese de un hospital general o de un centro especializado de apoyo a personas VIH+. En ese sentido el sociólogo no sólo se ocupa de analizar la estructura de la organización y sus funciones y características principales, sino también el tipo de relación que en ellos se establece. Esta es la razón por la cual se efectuará en primera instancia un análisis de las organizaciones en cuestión para ver luego qué tipo de sensación produce al usuario la institución que le ha atendido.
Los hospitales actuales son, desde un punto de vista sociológico, una organización compleja que posee una jerarquía de estatus y de roles, derechos y obligaciones, actitudes, ideas y metas. Si en el pasado eran lugares donde la gente se iba a morir, hoy se han convertido en centros donde la gente busca su curación o asistencia. Los hospitales experimentan una serie de transformaciones que vale la pena mencionar.
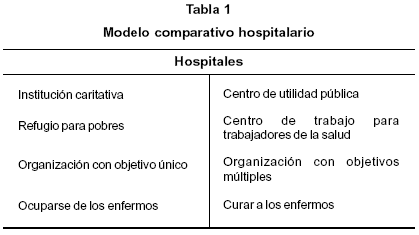
Así en las dos últimas décadas, el papel de los hospitales y el proceso de hospitalización experimenta cambios que se evidencian tanto en la institución hospitalaria como en las expectativas que los/as usuarios tienen de la misma. Este cambio de enfoque se observa en el Diccionario de la Lengua Española de la Real Academia, que en su edición del año 1992 define hospital como "establecimiento destinado al diagnóstico y tratamiento de enfermos, donde se practican también la investigación y la enseñanza", mientras en las ediciones anteriores lo define como "establecimiento en el que se cura a los enfermos, por lo general pobres". El sector hospitalario tiene como objetivo coordinar y organizar las diversas funciones de asistencia, diagnóstico y las de curación. Ante la complejidad organizativa surgen diversos tipos de funciones: el médico, el asistencial y, como resultado de esta estructura, es necesario un tercer sector que es el administrativo, el cual se ocupa de la satisfacción de las necesidades institucionales y del mantenimiento y el desarrollo de la organización. En las últimas décadas el sistema organizativo del sistema hospitalario experimenta cambios provocados por factores que, en la mayoría de los casos, tienen su origen en los cambios que se producen en la sociedad. Los hospitales pasan de instituciones donde son atendidas las personas con menos recursos, a centros en los que se desarrollan una medicina de calidad y a los que acuden usuarios/as procedentes de diversos estratos sociales. No todos los hospitales experimentan la misma evolución y que no todos cuentan con los mismos recursos. Cada hospital es único en su tipo funcionando bajo condiciones (económicas, políticas y sociales) que lo diferencian de los demás.
Según Rodney M. Coe, las características básicas de los hospitales son en primer lugar de un sistema de doble autoridad. La autoridad administrativa regula el funcionamiento del hospital, decide y administra los presupuestos. Tiene un origen racional legal según las ideas de Weber. Por otra parte esta la autoridad médica que regula todo lo relacionado con el enfermo. Su poder es carismático. Históricamente los/as médicos/as han sido considerados como seres con poder de decisión sobre la "vida" y la "muerte". Pueden surgir conflictos entre ambos tipos de autoridad, particularmente entre directores y el resto del personal médico. La división del trabajo es consecuencia directa del elevado desarrollo tecnológico que hace que el hospital funcione como una gran empresa en la que cada especialista debe desarrollar una función determinada. Aunque en el ámbito técnico pueda considerarse ello como un progreso, tiene sus inconvenientes a escala humana, pues el paciente recibe una asistencia fragmentada. Se convierte en un objeto, en un número con una determinada sintomatología en el ámbito orgánico y/o psicológico, en el cual la persona en si no cuenta mucho. Lo fundamental es poner un nombre a la enfermedad, lo que se conoce bajo el nombre de "teoría del etiquetaje", para luego pasar al paciente siguiente. No se averigua nada sobre su vida, familia, trabajo, sentimientos, proyectos, etc., a excepción de la especialidad de psiquiatría o psicología, en la cual los life events son condición sine qua non para la evaluación diagnóstica de la calidad de vida de la persona. En la mayoría de las especialidades médicas no se ofrece ningún tipo de explicación al paciente, nadie se hace responsable. El paciente, más aún si pertenece a estratos sociales bajos como es la mayoría de los pacientes de los hospitales públicos, no se atreve a preguntar. Se siente empequeñecido frente a la institución, y por lo general se queda con sus dudas y angustias, la consecuencia inmediata es abandonar el tratamiento. Además de la especialización excesiva, surge aún otro tipo de problema: la falta de comunicación entre el personal. En la actualidad este problema suele solucionarse con la creación de grupos interdisciplinarios que se ocupan conjuntamente del aspecto humano del paciente. El progreso tecnológico es positivo en sí, pero no lo es en cambio en su aplicación, es decir en su forma de tratar a la persona como si fuera un objeto, al que además se le concede poco tiempo e incluso importancia escasa; es una institución de naturaleza autoritaria, en la cual existe jerarquización de roles profesionales. Por ejemplo, las enfermeras, asistentes sociales tienen de obedecer a los médicos pero también atenerse a las normas y reglas de la institución.
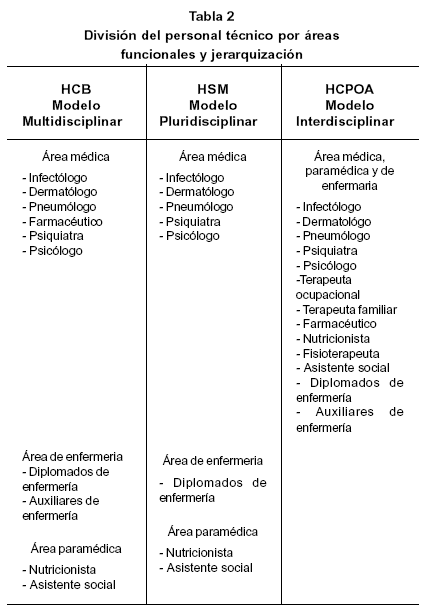
Las tres instituciones observadas tienen aspectos comunes como el hecho de ser hospitales públicos y simultáneamente escuelas de Medicina lo que confiere algunas particularidades, como son la experimentación médico científica en los usuarios. En el HCB, los propios médicos docentes e investigadores en el área del sida crean en 1990 un curso de Master en Sida, el cual se encarga de la formación del personal técnico. Al principio, cubre las necesidades de la entidad y, más tarde, suple el mercado de trabajo del Estado español y de otros países como Portugal, Venezuela y Brasil. El hecho de ser la única institución con un curso de formación técnica científica específica para esta enfermedad no equivale a decir que tenga un modelo interdisciplinar de intervención. Es el HCB el hospital que más dificultad tiene en establecer una relación interdisciplinar entre sus profesionales. Predomina ahí una situación de fuerte jerarquización, en la cual el infectólogo representa el rol más importante, ya que es el detentor de todo el saber sobre la enfermedad. Es el experto sobre sida, el que transmite al paciente en sus visitas de rutina el índice de linfocitos CD4 o su porcentaje de carga viral, datos que son un indicador preciso para evaluar su enfermedad. El HCB se define a partir de un modelo multidisciplinar en el cual infectólogo, médico/a especialista, ocupa la función de responsable del enfermo/a y coordina el equipo. Los demás miembros quedan encargados de cumplir las distintas funciones de acuerdo con sus especialidades en el programa terapéutico. El énfasis en la especialidad del infectólogo/a, si bien puede ser positivo en la medida en que el profesional conoce a fondo las necesidades clínicas de este grupo de personas es sobre todo una forma de compartimentar el conocimiento y la práctica profesional, y además se afirma la sobrevaloración en el organismo y no en la persona. Esta visión organicista es una visión clásica del reduccionismo biomédico "Estaba hecho polvo cuando me comentó que tenía 140 CD4. Sólo quería que alguien me abrazase y me comentase que podría salir adelante (...) El tío continuó hablando de posibles complicaciones como si yo fuera solamente una cosa (...) Ojo, lo que yo quería en ese preciso momento era que él se acercase a mí como ser humano y me comentase que el fin del mundo no había llegado aún para mí" (E2). En el HCB es habitual que sea el infectólogo el que informe directamente al paciente de su estado serológico, pues no existe una filosofía de verdadero counselling psicológico al paciente que se somete a la realización de la prueba diagnóstica sobre el VIH.
Las otras dos instituciones tienen una filosofía de trabajo bastante distinta, ya que esa función informativa sobre su situación es competencia de los psicólogos, que de una manera general hacen un counselling previo al paciente. El HSM es una institución semejante a la que comentamos anteriormente si bien su filosofía de trabajo es básicamente pluridisciplinar. Es un agrupamiento de distintas especialidades con algunas relaciones pero con objetivos diversos. Se diferencia del modelo anterior por la posibilidad de una mayor cooperación, aunque sin coordinación. En el HCPOA la situación es de ruptura con los modelos anteriores, pues su visión es interdisciplinar, es decir, fomenta la intercomunicación y la toma de decisiones en común. Dos veces por semana, lunes y viernes, el equipo de profesionales se reúne para analizar y tomar decisiones sobre los pacientes. La coordinación del equipo puede ser ejercida por cualquiera de los profesionales que intervienen en el proceso terapéutico y no necesariamente por un médico. Supone una acción dirigida a una meta común por profesionales distintos. Ello significa que no basta con tener habilidades para actuar en la propia disciplina sino que también hay que ser capaz de auxiliar al grupo en función de la persona en tratamiento. Según Japiassu (1976, p.74-82), la interdisciplinariedad surge como una práctica colectiva: conduce al desarrollo de cada disciplina, al intercambio recíproco de conocimientos y a la búsqueda de un conocimiento más completo y menos unilateral. En este caso, el médico/a es uno de los responsables de las decisiones y acciones del equipo, y no comporta el dominio de una especialidad. Volverse interdisciplinario puede ser amenazador pero también estimulante, y supone más dedicación; pero resulta satisfactorio al aumentar las relaciones entre los profesionales y superar las fronteras disciplinares, consiguiendo así planes de tratamiento más adecuados. La búsqueda de la interdisciplinariedad hace que se proyecten en la práctica objetivos relacionados con el desarrollo de la autonomía global de la persona, basada en una concepción integrada que considere la interrelación y la inter causalidad entre las varias dimensiones de la realidad de la persona (Colom 1996, p.80). Esto conduce a que las profesiones de la salud se definan cada vez más de forma diferente y distante del modelo biomédico. El análisis se resume en la tabla 2.
Espacio y acción
Todo el espacio es un local de acción e interacción objectiva e intersubjectiva, es decir de comunicación entre actores sociales, ya que no se pueden dejar de comunicar. Todos los universos, donde nosotros nos ubicamos nos producen repercusiones a nivel psicosocial propios, ya sea positiva o negativamente, dependiendo de la organización. El espacio y las actividades que allá se desarrollan no son neutros y, en la medida en que se interacciona con ellos, se sufren influencias dado que "la noción del espacio es definida por el hacer que en él se desarrolla" (Betanini, 1981, p.30). La descripción de los espacios es el resultado de la percepción y comprensión personal del autor y también de las percepciones de los pacientes que los frecuenta. Se parte del supuesto de que la construcción arquitectónica traduce un plano de significación implícito que manifiesta aspectos de un discurso ideológico. Se identifica, en la representación arquitectónica, el discurso médico hegemónico, en contraposición al discurso no médico.
El HCB funciona en un antiguo edificio ubicado en el centro de la ciudad, que además de las funciones de prestación de cuidados a la población como hospital general, funciona también como Facultad de Medicina de la Universidad de Barcelona. Está ubicado en un barrio residencial y comercial, de fácil acceso por metro y autobús. Como todos los edificios antiguos se encuentra en constante reforma, como respuesta a las demandas actuales. La última reestructuración permitió mejorar un poco los accesos a los servicios, mas permaneciendo incomprensible la situación espacial de las especialidades, es decir, un paciente recorrerá todo el edifico en una mañana para poder consultar dos o tres especialidades "Doctor estoy harto de esta mierda. Ya tengo dificultad en caminar y ustedes me hacen ir hasta el cuarto piso de la escalera 9 (servicio de enfermedades contagiosas, ala S.), para saber la cantidad de cd4. Después su colega me envía a la escalera 12, sótano, para que la doctora Flavia (servicio de dermatología, ala N.) vea como está mi sarcoma de kaposi y por si no llegase ahora me envía para usted (escalera 4, piso 3) para que me pase medicación antidepresiva (servicio de enlace de psiquiatría y psicología médica). Parece que andamos jugando unos con los otros, ¿no le parece?"(E4). Esta es una situación típica de protesta de los pacientes del HCB. Además no existe un ambiente acogedor para los utentes, pasillos y salas de espera sin iluminación natural ni ventilación y decorados con sillas y muebles viejos que transforman el espacio terapéutico en un "local de alienación". El espacio de intervención psicosocial - consulta psiquiátrica y psicológica - está compuesto por tres despachos, siendo el mayor el del director clínico que se utiliza como espacio para escribir historias clínicas e informes médicos, celebrar las reuniones entre médicos y psicólogos, las sesiones con los comités de docentes e investigación. Los/as psicólogos/as no tienen despacho o salas de trabajo propias, o sea trabajan en los mismos despachos médicos en los períodos en que éstos se encuentran libres, casi siempre en horarios posteriores a las consultas médicas de la mañana, es decir, después de terminar de trabajar el equipo médico. La asistente social tampoco tiene sala de trabajo propia, compartiendo con la enfermera su sala de trabajo que simultáneamente es el espacio de archivo de los protocolos clínicos de los pacientes. Se pone de manifiesto la escisión entre expertos médicos/psicólogos, médicos/enfermeros, médicos/asistentes sociales, evidenciando a través del espacio el modelo ideológico en el cual se basa el modelo médico hegemónico.
El HSM funciona en un edificio construido en la década de los sesenta según el estilo arquitectónico del "Estado Novo" y está ubicado en la zona norte de la ciudad. Además de las funciones de hospital general, funciona también como Facultad de Medicina de la Universidad de Lisboa. Está ubicado en un campus universitario, y su acceso es fácil por metro y autobús. Como todos los edificios institucionales públicos se encuentra en constante reforma como respuesta a las demandas actuales. Como es de una enfermedad que exige la intervención de varios expertos, fue creado en los últimos cinco años un edificio anexo al hospital con la intención de centralizar allí a todos los técnicos que directamente trabajan con las personas portadoras del VIH. Es un espacio arquitectónico nuevo creado, para una situación específica pero tampoco tiene las condiciones necesarias y suficientes para una buena recepción de los usuarios/as de este espacio, ya que se encuentra en las cercanías del edificio principal y muchas de las especialidades por las cuales los usuarios necesitan transitar no se encuentran sino en el edificio central por lo que el usuario tiene que hacer todo un recorrido por el exterior para tener acceso al edificio central. "O Zé povinho anda sempre a ser gozado ter que andar à chuva e ir sem poder ver por causa das gotas que me puseram em oftalmologia para agora ser atendido pelo infectologista (...) isto é de bradar aos Deuses (...) anda um gajo a descontar para ser atendido nesta" (P3). Estos son algunos de los lamentos que se escuchan frecuentemente entre la población que utiliza este servicio. En lo que se refiere al espacio laboral para los técnicos se puede decir que tiene las infraestructuras básicas necesarias para que puedan trabajar ya que existen salas de reuniones para discusión de los casos clínicos y cada grupo profesional tiene su propio sector espacial, incluso la propia asistente social tiene su despacho. El problema mayor está en las condiciones de admisión de los pacientes, pues éstos son acondicionados en un espacio cerrado entre cuatro paredes sin ventilación o acceso a luz directa y teniendo por mobiliario apenas algunas sillas dispuestas de manera "militarizada" en las cuales se encuentra a sus espaldas el número de acceso del paciente a la visita médica. La sala de espera, considerada un local de intercomunicación entre usuarios, pierde su carácter de comunicación y se transforma en un espacio de más control donde se acentúa la pérdida de identidad de quien está siendo tratado.
De las tres instituciones hospitalarias analizadas el HCPOA es el que tiene el edificio más moderno. Se encuentra en un barrio residencial comercial, en una de las áreas más nobles de la ciudad de Porto Alegre. Es simultáneamente un hospital central de atención general a la población y también Facultad de Medicina de la Universidad Federal do Rio Grande do Sul - UFRGS. El servicio de atención a los/as portadores VIH+ y sus familias está situado en el ala norte del mismo hospital y está constituido por tres pisos de fácil acceso en los cuales se encuentran ubicadas las áreas médica, paramédica y de enfermería. Todos los técnicos de salud involucrados poseen despachos propios distribuidos por áreas de actuación, y despachos comunes para la reunión de todos los técnicos. En algunas de estas sesiones interdisciplinarias intervienen los pacientes y sus familiares. Un modo de implicar a todos en el proceso terapéutico y de asistencia a la persona portadora del VIH. La sala de espera de los pacientes revela el espíritu de humanización y descentralización jerárquica entre el personal sanitario y pacientes. Consiste en un espacio abierto a un jardín, en la planta baja del edificio, con paredes de cristal donde predomina la luz natural. Compuesto por mobiliario de diseño moderno, una biblioteca, televisión, plantas naturales y una pequeña cafetería. En este espacio propicio a la comunicación interpersonal existen voluntarios de ONG que actúan como elementos de soporte, de apoyo emocional, jurídico y educacional a los usuarios y a sus acompañantes.
En cuanto a las repercusiones que la hospitalización comporta para una persona, las más representativas son las siguientes: (a) extrañamiento, producto de la separación del marco social habitual y del ingreso en un medio desconocido con unas pautas de comportamiento distintas de las que le son propias; (b) ignorancia del usuario respecto a su situación y lo que le espera en el hospital, sumada a la ya existente sobre la enfermedad; (c) necesidad o esfuerzo de adaptación al entorno, que sigue a la desaparición brusca del medio familiar. Necesariamente produce un cambio de hábitos comportamentales personales; (d) pérdida de la intimidad y privacidad; dentro del marco hospitalario el usuario difícilmente tiene espacios o tiempos privados; (e) pérdida del control sobre sus actividades cotidianas y decisiones habituales; el usuario se pone en manos de otros sobre la base de una supuesta confianza, apoyada en el reconocimiento social de los profesionales de la salud; (f) pérdida de la independencia, producto de la falta de control sobre su propia vida y de la subordinación que supone el rol de enfermo; (g) pérdida del apoyo social, al menos en parte, que el sujeto recibe de su contexto habitual. Este conjunto de consecuencias es utilizado o potenciado por el hospital a fin de conformar al paciente al estándar que se considera más adecuado para la consecución de los fines organizativos.
Coe (1973) señala que el proceso de sometimiento del paciente dentro del hospital se produce a través de tres técnicas diferentes, las cuales tienen su fundamento en las propias consecuencias de la hospitalización antes citadas: (a) eliminación de la identidad. Ciertas normas de las instituciones hospitalarias conllevan una supresión de la individualidad y de los aspectos de identidad personal (por ejemplo, uso de ropas iguales para todos los pacientes); (b) control de medios y recursos por parte del personal del hospital, tanto los físicos como los relativos a la información y conocimiento; (c) reducción y control de la movilidad del usuario, de manera que ésta depende de las normas de la institución y de la discrecionalidad del personal hospitalario. Estas circunstancias llevan a distintos autores a afirmar la existencia de un fenómeno o proceso de deshumanización de la persona que se ve obligada a ingresar en un hospital (Goffman 1992). Están también en la base del clásico trabajo de Michel Foucault (1987) Vigilar y castigar. La relación profesional-enfermo no es pues, exclusivamente, un asunto entre dos personas. La organización (las condiciones y distribución del trabajo, los ritmos, los requisitos administrativos) y el contexto sociocultural en el que se producen inciden en ella de forma significativa. La interacción no ocurre sólo sobre las características personales del profesional y el usuario, sino más bien en términos del rol de cada uno. Es una relación entre representantes de grupos o categorías y hay, por tanto, ideas abundantes y expectativas previas al encuentro entre individuos que se refieren a las características que cada uno atribuye a las personas que pertenecen al otro grupo o categoría.
La formación de los profesionales de la salud ha estado casi exclusivamente centrada en los aspectos considerados objetivo-biológicos. Esto explica que, posteriormente, la representación de los usuarios sea tan sólo como portadores de síntomas y signos a través de los cuales se ha de llegar a descubrir la enfermedad. Su interés escaso por todo lo que no sea estrictamente de su especialidad y por los aspectos psicosociales del cuidado de los usuarios se pone de manifiesto en este tipo de aproximación técnico-científica que aquí se ha definido como defensiva y cerrada, y que concibe la biología y la medicina desde la perspectiva de una ingeniería basada en un modelo físico.
Refiriéndose a la importancia de la información y la atención global a los/as usuarios/as en los servicios quirúrgicos y de urgencias, Bruggi, citado por Minayo (1996),considera que: "El cirujano ha de recordar que cura con la mano y también con la palabra, y no ha de negligir ninguna de las dos. Pero conviene que, además, tenga presente que la palabra prepara y justifica, explica, y en definitiva hace posible y aceptable la, siempre hasta cierto punto, agresiva acción de la mano". Se pone, pues, de relieve que informar y decidir en el marco del hospital no solamente tiene que ver con transmitir mensajes sobre las personas enfermas o las enfermedades, sino también con evidenciar la necesidad de que los profesionales tengan que dar cuenta de su práctica y realizar ésta contando con la participación de otros actores sociales (usuarios, familiares, profesionales, administradores). Sus tomas de decisión han de estar orientadas también por criterios de tipo psicosocial además de biomédico. Al ser una enfermedad estigmatizante debido a las características especiales de la población afectada, hace que se planteen cuestiones relativas a la ideología o a los hábitos sociales, no sólo de lo que hasta ahora se denominan "grupos de riesgo" sino de la sociedad en general. En ese contexto, el personal sanitario se ve sometido a una serie de "tensiones" que tienen relación con las demandas de los afectados, con la formación y medios técnicos que ponen las propias instituciones para la realización de su labor.
Discurso de profesionales
La aparición del sida supone para algunos sanitarios un reto importante en su carrera profesional. Algunos colectivos socio-sanitarios como psicólogos y enfermeros crean en los últimos años asociaciones profesionales para apoyar a aquellos que trabajan diariamente con las personas VIH. Así, los/as enfermeros/as que tratan enfermos de sida en España crean en septiembre del 1997 una asociación profesional. El periplo hospitalario de un enfermo de sida transcurre entre la esperanza de los nuevos tratamientos, la contundencia de las estadísticas (el 60% de las personas afectadas en Cataluña ya han fallecido) y el contacto diario con el personal sanitario, especialmente los/as enfermeros/as. En España hay cerca de 1.500 enfermeros/as que trabajan con enfermos de sida. Han creado en 1998 la Asociación Española de Enfermeros en VIH/Sida, para "informar, aportar bibliografía y poner en contacto a los profesionales entre ellos y con otras asociaciones internacionales", afirma Mar Lázaro, su presidenta y supervisora del hospital de día para drogodependientes de Bellvitge (L'Hospitalet). Según palabras suyas: "Hasta ahora yo creo que el 99% de los conocimientos que tenemos los sanitarios sobre el tema del VIH los hemos adquirido por cuenta propia, tanto los que nos dedicamos al tema y tenemos este estímulo como los que no se dedican al tema, en general en muy poquitos sitios se ha explicado el tema al sanitario específicamente". Este colectivo sanitario, reconoce la falta de información que existe en torno al VIH/sida y del que la institución no parece hacerse cargo.
Teresa Faura, supervisora del servicio de infecciones del Hospital Clínico y Provincial de Barcelona y vicepresidenta de la asociación, recuerda que para este colectivo la información ha sido fundamental para superar el rechazo inicial y el miedo a tratar a estos enfermos: "La enfermería es uno de los colectivos más expuestos a la enfermedad. Pero con información, sobre las vías de contagio por ejemplo, ha conseguido vencer sus miedos". Aún existen sanitarios que, sin tener ningún accidente laboral y debido a las dudas que tienen sobre las vías de transmisión, están haciéndose pruebas cada mes y medio y cada seis meses por si son portadores, lo que les lleva a una situación de angustia y estrés bastante elevada.
España tiene el récord de ser el país europeo con mayor incidencia de sida, y la aceptación social del enfermo/a sigue siendo en muchos casos una asignatura pendiente. Los/as enfermos/as son reacios a que incluso sus familias conozcan la enfermedad. La enfermera Lázaro destaca, como ejemplo, que Cataluña atiende a enfermos de comunidades como Castilla y León, que acuden a Barcelona a tratarse para poder mantener el anonimato. El Hospital Clínico y Provincial de Barcelona, con 1.400 enfermos activos de sida en tratamiento, y Bellvitge, con 900, son los dos primeros centros catalanes en número de casos. La problemática social en cada hospital es diferente: el 68% de los enfermos de Bellvitge se ha contagiado por el consumo de drogas, mientras que en el Clínico, el porcentaje es 30%, ya que predominan los casos de contagio homosexual. El resultado es, según Teresa Faura, que en el Clínico 80% de los enfermos tiene familia y/o pareja, mientras que en Bellvitge predominan las personas procedentes de familias desestructuradas. "Cuando hay familia, el enfermo se queda menos tiempo en el hospital". Los enfermos de sida pasan a menudo largas temporadas en el hospital sin más compañía que su madre o su pareja y los/as enfermeros/as. Según Mar Lázaro cuando la enfermedad avanza llega a haber cinco o seis ingresos hospitalarios anuales, con una estancia media de quince días, pero que puede llegar a varios meses. "La familia, en muchos casos, no quiere explicar esta enfermedad, y el paciente recibe menos visitas que van reduciéndose aún más cuando avanza la enfermedad", afirma Marta Pont, especializada en prestar atención domiciliaria a los enfermos. El contacto con el personal de enfermería se vuelve por tanto más importante.
Mar Lázaro destaca que cuesta un esfuerzo inmenso el trabajo con los pacientes y considera que a veces no se da acceso a algunos tratamientos a los portadores del VIH o hay dificultades para encontrar cirujanos/as que estén dispuestos a operarles por miedo al contagio. Teresa Faura destaca que la actitud del personal sanitario ha de ser la de "tomar medidas de protección excepcionales -pinchar con guantes - y generalizarlas a todos los enfermos para evitar rechazos porque todos pueden ser potencialmente infecciosos." Los/as enfermeros/as coinciden en que la dureza de su trabajo se ve paliada por el contacto con los enfermos. "Quienes padecen con sida son gente muy joven, tienen una media de 35 años, y por eso mismo los sientes más cercanos a ti", manifiesta Mar Lázaro. Teresa Faura insiste en que: "Alguno regala una botella de cava a una enfermera por su cumpleaños. Cuando se van, les animas diciéndoles que van a cogerse unas vacaciones de hospital y cuando vuelven a ingresar te dicen: «Ya estoy de vuelta», como si fueran uno más de la familia". Teresa Faura aún guarda una bufanda que le cosió una de sus enfermas ya fallecida, "para cuando te cases", y Mar Lázaro explica que lo más duro "es ver morir a la gente. Recuerdo a un chico que se murió a los 18 años, que era toxicómano desde los siete y se infectó a los once. Decía siempre que no se quería morir. Es duro. Pero vas madurando". La muerte o agonía de los/as enfermos/as que en muchas ocasiones están solos, y generalmente son personas jóvenes, supone un coste emocional bastante grande para los sanitarios, por lo cual reivindican, también para ellos, una cierta contención para sus emociones: "Las personas que tratan con estos enfermos demandan sobre todo formación en la habilidad de comunicación, que no es fácil, en el manejo de las situaciones de crisis, en el manejo de su propia angustia, y de la angustia del enfermo, demandan información a ese nivel, porque realmente los otros niveles los tienen asimilados".
Las reuniones, que en algunos hospitales existen - Hospital de Día del Trias y Pujol - con personal sanitario que trata directamente a afectados de VIH/sida, tiene como finalidad descargar, en parte, las tensiones a las que están sujetos (tensiones que vienen creadas desde varios ámbitos: la atención a los enfermos, el apoyo o no de la institución sanitaria y las presiones familiares). Sin embargo, este tipo de reuniones escasean y, en algunos momentos, no están diseñadas de manera adecuada, pues las personas entre sí se conocen, por lo que resulta más difícil la manifestación de algunos sentimientos: "Hay pues no sé si en psiquiatría o los psicólogos que trabajan en el hospital pues hay un poco, un apoyo de (...) hay reuniones, no sé exactamente la periodicidad que tiene, si son cada cuatro o cinco días o si son semanales. Sobre todo entre el personal de enfermería que se reúne un poco para comunicarse entre ellos, descargar sus propias tensiones, mejorar su comprensión y su relación, pero bueno, pues esto es bueno y es importante. Pero siempre es lo último que hacemos, cuando hay tiempo, cuando se puede. Es difícil además hacer un apoyo profundo, no, porque es cada cual descubrir mucho su intimidad frente a las personas con las que te relacionas, siempre es más difícil, pero afectivamente es necesario para evitar el famoso "queme que existe en todos estos profesionales y entre las enfermeras". El desconocimiento de los servicios que existen y que pueden ser ofertados, incluye también a los médicos que trabajan directamente con estas personas.
Quizás haya sido el colectivo médico el que tuvo que afrontar mayores retos profesionales con el surgimiento del sida. Como consecuencia, los trabajos de investigación y las tesis abundan en congresos y conferencias. Sirvió, entre otras cosas, para que este personal fuera reconocido públicamente en su labor profesional e investigadora. Gatell, médico del HCB servicio de infecciosas y profesor coordinador del master en sida, explica: "El sida suponía muchos retos, suponía muchas vías de investigaciones, hicieron muchas tesis, se dedicó mucha gente a estas cosas. También hubo mucha gente que veía su puestecillo al dedicarse a este tipo de patología y fue una patología que suscitó interés". Pero las tesis fueron agotándose y los enfermos muriendo, lo que provocó un cierto desánimo y la vuelta a un quehacer no reconocido. De la misma manera en que se reconocían los trabajos en exposiciones públicas "humanamente es un trabajo costoso, entonces ha venido la época de (...) un poco del tedio, es decir ¡qué pesadez!. Ahora ya nos lo sabemos todo, nos conocemos todas las neumonías posibles y todos los linfomas del sistema nervioso y abdominales. Entonces ahora, ya en ese aspecto, el médico no nos supone demasiadas novedades y es una enfermedad más, en el tratamiento es poco alentador. Encima es una enfermedad con riesgos, y además perdemos a los enfermos. Esta es la época esa en que ¡Qué pesado es!" Para Jordi Blanch médico psiquiatra del HCB: "En la última época el sida está algo menos de moda y se halla un poco disminuido el esfuerzo en ese sentido y convendría mantener, de una manera continuada campañas de información ya que el problema que hay es que las personas no tienen la suficiente información y además no se le ha dado con la suficiente categoría". El momento actual es una fase en que los sanitarios que atienden directamente a los afectados por el VIH/sida están haciendo esfuerzos denodados por proporcionar una atención integral a estas personas, marcándose una barrera claramente perceptible entre ellos y el resto del personal sanitario. Esta barrera está relacionada, en parte con la ausencia de una información adecuada, aunque ésta no sea la única causa.
Se observan dos tipos de atención sanitaria que guardan relación con la preocupación por la problemática del VIH/sida y con la ausencia de información adecuada y de "categoría". Por un lado los sanitarios humanistas que se caracterizan por: (a) tener una relación más directa con el afectado; (b) conciben al afectado como un individuo en su totalidad, no sólo en sus aspectos médicos sino también sociales; (c) valoran la importancia de la palabra y crean un espacio donde es posible su circulación, restituyendo el lazo perdido. Por otro, los sanitarios tecnicistas u organicistas que se caracterizan por:(a) conciben a la persona como un cuerpo fragmentado (una enfermidad específica que hay que tratar), (b) absoluta prioridad a los análisis, pruebas, diagnósticos, tratamientos farmacológicos, teniendo la palabra del enfermo como única misión explicitar de la mejor forma los síntomas. El director clínico del hospital de día del HCB nos explica: "Realmente la gente prefiere trabajar en otras áreas sanitarias. Lo que pasa es que también tengo que decir que yo conozco dos equipos que son maravillosos que están entusiasmadísimos. Que están creando grupos de voluntarios para hacer un equipo completo, que el enfermo tenga todo tipo de cobertura sanitaria, psicológico, a nivel de problemas sociales, a nivel de tiempo libre con los voluntarios. Creo que es gente entregada y fantástica. Pero hay otra serie que prefiere trabajar en cualquier otra área que no sea el tema del sida, eso es evidente. A todos los niveles sanitarios, desde la ordenanza hasta el médico jefe de servicio. No hay mucha gente que está dispuesta a trabajar en sida, sinceramente". Una de las enfermeras del servicio de psiquiatría del HCB que trabaja con pacientes VIH/sida hace siete años nos confiesa que: "La gente que trabaja con estos enfermos yo creo que son gente extraordinariamente valiosa. Además de ser médicos técnicamente muy buenos son unos humanistas también muy buenos. Es que la figura del médico humanista se ha perdido, (...) Entonces están intentando hacer un trabajo muy duro porque hay muy pocos apoyos. No sólo muy pocos apoyos, a veces muy poca comprensión a favor de los enfermos". Estas afirmaciones demuestran los dos tipos de atención sanitaria referenciados, así, mientras que los primeros son más reivindicativos frente a las medidas y medios de dicha institución sanitaria (desculpabilizando a los afectados e incidiendo en las prácticas de riesgo), los segundos culpabilizan al enfermo de su situación y, sobre todo, de un posible contagio laboral. Estos últimos consideran a los sanitarios que atienden a los afectados por el VIH/sida como Teresas de Calcuta: "La gente que se dedica a infecciosos, que es gente muy voluntariosa, es gente que se ha hecho a ello. Tienen mucha paciencia. Esa minoría que hace esa prensa sabe que hay determinados pacientes que son un coñazo. Hay que tener una paciencia importante con ellos, y yo por ejemplo no la tengo" remarcando más que el aspecto de la cura, lo que tiene que ver con la beneficencia y la marginalidad (no en los aspectos técnicos y científicos que se valoran en la sociedad actual).
Estos dos tipos de sanitarios manifiestan actitudes diferentes frente a la problemática en la atención a personas afectadas por el VIH/sida. Mientras que los/as "humanistas" declaran abiertamente cierto cansancio y agotamiento en el cuidado de los pacientes, en la medida en que no cuentan con el apoyo necesario por parte de la institución sanitaria, los "tecnicistas" proponen la creación de unidades especiales para no verse en la necesidad de atenderlos directamente. Esta actitud viene determinada por el miedo y desconocimiento que existe en torno al tema del sida y de la que el personal sanitario no es ajeno en absoluto Joäo, médico residente del HSM, señala: "Existe muitos medos nos profissionais de saúde, devido principalmente ao desconhecimento. O que não significa que não tenhamos todos a suficiente informação, ou formação para atender este tipo de utentes", igual opinión tiene Cledy enfermera jefe del HCPOA que nos confirma que en los "ATSs sanitarios, gente de menos información sobre el tema, sí hay rechazo. Hay un rechazo seguramente, en principio, por falta de conocimiento, y luego, pues, porque en general la información que hay transmite un cierto rechazo de la sociedad, y esta gente también lo percibe, y lo manifiesta un poco de cara también al enfermo." En la misma línea de pensamiento se expresa Juana, enfermera del HCB: "Pienso que va acompañada a la discriminación social que existe. El personal sanitario además de ser sanitarios son personas. Entonces hay un reflejo del rechazo social que hay". Cuando cuestionamos a un médico de guardia en la urgencia del HCB obtenemos la siguiente declaración: "Bueno, dentro del colectivo médico tenemos de todo: gente que no quiere saber nada del sida, además no le gusta nada el tema. Estoy hablando en términos sanitarios dentro del colectivo médico, que piensan que, bueno, que esa es una enfermedad que ha cogido la gente porque le ha dado la gana". Este rechazo y miedo se traducen en dos hechos, en la dificultad por parte de algunos sanitarios para poder investigar en el campo del VIH/sida, "No meu hospital aquilo a que mais dificuldades se coloca e que praticamente nunca se faz é uma autópsia a um cadáver de um cara de sida, por muito que afirmes que não sabes a causa nos fazem dar voltas e mais voltas, e isso nos fastidia. Não é um caminho fácil, é uma luta" y en la negativa: "Se demoramos no tratamento, demoramos no ingresso, por exemplo en urgências:dizer ao utente que não tem nada que volte para casa, sim, sim (...) e principalmente se é um drogado já nosso conhecido, que se vá para casa e nos deixe sossegados, imagine se tem um golpe, isso pressupõe ter de cozê-lo e mais com minuciosidade, mas o mais rápido possível para nos livrarmos dele porque é um sidoso". O dilatación en la asistencia que el afectado debe recibir: "Es el caso que oigo más frecuentemente. Por el pinchazo tiene su abceso, va al hospital, al servicio de urgencias, y el que está allí dice: "no, esto no está maduro", total, le larga para casa. Y no se la abre, no porque no está madura sino porque se sospecha que tiene el virus del sida o una hepatitis y dice que tururú". Situaciones como estas o como las que a continuación reproducimos forman parte del día a día de instituciones hospitalarias que atienden diariamente personas VIH/sida, "Eu noto que muitos dos meus colegas que quando se apercebem de que estão a tratar soropositivos o relacionamento muda, são mais déspotas e chegam a tratar inclusive mal. O que não me parece correto. Ou seja, eu te posso dizer, que algúns toxicómanos que tenho merecem esse tratamento porque muitos deles nos roubaram o rádio, o porta-moedas, e então se compreende. Mas uma pessoa normal, como por exemplo um moço hemofílico, esse coitado não tem culpa e ninguém o devia tratar mal, pois esse não foi à procura de sarilhos". Esta situación se repite independentemente de la cultura o del país "Yo sé del caso de estar con técnicos de radiología y decir: bueno, vamos a esperar a ver si se muere, cuando está en una fase terminal y bueno, esperamos a ver si se muere, y no le hacemos la placa. Eso lo he oído allí en X, hay personal (...) Es un poco fuerte. Hay personal, que lleva tantos años allí y ya lo ve de tal manera que, bueno, pues, para no bajarme al enfermo, estar tocándole y tal, pues, como a lo mejor te pone en el volante: ritmo normal, la placa, aguardan y si se muere el enfermo, mira, eso que se ahorran. Eso lo sé yo con certeza". Puede parecer duro, mas ésta es la otra cara de la moneda de la institución hospitalaria, y/o de la deshumanización del personal sanitario.
El temor de gran parte del personal sanitario es doble: por una parte, a que pueda contagiarse de una enfermedad que es mortal, por otra, a que sea incluido en lo que se ha venido en llamar grupos de riesgo, con las características sociales negativas que ello conlleva. Se pasa de ser sanitario a ser enfermo. En una reunión de médicos del servicio de urgencias del HSM se escucha: "Não é só perder a vida, mas as condições em que vais viver durante um certo tempo. E mais, as conotações sociais resultantes. E o medo a contagiar a tua família também. Mas eu creio que um dos maiores problemas actuais são as conotações sociais daí resultantes". Existe un sentimiento de desprotección por parte de la institución sanitaria, lo que hace que el personal sanitario se sienta colocados en una marginalidad virtual frente a la sociedad cuando sufren un accidente laboral. Una de las enfermeras del servicio domiciliario del HCB nos confiesa su experiencia personal: "Mira, yo me pinché con una jeringuilla de un paciente con sida en situación terminal y ahí empezaron un montón de análisis y tal, tres veces cada seis meses, la incertidumbre, el no tener respuestas por ningún sitio, ni nadie sabe. Te encuentras solo, nadie quiere saber nada. Luego incluso, medio en broma medio en serio, estás expuesto a que alguien te diga: "no, es que eso ya lo tenías tu por ahí". Nadie se moja a la hora de decir qué ha sido si tienes un problema profesional. Tienes que estar con los papeles en la boca para demostrarlo todo". El colectivo médico comparte de los mismos temores que los demás expertos sanitarios. Un cirujano del HCB considera: "Mira, normalmente eso lo he vivido medianamente de cerca y generalmente lleva con ello una respuesta de solidaridad importante de los compañeros. Pero de todas las formas creo que al final hay rechazo. Al principio hay mucha solidaridad, pero al final creo que no se entiende suficientemente el tema. Si tienes la fatalidad de infectarte pasas a ser un enfermo como todos los demás y ya está". Este rechazo que se percibe hacia los afectados, la soledad y la marginación en la que se encuentran son una imagen de lo que puede llegar a ocurrirles, sintiendo con ello cierto pánico. La muerte social (la exclusión, la ruptura de los lazos que crean el vínculo) aparece imaginariamente antes que la muerte física. No es el sufrimiento fisico el que importa sino el sufrimiento que degrada. La primera exclusión proviene de la misma institución sanitaria al no hacerse cargo del profesional que ha tenido un accidente laboral. Aquí vuelve a plantearse un aspecto que está en relación con el miedo al rechazo, tanto de la sociedad como de los compañeros, ante una seropositivización (la marginación virtual en la que imaginariamente está inmerso el sanitario).
Ese distanciamiento, frialdad y rechazo del personal sanitario para con el enfermo parece ser consecuencia de falta de información específica sobre el VIH/sida. La mayoría del personal sanitario no médico teme que no se sepa todo acerca del virús y además sea pero de lo que se piensa, un ATS del HCB nos dice: "Es que bueno, es que constantemente, sobre esa enfermedad hay mucha polémica. Nosotros es que usamos guantes, pero es que resulta que un virus, un virus frente a un guante es que no es nada, un virus atraviesa el guante, pero eso no es una barrera ante la enfermedad, yo lo que sí pediría es alguna mayor protección frente a la enfermedad" o esta otra declaración de un enfermero del HSM: "As vías de transmissão (...) Se conhecem as típicas mas existem muitas mais. Por exemplo uma verruga (...) quando estás causticando forma-se um pó que contém vírus e está demonstrado que o HIV, o vírus do papiloma humano, em pessoas normais, ou seja, que têm uma verruga tú o electrocoagulas e nesse pó existe o virus, e casos há que cirurgiões que utilizaram esta técnica de electrocoagulação e alguns dermatólogos desenvolveram papilomas na laringe com o qual (...) ou no nariz, ou nas áreas respiratórias, entäo até que ponto ao electrocoagular não está voando para nós o HIV". Se pueden sintetizar una serie de factores explicativos para la actual relación de rechazo y/o de indiferencia del personal sanitario-enfermo: (a) un cierto desconocimiento de la enfermedad, debido a una información no precisa y actualizada, recogida en los medios de comunicación de masas, y no una información científica que debería proporcionar y actualizar la institución sanitaria. No hay una información directa y específica para cada colectivo; (b) un rechazo importante hacia ciertos colectivos sociales (homosexuales, toxicómanos y prostitutas), al igual que ocurre en otros sectores de esta sociedad y que se ve agudizado por el hecho de que pueden contagiar la enfermedad en un accidente laboral. Si es posible manifestar el rechazo de una forma tan clara es porque el discurso social lo avala creando una barrera entre culpables e inocentes; (c) una ausencia de protección por parte de la institución sanitaria con relación a los accidentes laborales, lo que sitúa al sanitario en un virtual marginado, entiéndase que el sentimiento de protección puede venir sencillamente desde la existencia de una normativa clara, que llegue a los sanitarios, y donde se perciba que toda eventualidad está recogida y tiene una respuesta institucional.
Visión de afectados
El primer contacto que los/as afectados/as tienen con los sanitarios, es decir, cuando se confirma a la persona que es portadora de anticuerpos, que tiene el virus de inmunodeficiencia humana o el sida, resulta una experiencia traumática: "Olha eu penso que todo a gente que é informada que tem aids, tem as mesmas reacções que possamos ter faz anos: medo, num primeiro momento pânico. Eu me lembro que quando me disseram fiquei paralizado, nao sei, me vinham à cabeça montes de coisas e me sentia como que paralizado, não podia nem sequer reaccionar" (B1). Esta cita es un ejemplo de que toda enfermedad (y la comunicación a un portador del VIH lo sitúa como virtual enfermo) supone un desequilibrio que afecta, o pone en peligro, la condición del individuo como persona en su totalidad, con la incertidumbre que ello genera. Dicha experiencia se ve agudizada ante la falta de una información adecuada por parte del sanitario, que hace que el paciente tenga reacciones negativas, sin posibilidad de poder canalizarlas posteriormente. La recuperación de la unidad perdida, de la integridad como persona, llega a través de la reconstrucción tanto física (por medio de una serie de pruebas, análisis, terapias, es decir, lo que se ha venido a llamar la medicina técnica) como psicológica (en la medida en que se restituye la confianza en cuanto persona total). De ahí que sea muy importante que la palabra pueda ponerse en circulación, la palabra del afectado y la palabra del médico, que en ese momento se convierte en la persona detentadora del saber sobre su cuerpo e, imaginariamente, sobre su futuro: "Tiré la toalla como para morirme (...) y más cuando a mis oídos llegaron de que como mucho iba a durar tres años (...) Entonces no sabía ni por dónde iban los tiros, y entonces dije: ¡tres años! y fue ahí donde tomé la decisión de, vamos, que no quería saber nada del tema: Como iba a durar tres años. Viviendo en un mundo oscuro" (E4), la metáfora del "mundo oscuro" viene señalada por la exclusión, en cuanto que el enfermo con una serie de estigmas tiene en el orden de lo social.
El silencio posterior a la comunicación del resultado de los análisis guarda relación con dos aspectos importantes, por un lado, la "conformación" o el "descubrimiento" para el entorno social de una identidad no manifestada explícitamente y con connotaciones negativas en cuanto a los valores socialmente establecidos. El miedo al rechazo por parte de los familiares, o incluso por sus "iguales", es manifestado explícitamente. Por otro lado, la confirmación, desde el lado del saber médico, de ser una enfermedad incurable sin que la ciencia pueda conjurar la muerte como lo hace en la mayoría de las ocasiones (incluso muchas manifestaciones del cáncer están conjuradas hoy día por la palabra de la ciencia que garantiza una cierta lejanía del fin). Esta sensación de soledad y de angustia, fundamentalmente dadas por el miedo al rechazo, son en parte canalizadas por dos vías. Por los grupos de autoayuda (Abraço, Nuances, Actua) donde se constituyen relaciones "entre iguales" y donde es posible la creación de un vínculo, al mismo tiempo que el VIH/sida se transforma en una actividad en sí misma (charlas, actos, información, visitas a otros afectados). Es posible ir adaptándose a la nueva forma de vida desde un concepto valorado en el universo de la salud: la actividad. El personal sanitario que les atiende llega a convertirse en indispensable, pues sin enjuiciar su conducta los tratan como personas, personas íntegras, no como cuerpos fragmentados, como órganos a curar. El recurso a la familia, los amigos o los compañeros de trabajo, cuando se realiza se efectúa de una forma lenta, una vez pasado un largo período de tiempo "Por miedo al rechazo, si. De hecho mi familia no sabe nada todavía" (E4) El deseo manifestado, por parte de los afectados, de que existan una serie de servicios (asistente social, psicólogo, terapeuta familiar) o una mayor dedicación en tiempo de la persona que les comunica el diagnóstico, ". Que el médico no lo puede hacer, pues que haya otro servicio allí donde el médico pueda decir: ¡Bueno pues ahora pásese a esta consulta que van a hablar con usted!" (E1) que tenga como finalidad el saber que existe la posibilidad de reconstrucción de la persona y no quedarse ante la angustia de la imposibilidad, de la ruptura total como persona y como ser social. Es, fundamentalmente, la palabra la que crea el lazo, el vínculo "Se há quatro anos atrás eu tivesse tido uma pneumonia e me tivesse hospitalizado tinha me cagado de medo, porque pensaría que iría morrer, agora sei que há companheiros que ultrapassaram vinte pneumonías e que continuam aí e saber isso faz-me viver com menos angustia as hospitalizações" (P5).La aceptación de la persona afectada en cualquiera de los grupos (aunque, fundamentalmente, en el de su entorno natural más cercano) hace que se sienta todavía vinculado y no excluido del orden social. Cuanto mayor sea este abanico mayor será la sensación de pertenencia y de integración, en suma de normalidad, "Entre o apoio da minha família, dos meus amigos e tal, ou como se costuma a dizer: sensação de viver" (B1), esta cita es representativa de la relación que se establece, no es la de sida-enfermedad-muerte sino sida-enfermedad-exclusión-muerte.
En las charlas que mantuvimos durante el período de trabajo de campo con los afectados, se distinguen claramente dos tipos de personal sanitario (que afecta de igual manera a médicos, ATS's o auxiliares). Estos serían por un lado los que tratan directamente, y cuya imagen no tiene elemento negativo. Al contrario de antes, se convierten para los afectados en los amparadores frente a los demás sanitarios y a la misma sociedad que les margina. "Las pruebas tardan mucho. Yo te puedo hablar que muchas veces tiene que ser el mismo médico el que vaya a pedirlo como favor (...) Una vez ingresé de urgencia y hasta que al Dr. X no le tocó estar de guardia nadie me ingresó. Estuve tres días y tres noches en un pasillo en urgencias. Ya al Dr. X le tocó de guardia y me mandó para arriba" (E5). Son estos sanitarios los que les devuelven al imagen de personas, su integridad. El personal que no les trata directamente pero que, en determinadas ocasiones, tienen relación con ellos. Constituyen el polo opuesto al anterior y la sensación de abandono que provocan es total. Esto es debido por un lado a la dilatación, cuando no a la negativa para la realización de determinadas pruebas y explicaciones, lo que inquieta y crea inseguridad física en el afectado. Por otro lado, la "incapacidad" de poder denunciar estos actos puesto que pueden resultar ineficaces ante el corporativismo médico existente en la actualidad". Se tapan un poco unos a otros, se van tapando y se defienden entre ellos de una forma que para mí no es positiva, en plan corporativista, es imposible poder denunciar a un médico por no haber sido atendido como Dios manda" (E3). A todo esto hay que juntar la falta de normalización del sida, que hace que se tema por la confidencialidad e intimidad que los afectados reclaman para no ser excluidos. Algunos de nuestros entrevistados afirman: "Existe uma diferença enorme entre o médico que me trata de HIV e o resto do pessoal médico (...) por exemplo, agora estou com problemas para extraír um abcesso enquistado, porque quando dizes que és um HIV há problemas, e agora estou com transtornos na boca e com o dentista também há problemas" (P4). "Últimamente estou tendo problemas com uma enfermeira que me faz a vida amargada. Ela está insegura, tem como medo, sabe?" (B4). No se comprende, por parte de los afectados, cuál es la causa para que exista tal rechazo en el personal sanitario que no les tratan directamente. Los afectados se preguntan: si se conocen las vías de transmisión y se toman las medidas de protección necesarias como con otras enfermedades ¿por qué seguir en esta situación?
Las personas afectadas conocen cuales son las vías de transmisión de la enfermedad y no plantean dudas sobre la misma. Están al tanto de todo cuanto ocurre en torno al sida, sobre todo, si se trata de extoxicómanos y homosexuales. Los médicos dirán que son los homosexuales, principalmente, los que están al día de todos los avances que se dan en torno al VIH/sida y que con su participación en conferencias y congresos constituyen el grupo de enfermos que más saben sobre la enfermedad que les afecta. Es a partir de la certeza sobre las vías de transmisión, acreditadas desde el conocimiento de la ciencia (que se torna en la palabra verdadera, en la palabra de la verdad), que los/as afectados/as quieren normalizar su situación frente al personal sanitario, convirtiendo el VIH/sida en una enfermedad más. Una enfermedad más con la que es necesario tomar unas medidas de prevención pero a la que hay que quitar toda la aureola de miedo y de misterio que aún encierra hoy en día, para una parte significativa de sanitarios.
Este colectivo de personas pasa, a lo largo de su trayectoria de cuidados sanitarios, por distintas fases que conviene analizar para que se pueda comprender su discurso. Los afectados entrevistados consideran que la asistencia primaria existente es un elemento burocratizador e inoperante con relación a la atención a personas VIH/sida. "La primera que te atiendan ¿no? Porque vas al médico porque te duele la cabeza y te manda al hospital. Porque no sabe ni por donde atajar el problema. Que un médico de atención primaria sepa que no puedes tomar aspirinas cuando estas tomando AZT pues es bastante fuerte, y entonces dependes mucho del hospital. (...) desde una simple gripe hasta cualquier otra cosa inmediatamente te mandan al hospital, porque él dice que no sabe y que no entiende." (E3) La mayoría subraya la falta de conocimientos por parte del personal sanitario lo que hace derivar a los afectados hacía los hospitales, creando una gran dependencia hospitalaria y haciendo que su vida ruede en torno al hospital, lo que lo aleja de su medio, impidiéndole la normalización de su vida. "Neste preciso momento nao me fio no meu médico de família, porque nao o vejo capaz de me tratar, por isso eu agora só tenho confiança no meu médico que me segue no hospital (...) e por causa disso criei uma dependencia com relação ao médico do hospital" (P1). Al no cumplir con la función que en principio se tiene asignada, termina por contribuir a una burocratización, lo que incide en la normalización de la vida cotidiana del individuo, dificultando tanto sus relaciones laborales como personales. Si el panorama no es bueno en la asistencia primaria tampoco sale mejor valorado en las urgencias hospitalarias, aunque en éstas se observan posturas diferenciadas, que van desde el rechazo o demora en la atención: "Estuve tres días en un pasillo de urgencias, de urgencias a casa, ambulancia. Así. Horrible. Iba con un papel, un pequeño informe clínico (...) No podía caminar. Tenía un sarcoma con infección. Horrible. Al final ingresé" (E2). Situaciones como estas son frecuentes y contribuyen a la sensación de inseguridad y riesgo para la salud propia, en la medida en que fácilmente puede deteriorarse por las deficiencias inmunológicas; hasta una atención preferente, precisamente por la problemática que presentan. "Porque cuando llego incluso por urgencias, inmediatamente se dan codazos ¡ese es el del sida! Venga a dar prisa que está fatal" (E4) si bien este caso ha sido relatado por uno de los entrevistados, pocos son los que refieren una atención análoga.
Si en las urgencias hospitalarias había división de opiniones, el imagen que tienen los pacientes de las unidades de día es buena. En cuanto a la función que cumplen y a la atención que en ellas reciben. Pues descongestionan las consultas hospitalarias "desde que tenemos los hospitales de día, que se me enchufa allí el suero y vuelvo otra vez a mi casa. Entonces, eso ha sido un adelanto" (E6), o sea, que estas unidades contribuyeron para normalizar la vida cotidiana del afectado: "Olha desde que temos hospitais de día que minha vida passou de novo a ser normal, pena serem tão poucos e pequenos sabe" (B4), en este caso lo que se critica de las unidades de día no es tanto su concepción sino la escasez de las mismas y en algunas ocasiones su tamaño. El saber sobre la enfermedad y el trato que reciben no suele ser cuestionado en antes al contrario enaltecido.
Es necesario saber que opinan los/as encuestados sobre la asistencia hospitalaria. La vida de las personas VIH/sida gira, primordialmente, en torno a los hospitales, ya sea en las consultas externas o cuando son ingresados por una enfermedad oportunista (debido, entre otras cosas, a la ausencia de una asistencia primaria adecuada o a la falta de centros o unidades de día). La atención que reciben difiere considerablemente, en opinión de los afectados, según sea el personal que los trata, si lo hace directamente o lo hace de forma esporádica". Ves a una auxiliar que entra que es que parece que va a apagar el fuego. Porque es que entran (...) con unas caretas que se ponen, que la verdad que impresiona. Luego ves al médico que entra, puf, sin nada, entonces dices ¿por qué tiene que ser esto?" (E2). Mientras que para el personal médico el VIH/sida comienza a estar normalizado, sujeto a unas reglas bastante fijas y estables, por lo cual el tratamiento o los remedios paliativos son posibles y aplicables, para los ATS el tema del VIH/sida es una enorme duda: "Eu estava internada com uma idosa, e quando vinham tirar a pressão arterial com a velhota tudo normal, e para mim colocava dois pares de luvas ora" (P6). Situaciones como estas son cotidianas en los centros hospitalarios: "Dependendo da doença oportunista que tenhas e do serviço a que vás é o que notas" (B3) de ahí que los afectados vean actitudes y comportamientos dispares dentro del colectivo sanitario. Dentro de lo que es el ámbito hospitalario se plantean dos temas importantes para los afectados: muerte y toxicomanía. Son pocas las personas que desean hablar de la muerte de una manera explícita. Sin embargo, cuando lo hacen expresan de forma clara su postura, sobre todo, en lo que se refiere al dolor físico: "Que una persona pueda morir sin dolores y con dignidad, con la morfina o con lo que sea" (E3), "se chegar a esse momento da minha doença o que eu quero é nao ter dores" (P4). Cuando cuestionados sobre la posibilidad de que se experimente con ellos nuevas terapias,en sistema de ensayo clínico, nos afirman: "si ven que no hay solución que dejen de joder, de hacer pruebas, si te están puteando los últimos días de tu vida sacándote por aquí y sacándote no sé qué, y puteándote. Porque al final es puteándote para una serie de historias que a lo mejor pueden ser o que te digan ¿Te ofreces voluntariamente para una investigación? Saceptas, aceptas, pero si no aceptas, no aceptas" (E1) la mayoría de enfermos piden que se los respete en sus decisiones terapéuticas y no los traten como cobayas humanas para experimentación clinica. De ahí que pidan una muerte digna. Sin imaginarse la muerte en el propio hogar (por el deterioro físico al que se llega y el grado de dependencia) el hospital tampoco parece, para los afectados, el lugar más idóneo. A los/as enfermos/as terminales se les echa de la instituición sanitaria, muchas veces, sin tener lugar adonde ir. La creación de centros para crónicos o enfermos terminales, sin ser exclusivamente para pacientes de sida, podría ser una de las posibles soluciones que aportan los entrevistados para hacer frente a este problema. Dos serían los razonamientos: desde un espacio físico (que en los hospitales les es negado o restringido) hasta un personal con una formación adecuada para enfrentarse a este tipo de problemática. Ana, asistente social del HCB, comenta: "Tenemos gente que no puede estar en su casa pero le dan el alta en el hospital, entonces no saben qué hacer con esa persona, normalmente lo derivas a la casa de acogida o se quedan en la pensión y no es la salida con que tratar a esa gente", ésta es la visión que en el momento actual tienen los afectados de la "expulsión" que sufren los enfermos terminales de sida de los hospitales y la sensación de soledad y abandono que provocan.
Otro tema es la asistencia domiciliaria. Muchos de los afectados entrevistados principalmente los portugueses desconocen la existencia de tal servicio, pero una vez propuesto es unánimamente aceptado, siempre y cuando esta medida no sirva para enmascarar un rechazo o una exclusión del centro hospitalario. El lado positivo de este tipo de asistencia radica en que el enfermo está en su entorno, en lo que se considera su medio habitual. Puede ser más económico para la institución sanitaria. Son muchas las ocasiones en que el entorno está deteriorado y este tipo de solución no resulta viable, por lo que se recurre a la creación de centros de acogida (tipo Cáritas o ACTUA en Barcelona, Sol en Lisboa y Casa Filhos de Oxúm en Porto Alegre y São Paulo) para que se resuelvan las facetas médica y social. La demanda de asistencia doméstica domiciliaria iría en el mismo camino de normalización de la vida cotidiana del paciente, si bien, quedaría un tanto incompleta al necesitar el afectado una atención (que podría ser cubierta con voluntariado a modo de los grupos "self-help" tan abundantes en Estados Unidos) que cubriera el plano afectivo y social y que alejara el fantasma de la soledad. La responsable del servicio de asistencia domiciliaria del HCB afirma: "A lo mejor la asistencia domicilaria se tiene que encargar más de ir al mercado, comprar la comida. Dejar todo un poco planificado para que pueda la persona comer, desayunar y cenar. Pero creo que se podría añadir una parte de voluntariado que trabajara de forma gratuita y que sería más bien para hacer compañía (...) Un enfermo que no pueda salir de su casa uno de los grandes problemas que tiene es la soledad (...) La misma soledad te crea más angustia. O tú te sientes empeorar a nivel de enfermedad". Lo que esta reponsable demanda es la asistencia total, en cuanto a personas necesitando de una serie de atenciones que están estrechamente relacionadas entre sí. De ahí que se pida una coordinación entre las distintas entidades que proporcionan este tipo de servicios (que van desde la asistencia médica a la domiciliaria o la integración del voluntariado en los planes de acción). Barcelona y Porto Alegre son las dos ciudades en que el servicio domiciliario está más desarrollado y en las cuales las ONG tienen un papel de intervención social y de articulación con los respectivos centros hospitalarios.
Conclusión
A lo largo de esta investigacion aquí relatada se constata que las pautas que rigen la vida de las instituciones hospitalarias, basadas en la negación de la problemática del sujeto, incrementan todavía más la falta de intimidad y de individualidad, y fragilizan el sentimiento de identidad y la autoimagen del afectado. En consecuencia, refuerzan su dependencia, incapacidad, sensación de inferioridad y estigmatización. Prevalece el paradigma reduccionista o de simplificación en la práctica profesional, y no se da una ruptura con el modelo biomédico en la medida en que el punto de observación y de intervención sigue siendo el hospital. No se propone una intervención en el contexto real de vida de la persona. Una relectura de las prácticas y acciones de los profesionales, basada en el estudio etnográfico de la dinámica de las instituciones, revela que las rutinas adoptadas por el personal sanitario reproducen los problemas existentes en el marco social. El aspecto más significativo del análisis de los discursos tanto de los profesionales como de los afectados es el rechazo que parte del personal sanitario tiene, mayoritariamente, en torno a los afectados por el VIH/sida. Aquellas personas que les atienden directamente suelen tener una relación normalizada con ellos/as. La manifestación explícita de este rechazo se hace posible debido a que existe un discurso social que discrimina a personas con actitudes y comportamientos diferentes a los asumidos por la mayoría. La ausencia de una información adecuada, con un canal legitimado desde la instancia del saber, de la verdad (en este caso de la ciencia) ha sido un factor importante en la consolidación de la situación actual. Convendría que elaborar campañas, tanto para los sanitarios como para la población general, donde se remarquen o tengan en cuenta las medidas de prevención de forma clara y concisa. Hay necesidad de normalizar, de no marginar, a determinados grupos sociales como homosexuales, prostitutas y drogodependientes. Se trata de desculpabilizarlos.
Relación de entrevistados:
Brasil - Hospital Clínicas de Porto Alegre - Porto Alegre (HCPOA)
B1: Fabio - vía homosexual - 33 años - profesor de educación física.
B2: Carlos - vía homosexual - 29 años - abogado.
B3: Claudio - vía heterosexual - 26 años - ingeniero técnico.
B4: Mónica - vía heterosexual - 33 años - periodista.
B5: Claudionice - usuaria de drogas - 28 años - estilista.
B6: Juliano - usuario de drogas - 25 años - estudiante universitario.
España - Hospital Clínico y Provincial de Barcelona - Barcelona (HCB)
E1: Oscar - vía homosexual - 31 años - diseñador gráfico.
E2: Raúl - vía homosexual - 29 años - policía.
E3: Nuria - vía heterosexual - 31 años - ama de casa.
E4: Mario - Heterosexual - 27 años - ingeniero técnico.
E5: Victor - usuario de drogas - 30 años - albañil.
E6: Mercé - usuaria de drogas - 31 años - peluquera.
Portugal - Hospital de Santa Maria - Lisboa (HSM)
P1: Luís - vía homosexual - 32 años - economista.
P2: Pedro - vía homosexual - 29 años - arquitecto.
P3: João - vía heterosexual - 35 años - profesor universitario.
P4: Helena - vía heterosexual - 30 años - periodista.
P5: Ana - usuaria de drogas - 25 años - estudiante universitaria.
P6: Miguel - usuario de drogas - 27 años - estudiante universitario.
Referências
Betanini, Tonino (1981). Espaço e ciências humanas. Rio de Janeiro: Paz e Terra. [ Links ]
Caldas, José M. P. (1995a). SIDA: La enfermedad y el estigma (pp.121-137). In Anais, 5. Congreso Español de Sociología. Granada: Federación Española de Sociología. [ Links ]
Caldas, José M. P. (1995b). SIDA: Representações sociais de uma enfermidade. Revista Forum Sociológico, (6), 109-116. [ Links ]
Caldas, José M. P. (1997a). Aprender a vivir: La adaptación psicosocial a la enfermedad física de la persona VIH. Tesis de Maestría, Barcelona: Universidad de Barcelona, Facultad de Medicina, Barcelona, España. [ Links ]
Caldas, José M. P. (1997b). HIV Seropositivity as a major risk factor for suicide in the general hospital. Publicación Oficial de la Sociedad Española Interdisciplinaria de SIDA, 8(7), 97-125. [ Links ]
Caldas, José M. P. (1998a). Sida, la enfermedad del siglo (pp. 236-244). In Anais, 5. Congreso Español de Sociología, 1998. Granada: Federación Española de Sociología. [ Links ]
Caldas, José M. P. (1998b). Case report: Psychologic approach with syntomatic HIV (pp.24-38). In Anais. Conferência AIDS-SP: 15 anos de luta: Compromisso, ética e cidadania. São Paulo: CRT DST/AIDS-SP. [ Links ]
Coe, Rodney M. (1973). Sociología de la medicina. Madrid: Alianza. [ Links ]
Colóm, Rosé (1996). Aprender a vivir: La construcción de la identidad de la persona con discapacidad física. Tesis doctoral, Universidad de Barcelona, Barcelona. [ Links ]
Foucault, Michel (1987). Vigiar e punir. Petrópolis, RJ: Vozes. [ Links ]
Goffman, Erving (1992). Internados: Ensayos sobre la situación social de los enfermos mentales. Buenos Aires, Argentina: Amorrortu. [ Links ]
Japiassu, Hilton (1976). Interdisciplinaridade e patologia do saber. Rio de Janeiro: Imago. [ Links ]
Minayo, Maria C. de S. (1996). O desafio do conhecimento: Pesquisa qualitativa em saúde. Rio de Janeiro: Hucitec-Abrasco. [ Links ]
Recebido em 07 de abril de 2003
Aceito em 26 de abril de 2003
Revisado em 22 de julho de 2003
Notas
1 En España (Barcelona - Hospital Clinico y Provincial de Barcelona "HCB"), en Portugal (Lisboa - Hospital de Stª. Maria "HSM") y en Brasil (Porto Alegre - Hospital Clínicas de Porto Alegre "HCPOA").
2 Indinavir (IDV), ritonavir (RTV), saquinavir (SQV), nelfinavir (NFV) y amprenavir (AMV).
3 Nevirapina (NVP), delavirdina (DLV) y efavirenz (EFZ).
4 El número de casos nuevos de sida ha disminuido más de 60% en los últimos cinco años debido al conjunto de los avances de la lucha contra el sida, tanto en la prevención como en la asistencia sanitaria, pero fundamentalmente es atribuible a los nuevos tratamientos antirretrovirales. Los enfermos de sida viven más tiempo, y el número de personas que tienen un diagnóstico de sida y que permancen con vida aumenta vertiginosamente. En la década de los ochenta la mortalidad es de un 80% hoy en día no sobrepasa los 43%. El mayor descenso se registra entre 1996 y 1997, mientras que en los últimos años la incidencia tiende a estabilizarse.
5 Una persona VIH+ puede ser mirada en una visita de rutina por más de 6 expertos (por ejemplo: infectólogo, psiquiatra, dermatólogo, oftalmólogo, psicólogo, neurólogo, etc.).
6 El enfoque multidisciplinar implica una simple yuxtaposición de los recursos de varias disciplinas sin relación entre las mismas, con diferentes objetivos y en ausencia de cooperación (Japiassu 1976, p.72-73). El médico/a es el coordinador del equipo y cada disciplina mantiene el control total de su área y contribuye de acuerdo con su especificidad, sin integración conceptual ni metodológica, para eso es suficiente conocer su propia área. Las reuniones de equipo suelen mantener reglas de autoridad y control, y la comunicación lateral puede verse afectada y suele ser escasa.
7 Se trata de un término que en castellano se ha traducido con expresiones como asesoramiento, consejo, consejo asistido, asesoramiento preventivo y relación de ayuda. Ninguna de ellas recoge adecuadamente la riqueza del término anglosajón, que hace referencia a una forma profesional de prestar ayuda en el ámbito médico a través de intervenciones psicoeducacionales estructuradas. Las actividades de counselling han tenido un desarrollo importante a partir de la participación de profesionales de salud mental en los equipos interdisciplinarios encargados de la asistencia a los enfermos con sida. Su aplicación, en este ámbito, se ha centrado en tres campos muy específicos: (1) Counselling sobre la realización de la prueba diagnóstica sobre el VIH; (2) Counselling respecto a la reducción de riesgos para contraer la enfermedad; (3) Counselling respecto al desafio de algunas de las consecuencias médicas, sociales y psicológicas de la enfermedad.
8 El nivel de cambio interdisciplinar, a semejanza de un "puente", crea las estructuras de un nuevo conocimiento. En la convivencia y en la organización del trabajo multiprofesional, cada uno de sus elementos es portador de esquemas referenciales adquiridos en su formación o experiencia, y tiene la oportunidad de un cambio y una eventual generación de nuevos conocimientos. Para llegar al nivel interdisciplinar es necesario, como afirma Japiassú, "que cada uno esté impregnado de un espíritu epistemológico suficientemente amplio, para que pueda observarlas relaciones de su disciplina con las demás, sin negligenciar el terreno de su especialidad".
9 Período político (1926-1974) caracterizado por la doctrina social fascista del gobierno del dictador Salazar. Arquitectonicamente este período político se caracteriza por edifícios de líneas austeras y de dimensiones gigantescas, "edifícios fortaleza".
10 P2, " El pueblo nunca es respetado, pues tener que ir bajo la lluvia y sin poder mirar por las gotas que me colocaron en oftalmología (...) es de clamar a los cielos (...) anda una persona pagando a la seguridad social, para ser atendido de esta manera".
11 Aunque, en principio, debe ser labor del médico/a o del psicólogo/a la comunicación del diagnóstico, el personal sanitario se encuentra con situaciones en las que no sabe cómo abordar a una persona o a una família a la que no se le ha ofrecido ningún tipo de "contención". El no saber qué hacer coloca al sanitario en una situación de impotencia claramente expresada. La ausencia de información sobre los recursos existentes contribuye a aumentar esta sensación de impotencia. Y no es solamente "hacerse cargo del afectado", sino también en muchas ocasiones, de las propias familias que se muestran con fuerte carga de ansiedad y necesidad de apoyo e información "Claro, es que todo eso está relacionado, el apoyo psicológico no es solo al paciente, a la familia también, muchas familias no quieren llevarse a los enfermos por miedo, por no saber tratarlos o atenderlos en sus casas".
12 Mas conocido por síndrome de burn-out.
13 Javier médico de medicina interna del HCB.
14 "Hay mucho miedo en el personal de salud, sobre todo debido al desconocimiento. Esto también ¿no?, que no tenemos la suficiente información todos, o formación sobre cómo atender a ese tipo de pacientes."
15 Oriol médico residente de enfermedades infecciosas del HCB.
16 Declaración de un médico del HCPOA "En mi hospital a lo que más pegas ponen, y que prácticamente nunca lo hacen es una autopsia a un cadáver de sida, por mucho que digas que no sabes exactamente la causa nos hacen dar muchas vueltas, ir a un sítio y a otro, y eso también fastidia. No es un camino despejado, es una lucha".
17 Conversación entre un médico y un enfermero del HSM: "Sí, sí demora en el tratamiento, demora en el ingreso, no atenderle por ejemplo en urgencias, decirle que no tiene nada que se vaya a su casa, sí, sí. (...) Sí, sí por supuesto este es el drogata de siempre hala, que se vaya a su casa, que nos deje en paz, o por ejemplo tiene un corte, pues supone coserle, el coserle de una forma detalladamente, coserle deprisa y corriendo, bien, éste nos lo quitamos de encima porque es sidoso".
18 Relato de una médica de urgencias del HCB.
19 Extracto de una entrevista concedida a nosotros por uno de los médicos del HCPOA. "Yo lo noto en muchos compañeros nuestros que cuando ven que son seropositivos el trato ya no es el mismo, son déspotas con ellos y los tratan fatal. Y no me parece normal. O sea, yo te puedo decir que algunos toxicómanos que tengo sí se merecen ese trato o bien porque nos han robado la radio, el monedero y entonces vale. Pero otra persona que es normal, que a lo mejor, por ejemplo yo tengo un chico que es hemofílico, ese chico no tiene la culpa y nadie por eso le tiene que tratar mal, porque él no se lo ha buscado".
20 Confidencia de un residente del HCB.
21 "No es sólo perder la vida, sino en las condiciones que vas a vivir cierto tiempo. Y las connotaciones sociales. Y el miedo de contagiar a tu familia también. Yo creo que uno de los problemas más grandes de hoy en día son las connotaciones sociales".
22 Sonia enfermera del servicio domiciliario del HCB.
23 "Las vías de transmisión (...) Se saben las típicas pero hay muchas más. Veamos, por ejemplo una verruga (...) cuando estás quemando se forma un polvillo que tiene virus y se ha demostrado que VIH, el virus del papiloma humano en personas normales, o sea, que tienen una verruga, tú la electrocoagulas y entonces en ese polvillo hay virus (no se entiende), a algunos cirujanos que han manejado electrocoagulación y a algunos dermatólogos les ha salido en la laringe papilomas, con lo cual (...) o en la nariz, o en el área respiratoria, entonces hasta que punto al electrocoagular no sólo está volando el VIH".
24 "Yo pienso que toda la gente cuando le comunican el tema del sida tiene las mismas reacciones que podíamos tener hace años: miedo, en un primer momento, o pánico. Y yo me acuerdo cuando me lo dijeron que me quedé como paralizado, no sé, te venían un montón de cosas a la cabeza y estabas paralizado, no podía reaccionar"
25 "Yo si hace cuatro años hubiera tenido una neumonía y me hubiesen hospitalizado me hubiera cagado de miedo, porque pensaría que me iba a morir, ahora sé que hay compañeros que han pasado veinte neumonías y que están aquí y eso te hace vivir con menos angustia las hospitalizaciones".
26 "Entre el apoyo de mi familia, de amigos y tal, pues como se suele decir: ¡sensación de vivir!"
27 "Hay una diferenciación muy grande entre el médico que me trata el VIH y el resto del personal médico (...) pues por ejemplo, ahora estoy teniendo problemas para quitarme un absceso enquistado, pues, en cuanto dices que eres VIH hay problemas, ahora estoy con problemas en la boca y con el dentista también hay problemas".
28 "He estado últimamente dando con una enfermera que es la que me está amargando. Porque está insegura, tiene como miedo ¿sabes?".
29 "Ahora mismo no me fiaría de mi médico de cabecera porque he visto que es un inhábil en el tema de mi enfermedad y entonces yo ahora mismo en quien tengo confianza es en mi médico del hospital de Stª. Maria (...) se crea un poco de dependencia con respecto a tu médico."
30 "Mira desde que ya tenemos los hospitales de día que mi vida se normalizó, lo que lamento es su escasez y sus reducidas dimensiones".
31 "Yo estaba con una señora mayor ingresada y venía, le tomaba la tensión a la señora y luego para tomármela a mí se ponía dos pares de guantes".
32 "Según la afección oportunista que tengas pues puedes ir a un servicio o a otro, entonces es que lo notas."
33 "Si llega un momento en el que desarrollo la enfermedad lo que quiero es no tener dolores".














