Services on Demand
article
Indicators
Share
Estudos e Pesquisas em Psicologia
On-line version ISSN 1808-4281
Estud. pesqui. psicol. vol.21 no.3 Rio de Janeiro Sept./Dec. 2021
http://dx.doi.org/10.12957/epp.2021.62731
Estudos e Pesquisas em Psicologia
2021, Vol. 03. doi:10.12957/epp.2021.62731
ISSN 1808-4281 (online version)
PSICOLOGIA CLÍNICA E PSICANÁLISE
"Médico Disse que Era Só Psicológico": Analisando o Lugar da Psicologia no Campo da Saúde
Isabela Cedro Farias* ; Samara Vasconcelos Alves**
; Samara Vasconcelos Alves** ; Camilla Araújo Lopes Vieira***
; Camilla Araújo Lopes Vieira*** ; Luis Achilles Rodrigues Furtado****
; Luis Achilles Rodrigues Furtado**** ; Aluísio Ferreira de Lima*****
; Aluísio Ferreira de Lima*****
Universidade Federal do Ceará - UFC, Fortaleza, CE, Brasil
Endereço para correspondência
RESUMO
As clínicas-escola de Psicologia vêm ocupando um lugar de centralidade nas regiões onde estão inseridas, pois acabam por dar suporte aos casos de "saúde mental" das redes de assistência social, educacional e, sobretudo, da saúde. Nesse sentido, nosso objetivo foi analisar os encaminhamentos da Atenção Primária à Saúde (APS) do município de Sobral-CE ao serviço-escola de Psicologia da Universidade Federal do Ceará (UFC). O estudo foi qualitativo e documental, uma vez que 293 prontuários, oriundos da APS, foram a fonte de pesquisa. Os dados foram analisados por meio da Análise de Discurso Crítica e a reflexão tomou como referência saber quem eram os profissionais que encaminhavam, o que "diziam" ao encaminhar e quais as sugestões de tratamentos consideravam mais adequadas. Constatamos que os psicólogos são os profissionais que mais encaminham ao serviço. Nos encaminhamentos feitos pelos médicos, percebemos a dificuldade de lidar e mesmo reconhecer o que não é palpável, com o que é "só psicológico". Por fim, consideramos que o que não pode ocorrer na atenção básica em saúde é a própria Psicologia, no entanto, as grandes filas de espera e os encaminhamentos massivos às clínicas-escola de Psicologia deflagrem o reconhecimento da importância da clínica, do atendimento individual.
Palavras-chave: saúde mental, psicologia clínica, clínicas-escola, atenção primária à saúde.
"The Doctor Said it Was Psychological": Analyzing the Position of Psychology in the Health Field
ABSTRACT
The Psychology school clinics have a central importance in the regions where they are placed, because of the mental health support they give to cases from social assistance, educational and mainly health systems. Thus, our aim was to analyze the city of Sobral's Primary Health Care (PHC) referrals to the Psychology service of the Federal University of Ceará (UFC). This study was a qualitative and documentary research, using 293 medical records from PHC as source. The data were analyzed by means of the Critical Speech Analysis (CSA) and the reflection highlights to identify which professionals were referring, what "they said" when referring and what suggestions of treatments they considered more appropriate to the case. We found that psychologists are the professionals who most refer to the service. In the referrals made by the doctors, we realized the difficulty of medicine in dealing with and even recognize what is not touchable, what is "only psychological". Finally, we consider that what can not occur in the PHC is Psychology itself, however, the large waiting lines and the massive referrals to the school clinics of Psychology trigger the recognition of the importance of the clinic and of the individual care.
Keywords: mental health, clinical psychology, school clinics, primary health care.
"El Doctor Dijo que Era Solo Psicológico": Analizando el Lugar de la Psicología en el Campo de la Salud
RESUMEN
Las clínicas-escuela de Psicología vienen ocupando un lugar de centralidad en las regiones donde están insertadas, pues acaban por dar soporte a los casos de "salud mental" de las redes de asistencia social, educativa y, sobre todo, de la salud. En ese sentido, nuestro objetivo fue analizar las derivaciones de la Atención Primaria a la Salud (APS) del municipio Sobral-Ce. El estudio tuvo un enfoque cualitativo y documental, ya que 293 prontuarios, venidos de la APS, fueron la fuente de investigación. Los datos fueron analizados por medio del Análisis de Discurso Crítico y la reflexión tomó como referencia saber quién eran los profesionales que derivaban, lo que "decían" al derivar y cuáles las sugerencias de tratamientos consideraban más adecuadas. Constatamos que los psicólogos son los profesionales que más derivan al servicio. En los encaminamientos hechos por los médicos, percibimos la dificultad de tratar e incluso reconocer lo que no es palpable, con lo que es "solo psicológico". Por ultimo, consideramos que lo que no puede ocurrir en la APS es la Psicología misma, pero, las grandes colas de espera y los encaminamientos masivos a las clínicas-escuela de Psicología deflagran el reconocimiento de la importancia de la clínica, de la atención individual.
Palabras clave: salud mental, psicología clínica, clínicas-escuela, atención primaria a la salud.
A configuração da Saúde Pública no Brasil é dinâmica, peculiar e em constante construção. Desde os movimentos que construíram a Saúde como direito de acesso universal a ser implementado e garantido pelo Estado com participação ativa da população até as ferramentas mais recentes de aprimoramento do cuidado, vemos que cada vez mais é necessário repensar estratégias, avaliar resultados, discutir diretrizes e novos processos de trabalho.
Em 1994, foi implantada a Estratégia de Saúde da Família (ESF) que teve como desafio modificar gradualmente o modelo de atenção à saúde, rompendo com uma atuação curativista e hospitalocêntrica. A Atenção Primária a Saúde (APS) tem na ESF eixo estruturador de seu desenvolvimento e da sua expansão pelo Brasil, sendo o primeiro elemento de um processo de atenção continuada, devendo, para isso, deter os atributos requeridos de uma atenção básica, quer seja a integralidade ou a continuidade dos cuidados, ambos fortemente dependentes de um efetivo sistema de referência e contra-referência (Aguilera, França, S. T. Moysés, & S. J. Moysés, 2013), entendido como mecanismo de encaminhamento mútuo de pacientes entre os diferentes níveis de complexidade dos serviços (Serra & Rodrigues, 2010). Na ESF, atuam as chamadas equipes de referência, constituídas a partir de um modelo multidisciplinar (composta por médico, enfermeiro, agente comunitário de saúde, técnico e auxiliar de enfermagem), com a proposta de que pessoas se responsabilizem por pessoas e não por atividades e processos (Ministério da Saúde, 2010). Preconiza a corresponsabilidade entre equipe e população assistida, em consonância com a proposta de Promoção da Saúde.
Assim, construiu-se a versão brasileira da APS, com o objetivo de concretizar um modelo baseado na promoção da saúde, implantação de um cuidado continuado. Pela Política Nacional de Atenção Básica (Ministério da Saúde, 2012), este nível de atenção deve ser desenvolvido com mais alto grau de descentralização e capilaridade, ocorrendo no local mais próximo da vida das pessoas.
Essa rede de cuidados em saúde é composta de vários dispositivos organizados em diferentes níveis de atenção e uma das interações que ocorrem entre eles pode ser feita por meio de encaminhamentos, de acordo com os critérios institucionais ou o entendimento de cada profissional. Estudar a maneira como os encaminhamentos ocorrem e o que eles apontam quanto ao cuidado de uma população é uma forma de refletir, repensar estratégias, pressupostos já consolidados e por isso mesmo não questionados.
Nesse cenário da APS, demandas em saúde mental são cada vez mais crescentes. Não é à toa que a portaria nº 154 de 24 de janeiro de 2008 sugere a inserção de ao menos um profissional de saúde mental em cada equipe de Núcleo de Apoio à Saúde da Família (NASF), podendo ser psiquiatra, psicólogo ou terapeuta ocupacional, uma vez que 56% dos profissionais da atenção básica reconhecem atender demandas de saúde mental em sua prática (Ministério da Saúde, 2008). Já no Caderno de Atenção Básica- Saúde Mental (Ministério da Saúde, 2013), documento mais recente, é apresentado que uma a cada quatro pessoas que procuram a APS tem algum transtorno mental segundo a décima edição da Classificação Estatística Internacional de Doenças e Problemas Relacionados com a Saúde (CID 10). Nesse contexto, as clínicas-escola de Psicologia têm aparecido como importantes centros de recebimento de tais demandas, via encaminhamento da APS.
Para Gauy e Fernandes (2008), a clínica-escola em Psicologia configura-se como um ambiente associado a uma instituição de ensino, no qual o aluno completa sua formação ao realizar a prática clínica sob a orientação de um professor supervisor. Sua implantação é prevista pelo parecer 403/62, que criou a profissão do psicólogo e que foi regulamentada pela lei 4.119/62, ficando prevista a organização de serviços clínicos e de aplicação à educação e ao trabalho, orientados e dirigidos pelo Conselho dos Professores do curso, abertos ao público, de forma gratuita ou remunerada. Alguns estudos apontam a necessidade de conhecer a clientela do serviço com o intuito de articular a oferta à demanda da população e abordam a relevância de caracterizar o perfil do público atendido para melhor adequar as ações do serviço (Vivian, Timm, & Souza, 2013; Maraviesk & Serralta, 2011; Borsa, Oliveira, Yates, & Bandeira, 2013; Justen et al., 2010).
Destacando o papel da clínica-escola como espaço de formação, Marcos (2011, p. 2016) considera "lugar da pesquisa e da reflexão, ponto de interseção da universidade com a comunidade. A universidade não existe autonomamente, ela existe em relação com a comunidade e com a sociedade". Nesse sentido, o compromisso de formação não é exclusivamente acadêmico, mas também clínico, ético e político, tendo em vista que inclui os processos de atenção à saúde e ao sofrimento psíquico. Ter implicação com a comunidade o expande, ainda que não seja seu propósito primeiro, às insígnias éticas do compromisso social.
Santos (2016) constatou que a APS do município de Sobral-CE é a segunda maior fonte de encaminhamentos ao Serviço-escola de Psicologia Aplicada Raimundo Medeiros Frota, clínica-escola de Psicologia da Universidade Federal do Ceará. Para Schwartz, Bertulozo, Maciel e Lima (2010) encaminhamentos excessivos têm efeitos negativos para a efetivação do cuidado e não são resolutivos, pois muitas vezes os usuários transitam entre instituições sem receber o cuidado que realmente precisam:
Muitas são as reclamações quanto aos excessivos encaminhamentos para serviços que a unidade deveria ofertar, tais como consultas de rotina, sendo frequentemente encaminhados para a Policlínica, por falta de profissionais ou por impossibilidade na marcação de consultas, fato que constitui um problema de gestão, com implicações nos direitos dos usuários e nos vínculos que eles estabelecem ou não com o serviço mais geograficamente próximo de onde moram. (Schwartz, Bertulozo, Maciel, & Lima, 2010, pp. 2150)
Esse itinerário nada terapêutico retrata as dificuldades estruturais políticas do Sistema Único de Saúde em garantir o cumprimento dos seus princípios e diretrizes no cotidiano dos serviços de saúde. A questão está em total consonância com a cultura fortemente enraizada dos encaminhamentos, do "manda pra lá" e "manda pra cá", configurando uma verdadeira "empurroterapia" (Zambenedetti & Perrone, 2008).
Nosso estudo, portanto, teve o objetivo de analisar os encaminhamentos da APS do município de Sobral-Ce ao Serviço-escola de Psicologia (SPA) da Universidade Federal do Ceará. Consideramos que nossa pesquisa é relevante por colocar em foco a discussão da Saúde Mental na APS, por refletir sobre o espaço e importância que tem sido dado ao sofrimento subjetivo nesse nível de atenção.
De forma esquemática, inicialmente descreveremos os aspectos metodológicos e éticos de nossa investigação. Em seguida apresentamos os resultados procurando refletir com base em três aspectos: quem são os profissionais que encaminham, o que dizem ao encaminhar para o SPA (como justificam esse procedimento, como nomeiam a queixa que acreditam ser o diagnóstico) e quais as sugestões de tratamentos consideram mais adequados ao caso. Finalmente, discutiremos acerca desses dados a partir do referencial da Análise de Discurso Crítica.
Método
A presente pesquisa fez uso de uma metodologia qualitativa documental, que partiu de uma questão exploratória. O lócus de seu desenvolvimento foi o SPA Raimundo Medeiros de Frota, do curso de Psicologia da Universidade Federal do Ceará, localizado no centro da cidade de Sobral-Ce. No município, o curso de Psicologia existe desde 2012 e tem o SPA como um dispositivo que completa a formação do aluno, ao mesmo tempo que promove o contato com a comunidade. O SPA está em atuação desde o ano de 2012 e, embora seja um equipamento regulamentado pela legislação de criação dos cursos de Psicologia, foi fruto de lutas políticas e greves de discentes e docentes devido à demora em sua implantação. Apesar do serviço ser recente, já possui mais de mil prontuários. Vale ressaltar que algumas pessoas que procuraram o serviço ainda estão na fila de espera devido à alta demanda. Entre as atividades realizadas no SPA, tem-se: acolhimento, triagem, atendimentos individuais, atividades grupais, entre outros.
O estudo foi documental, tomando-se os prontuários do SPA como fonte. Primeiramente, foi realizada a categorização das informações dos prontuários (data de admissão, sexo, idade, queixa, forma de encaminhamento, procedimento adotado, situação atual), de um a mil, através do programa IBM Statistical Package for the Social Sciences for Windows (SPSS). As informações colhidas foram transpostas para o referido programa de modo a facilitar a análise estatística e a interpretação dos dados. Tal processo nos levou especificamente às informações sobre os encaminhamentos ao SPA pela APS do município. Foram nesses os casos em que nos detivemos para a análise, sendo nossa amostragem constituída, portanto, de 293 prontuários do SPA oriundos da APS. De posse dos prontuários, buscamos refletir com base em três aspectos: quem eram os profissionais que encaminhavam, o que diziam ao encaminhar para o SPA (como justificam esse procedimento, como nomeiam a queixa que acreditam ser o diagnóstico) e quais as sugestões de tratamentos consideravam mais adequadas ao caso.
Os dados foram analisados a partir da Análise de Discurso Crítica (ADC) do linguista Norman Fairclough, para quem a linguagem é entendida como parte irredutível da vida social e é interconectada dialeticamente a outros elementos sociais (Resende & Ramalho, 2011). Como forma de tornar a discussão mais rica e representativa, utilizamos trechos de alguns registros dos prontuários analisados. Para garantir o sigilo do usuário do serviço, o prontuário foi representado pela letra "P" seguido do número referente à ordem de registro e arquivamento no serviço (Ex.: "P123", referente ao 123° prontuário na ordem dos registros).
Vale ressaltar que os prontuários que foram analisados são fontes sigilosas de informações. Têm acesso ao seu manuseio apenas os estagiários, coordenadores do serviço e professores-supervisores. Dessa forma, submetemos a presente pesquisa ao Comitê de Ética da Universidade Federal do Ceará (UFC) através do portal eletrônico da Plataforma Brasil. O projeto foi aprovado nos termos do parecer nº 1.520.402 e CAAE: 53570816.1.0000.5054.
Resultados e Discussão
Ao entrarmos em contato com os prontuários, percebemos que o encaminhamento é um documento escrito e assinado, com a logomarca ou não do sistema de saúde, por um profissional. Esse registro foi para nós um fator de extrema relevância, tornando-se fonte rica de coleta de informações importantes. Além de identificar a Unidade Básica de Saúde (UBS) e o profissional que encaminhava, permitiu-nos perceber como as queixas eram apresentadas, quais as demandas que justificavam o encaminhamento, a abertura ou não para um diálogo sobre o caso e, em alguns casos, até sugestões de tratamento.
Constatamos que entre os profissionais da UBS que mais encaminham estão: os psicólogos (25,8%), os médicos generalistas (22%), os psiquiatras (15,1%) e os enfermeiros (11,3%) (Figura 1).
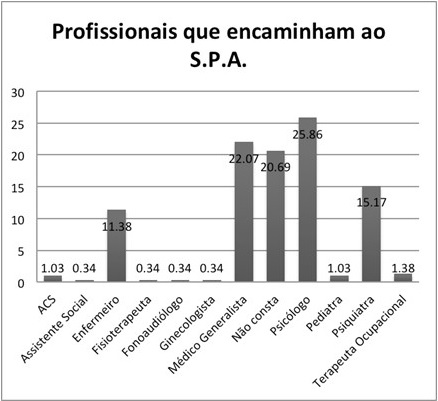
Cabe salientarmos que em 20,6% dos casos não foi possível identificar o profissional que havia feito o encaminhamento. Esse dado representa os casos em que o encaminhamento era feito, mas não havia carimbo e nem identificação do profissional que o fazia. Devido à realidade do município e diante de sua particularidade de ser um serviço-escola, uma possível explicação para o elevado número de encaminhamentos sem identificação é a possibilidade de terem sidos realizados por estudantes, estagiários, técnicos de enfermagem, enfim, por outros profissionais que transitam na rede e a constituem, portanto, confirmando o caráter formativo que tem a rede de saúde do município, com seu sistema ensino-serviço.
Surpreendeu-nos ser maior o número de encaminhamentos por parte da categoria dos psicólogos. Partíamos do pressuposto que eram profissionais não psicólogos que encaminhavam em maior escala, já que a literatura anteriormente apresentada mostrou a dificuldade que tem a equipe mínima das UBS em lidar com os casos tidos como de "saúde mental", daí decorrendo o fato do encaminhamento aparecer como principal ação tomada para tais casos. Assim, reflitamos: o que isso nos diz?
Inicialmente é importante pontuarmos que os psicólogos que circulam na rede de APS do município de Sobral ou são os das equipes de NASF ou das residências multiprofissionais existentes na rede, anteriormente apresentadas. As equipes de NASF devem trabalhar, sobretudo, com o apoio matricial às Equipes de Saúde da Família. Atendimentos individuais não são indicados e as normas do Ministério da Saúde sobre a atuação do NASF são taxativas ao colocarem que devem ocorrer apenas em último caso: "O atendimento clínico individual faz parte apenas ocasional das atribuições regulares dos profissionais do NASF." (Ministério da Saúde, 2010, p. 65) e "tal atendimento direto e individualizado pelo NASF ocorrerá apenas em situações extremamente necessárias" (Ministério da Saúde, 2010, p. 8). Interrogamo-nos sobre quais situações seriam "extremamente necessárias" e, inclusive, quem definiria a extrema necessidade: os dados epidemiológicos ou as demandas dos sujeitos? Tendo em vista a experiência de uma das pesquisadoras com o trabalho na rede de Assistência Social e dialogando com os profissionais da saúde, especialmente das equipes de NASF, o "extremamente necessário" tem relação com as notificações do município para os casos, por exemplo, de tentativa de suicídio, depressão, anorexia, entre outras situações em que a busca ativa é acionada. Ou seja, os casos em que há um comprometimento nos dados epidemiológicos do município, patologias que têm uma repercussão social maior e desastrosa, caso não tenha acompanhamento por parte do município. É pertinente, ainda relembrar que um dos eixos de atuação da equipe do NASF é a Saúde Mental, que tem como duas principais responsabilidades a população e a equipe de ESF. Como responsabilizar-se pela população se não se pode atender um de seus eixos de atuação: os casos de Saúde Mental?
Em relação às Residências Multiprofissionais no município, também atuam como Apoio Matricial. Os profissionais que compõem a equipe têm sobrecarga de atuações e atribuições e, tal como as equipes de NASF, também não são incentivados à prática da escuta. Sob essa perspectiva, compreendemos que os psicólogos, de fato, atuam conforme dita a política, adequando-se à realidade das demandas epidemiológicas e orçamentárias, acabando por se institucionalizarem, através, inclusive, da prática mais comumente adotada nos serviços: ações em grupo. Contudo juntar várias pessoas em uma sala com queixas que se apresentam como supostamente semelhantes não garante a produção de uma coletividade. No documento mais recente do Ministério, que também trata da atuação das equipes de NASF (Brasil, 2014), é sugerido que as equipes de NASF executem ações como grupos educativos, grupos terapêuticos, grupos na abordagem de terapia comunitária, atividades de relaxamento em grupo, grupos de promoção à saúde, grupos abertos de acolhimento, grupos temáticos relacionados a determinadas patologias (hipertensão, obesidade), grupos de medicação, entre outros. Essas atividades, ao tentarem massificar e agrupar uma demanda como sendo uma só, conseguem atender mais e em menos tempo. Todos são colocados como iguais e dentro da mesma categoria de sofrimento, sem que haja outra possibilidade de escolha ou modo de intervenção.
Para Altoé (2005, p. 78) "toda instituição total pretende abarcar a totalidade da vida do sujeito, assujeitando-o às suas regras. Uma das maneiras mais comuns de fazê-lo é dar tratamento rotineiro, igual a todos, e realizar todas as atividades em grupo". Embora não estejamos tratando de instituições totais, essa afirmação encontra ressonâncias com nosso objeto de estudo, visto que em muitas unidades de saúde os grupos são predominantes, muitas vezes desconsiderando as peculiaridades de cada caso. O fato é que há escutas que não cabem nessa proposta e tais demandas acabam por ficar à deriva nesse sistema.
Diante desse contexto, questionamos o porquê de tamanha resignação por parte dos profissionais a respeito de tal "norma". Será que são resignados ou nem se apercebem disso? Por que não podem realizar uma escuta? Se o psicólogo que atua na saúde não pode, quem mais o fará? Se o SPA não existisse, por exemplo, para onde seriam encaminhados esses casos? Por que em âmbito de Conselho Federal, desses reguladores da prática profissional, nos tornamos impossibilitados de realizar tais práticas, se há demanda da comunidade e reconhecimento da categoria quanto a sua relevância? Não podemos nos furtar da reflexão política sobre esse fato: não convém aos serviços públicos o atendimento continuado, uma vez que se supõe que esse é mais demorado e, consequentemente, não condizente com a realidade de grandes filas de espera. Ledo engano. Sabemos que é justamente a "cronificação" e a institucionalização do cuidado que levam pacientes a permanecerem anos e anos tutelados por serviços estéreis (Pande & Amarante, 2018).
Podemos considerar que também se atrela à situação o fato de muitos profissionais, após se formarem, não darem continuidade ao processo de formação na abordagem que optaram para realização de seus atendimentos clínicos, somado ao fato de muitas vezes nem ao menos iniciarem o seu próprio processo de análise/terapia individual. Devido às dificuldades teóricas, práticas e mesmo pessoais que encontram ao lidarem com os atendimentos individuais, acabam por se "esconderem" atrás e adiante da política, ao engrossarem o coro do "não posso atender".
É possível, de partida, supor que os psicólogos da rede de saúde não consideram a relevância do atendimento individual. Contudo, seus encaminhamentos maciços revelam tamanha importância. Em seus textos é comum o uso de expressões como "urgente": "(...) necessita de acompanhamento psicológico frequente" (P974) e "necessita de acompanhamento psicoterápico regular" (P994). Mas, ao passo em que encaminham, também "se livram" daquele sofrimento, justificam a necessidade de um acompanhamento de forma regular e frequente como reconhecimento de que há um processo terapêutico que precisa acontecer de forma continuada e a constatação de que, onde estão, não viabilizam esse acompanhamento.
Reforçamos que temos ciência que também margeiam esse cenário profissional a sobrecarga de trabalho, a baixa remuneração e as dificuldades estruturais e físicas que compõem o trabalho no Sistema Único de Saúde do país. De toda forma, não podemos deixar de manifestar nosso incômodo diante do que poderíamos nomear de "resignação" da classe, perante a impossibilidade de um fazer tão caro à profissão.
Em relação aos encaminhamentos feitos pelos médicos, a partir dos textos encontrados na guia, ou mesmo sob relatos dos pacientes registrados pelos estagiários nos prontuários, percebemos se atualizar a discussão sobre a dificuldade da medicina em lidar ou mesmo reconhecer o que não é palpável, o que é subjetivo e que foge de uma dor física e localizável. Como representantes da medicina, devem se guiar pelos preceitos classificatórios. Em outras palavras, os médicos seguem na lógica reducionista de administração da vida, que requer contínuos ‘re-diagnósticos' que são cada vez mais híbridos: diagnósticos que integram saúde e estética; diagnósticos jurídico-morais; psicológicos, assistenciais, médicos, securitários; diagnósticos embasados em processos de monitoramento e tendência para entender o consumo; e, por fim, diagnósticos ecológicos, econômicos, epidemiológicos que orientam políticas públicas e intervenções sociais (Dunker, 2015).
O que é da ordem do não visualizável e classificável, passível de diagnóstico biomédico, está fora do que é seu campo de trabalho, por isso deve ser encaminhado para outro lugar, como no caso do encaminhamento de um ginecologista: "candidíase de origem psicológica" (P16). Na verdade, o sofrimento psíquico é considerado como algo menos relevante ou enigmático, muitas vezes tratado à base de medicação. Para Cavalcanti (2005), é isso também o que cabe à moderna medicina:
A rápida medicalização do sintoma passa a ser cada vez mais utilizada, algo que, aparentemente, pode ser articulado à visão do imediatismo e do saber presentes no discurso do médico. Atender à demanda trazida pelo paciente, eis a função que a moderna medicina, circunscrita ao campo da doença mental, se propõe. (Cavalcanti, 2005, p. 175)
Medicalizar é ainda silenciar um incômodo. Na fala do paciente: "Médico disse que talvez não tenha nada, só psicológico" (P160). Há um desprezo ao trabalho de escuta individual e mesmo um descrédito, se não acompanhar um tratamento medicamentoso: "Médico com o qual se consulta disse que ele deveria ser acompanhado por psiquiatra e não por psicólogo" (P142).
A respeito da questão da medicamentalização, foi possível identificarmos que em 48,2% dos prontuários, os pacientes faziam uso de medicação, 16,8% dos casos afirmaram não fazer uso e em 34,8% não continha essa informação. Percebermos haver, por parte do próprio paciente, do sistema e das relações sociais, a naturalização do discurso biomédico e da medicalização dos sintomas.
Em relação à categoria dos psiquiatras, optamos por não incluí-los no grupo dos profissionais médicos. Entre os encaminhamentos dessa classe, apareceram particularidades importantes a serem discutidas, daí considerarmos que a análise dos encaminhamentos dos residentes em psiquiatria e dos psiquiatras deveria ocorrer à parte. Devido ao representativo número de encaminhamentos feitos, consideramos que há um aspecto de compreensão do papel da psicologia em articulação conjunta com o trabalho da psiquiatria. Ao mesmo tempo, isso acentua a constatação de que os psiquiatras da rede estão reforçando a lógica ambulatorial e o não acompanhamento de forma longitudinal.
A respeito do detalhamento dos encaminhamentos feitos pelos psiquiatras, iremos recorrer ao uso da categoria de análise avaliação para melhor captar a situação. Para a ADC, avaliar é uma maneira particular de se posicionar diante de aspectos do mundo, além de ser sempre parcial e subjetiva. Em relação aos casos, os psiquiatras sempre registravam o possível diagnóstico do paciente através de siglas, como Transtorno Obsessivo Compulsivo (TOC) ou Transtorno de Ansiedade Generalizada (TAG). Além disso, faziam sua avaliação e interpretação pessoal a ponto de direcionarem como saber mais adequado os construtos clínicos mais divulgados na mídia e no campo científico dos "resolutivos": "Sugiro abordagem comportamental" (P662), "Sugiro: Terapia Comportamental" (P257). Em outro caso, o psiquiatra chegou a determinar inclusive o número de sessões: "Solicito realização de 12 sessões" (P388). Avaliações diretivas e normativas são realizadas com os pacientes. Feitas por um médico psiquiatra, como ousar questionar? Se o médico é a autoridade máxima no assunto doença, o psiquiatra também é, no que tange aos casos de saúde mental. Na qualidade de "saber maior", cabe a ele definir o melhor tratamento, o que mais se adequa e até a quantidade de tempo necessário para se ficar "curado". Ainda para Cavalcanti (2005):
(...) paciente psiquiátrico, muito frequentemente atendido no âmbito de uma relação nitidamente objetivante, ainda ligado ao discurso normatizador da psiquiatria. Em sua origem, o discurso psiquiátrico estava vinculado ao campo jurídico, essencialmente dogmático. Como dogma, foi fundado em um saber sobre o paciente sempre pronto a dizer a verdade, ao mesmo tempo em que impedia a fala do sujeito. (Cavalcanti, 2005, p. 170)
O poder do discurso biomédico tem sua força potencializada porque não é apenas o discurso do médico. Os pacientes também o internalizam e o consideram como o saber único, válido e verdadeiro. Em um dos prontuários analisados, P707, o paciente informou que não sabia se voltaria, pois tinha vindo ao SPA por encaminhamento do psiquiatra e que este tinha lhe dado um prazo de atendimentos psicológicos e que ele (paciente) já tinha feito a parte dele vindo ao serviço. Aqui, percebemos ocorrer também uma interdiscursividade (união de vários discursos), na medida em que o discurso do médico passa a ser o do paciente também. Ele não só o internaliza, como o reproduz. A interdiscursividade, na ADC, mostra como discursos particulares associam-se a campos sociais, interesses e projetos particulares, podendo ser associado a uma determinada prática. No caso citado vemos uma prática de legitimação do discurso do médico por parte do paciente.
Em relação aos encaminhamentos feitos pelos enfermeiros, havia um aspecto diferencial. Era sempre solicitada, inicialmente, a realização de uma avaliação psicológica para identificar se o caso tinha demanda para o atendimento psicológico. Além disso, esses profissionais foram os únicos que justificavam que o encaminhamento estava sendo feito ao SPA pelo fato do CSF não contar com o suporte por parte de um profissional de psicologia no momento. No município do estudo, a classe dos enfermeiros realiza um trabalho muito próximo a gestão, daí terem a preocupação de justificar o motivo de um encaminhamento: "Não há disponibilidade de profissional psicólogo no momento no CSF" (P 222), "Unidade sem psicólogo" (P 563), "UBS sem profissional de psicologia no momento" (P 594). Da mesma maneira, quando identificam um possível caso para atendimento psicológico sugerem "avaliação psicológica" para, só então, o serviço identificar se há demanda para atendimento. Ao contrário da postura da classe médica, não realizam avaliações, predições e nem direcionamento dos casos.
Como é possível identificar na figura (Figura 1), em menor escala também aconteceram encaminhamentos de Terapeutas Ocupacionais, Agentes Comunitários de Saúde (ACS), Fonoaudiólogos, Fisioterapeutas e outros médicos especialistas, como ginecologista e pediatra.
Considerações Finais
Entre os profissionais da APS que mais encaminham ao SPA estão os psicólogos, médicos, psiquiatras e enfermeiros. Em relação ao que "diziam" nos encaminhamentos, cada classe profissional apresentou suas particularidades, como a pontuação dos psicólogos de solicitarem um atendimento psicológico que pudesse ser "regular" e "frequente", ou da categoria dos psiquiatras que sempre mandavam os pacientes já sob algum diagnóstico além de, em alguns casos, opinarem sobre a melhor "técnica" a ser utilizada e mesmo o número de sessões suficientes.
De forma geral, esses encaminhamentos nos revelam que o que não se pode fazer na APS é a escuta que caracteriza o fazer da psicologia. Por mais que existam, no contexto descrito, psicólogos atuando através de vários dispositivos (NASF, Residências Multiprofissionais etc.), não existe espaço para a escuta dos sujeitos, seus sofrimentos e demandas. Que Psicologia é essa que, diante de um dito "usuário", mas, sobretudo, um Sujeito, decide encaminhá-lo por julgar ser essa a melhor – ou mais adequada – atitude?
Observamos que, nos encaminhamentos feitos pelos enfermeiros, esses justificavam que não havia o serviço de psicologia no local onde trabalham. Pontuamos que, o fato de não haver esse serviço disponível não quer dizer que não haja psicólogo na equipe de profissionais. Pode ser que tenha um psicólogo e ele se recuse a fazer psicologia! O mais intrigante é que justo os profissionais de psicologia, quando solicitados em casos diversos, optam por encaminhar para um serviço "continuado", como constatamos segundo os dados sobre os profissionais que realizaram os encaminhamentos.
A pesquisa também nos mostrou que o SPA, mesmo existindo há pouco tempo, tornou-se um lugar de referência como espaço para as ações em psicologia voltadas à população. Funciona como a "válvula de escape" dos serviços de saúde. Nessa medida, também visibilizou que o sistema de saúde municipal não dá conta do cuidado integral anunciado pelos programas de saúde, em especial a Saúde Mental na APS. Vale lembrarmos que não estamos falando de qualquer contexto e realidade de serviços de saúde, dado o lugar de referência técnico assistencial que ocupa a cidade de Sobral a nível nacional no campo sanitário.
Por fim, mesmo a tentativa de exclusão da subjetividade pelo discurso médico e o não espaço para o que é "só psicológico" não paralisam esses sujeitos com demandas de fala, embora muito possa prejudicar no processo. As grandes filas de espera e os encaminhamentos massivos são a prova do reconhecimento da importância da clínica, do atendimento individual, do trabalho de escuta.
Referências
Aguilera, S. L. V. U., França, B. H. S., Moysés, S. T., & Moysés, S. J. (2013). Articulação entre os níveis de atenção dos serviços de saúde na Região Metropolitana de Curitiba: Desafios para os gestores. Revista de administração pública, 47(4), 1021-1039. doi: 10.1590/S0034-76122013000400010 [ Links ]
Altoé, S. (2005). Sobre o termo instituição e as práticas institucionais. In M. Lima, & S. Altoé (Orgs.), Psicanálise, clínica e instituição (pp. 72-86). Rio de Janeiro: Rio Ambiciosos. [ Links ]
Borsa, J. C., Oliveira, S. E. S., Yates, D. B., & Bandeira, D. R. (2013). Centro de Avaliação Psicológica - CAP: Uma clínica-escola especializada em avaliação e diagnóstico psicológico. Psicologia Clínica, 25(1), 101-114. Recuperado de http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S0103-56652013000100007 [ Links ]
Cavalcanti, I. L. (2005). O sujeito da psicanálise em instituições psiquiátricas públicas. In M. Lima, & S. Altoé (Orgs.), Psicanálise, clínica e instituição (pp. 169-183). Rio de Janeiro: Rio Ambiciosos. [ Links ]
Dunker, C. I. L. (2015). Mal-estar, sofrimento e sintoma: uma psicopatologia do Brasil entre muros. São Paulo: Boitempo. [ Links ]
Gauy, F. V., & Fernandes, L. F. B. (2008). Um panorama do cenário brasileiro sobre atendimento psicológico em clínicas-escola. Paidéia, 18(40), 401-404. doi: 10.1590/S0103-863X2008000200016 [ Links ]
Justen, A., Paltanin, E. S., Maroneze, G. S., Vissovatz, M. M., Prá, J. D., Feltrin, J., … Lima, O. M. P. (2010). Identificação da população atendida no Centro de Psicologia aplicada da Universidade Paranaense. Arquivos de Ciência da Saúde da UNIPAR, 14(3), 197-209. doi: 10.25110/arqsaude.v14i3.2010.3661
Maravieski, S., & Serralta, F. B. (2011). Características clínicas e sociodemográficas da clientela atendida em uma clínica escola de psicologia. Temas em psicologia, 19(2), 481-490. Recuperado de http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1413-389X2011000200011 [ Links ]
Marcos, C. M. (2011).Reflexões sobre a clínica-escola, a psicanálise e sua transmissão. Psicologia Clínica, 23(2), 205-220. doi: 10.1590/S0103-56652011000200013 [ Links ]
Ministério da Saúde. (2008). Portaria GM 154 de 24 de janeiro de 2008. Cria os Núcleos de Apoio à Saúde da Família- NASF. Recuperado de https://bvsms.saude.gov.br/bvs/saudelegis/gm/2008/prt0154_24_01_2008.html [ Links ]
Ministério da Saúde. (2010). Diretrizes do NASF: Núcleo de Apoio Saúde da Família. Brasília, DF: Ministério da Saúde. Recuperado de https://aps.saude.gov.br/biblioteca/visualizar/MTIwMw== [ Links ]
Ministério da Saúde. (2012). Política Nacional de Atenção Básica. Brasília, DF: Ministério da Saúde. Recuperado de https://aps.saude.gov.br/biblioteca/visualizar/MTE4OA== [ Links ]
Ministério da Saúde. (2013). Cadernos de Atenção Básica, n. 34. Brasília, DF: Ministério da Saúde. Recuperado de https://bvsms.saude.gov.br/bvs/publicacoes/cadernos_atencao_basica_34_saude_mental.pdf [ Links ]
Ministério da Saúde (2014). Núcleo de Apoio à Saúde da Família. Brasília, DF: Ministério da Saúde. Recuperado de https://bvsms.saude.gov.br/bvs/publicacoes/nucleo_apoio_saude_familia_cab39.pdf [ Links ]
Pande, M. N. R., & Amarante, P. D. C. (2018). A nova cronicidade em questão: Desafios para os Centros de Atenção Psicossocial como serviços substitutivos. In A. F. Lima (Org.), (Re)pensando a Saúde Mental e os processos de desinstitucionalização: Histórias, intervenções e desafios ético-políticos (pp. 59-74). Curitiba: Appris. [ Links ]
Resende, V., & Ramalho, V. (2011). Análise de discurso (para a) crítica: O texto como material de pesquisa. Campinas: Ponte Editores. [ Links ]
Santos, S. F. P. (2016). Reflexões sobre a clínica e sua função na rede de saúde de Sobral-CE a partir dos encaminhamentos da Atenção Primária à Saúde, direcionados ao Serviço de Psicologia Aplicada Raimundo Medeiros de Frota - S.P.A. (Monografia de Graduação). Universidade Federal do Ceará, Sobral, Ceará, Brasil. [ Links ]
Schwartz, T., Bertulozo, J. T. F., Maciel, E. L. N., & Lima, R. C. D. (2010). Estratégia Saúde da Família: Avaliando o acesso ao SUS a partir da percepção dos usuários da Unidade de Saúde de Resistência, na região de São Pedro, no município de Vitória (ES). Ciência & Saúde Coletiva, 15(4), 2145-2154. doi: 10.1590/S1413-81232010000400028 [ Links ]
Serra, C. G., & Rodrigues, P. H. A. (2010). Avaliação da referência e contrarreferência no Programa Saúde da Família na Região Metropolitana do Rio de Janeiro (RJ, Brasil). Ciência e Saúde Coletiva, 15(3), 3579-3586. doi: 10.1590/S1413-81232010000900033 [ Links ]
Vivian, A. G., Timm, J. S., & Souza, F. P. (2013). Serviço-escola de psicologia: Caracterização da clientela infanto juvenil atendida de 2008 a 2012, em uma Universidade privada do RS. Aletheia, (42), 136-152. Recuperado de http://pepsic.bvsalud.org/scielo.php?script=sci_abstract&pid=S1413-03942013000300012 [ Links ]
Zambenedetti, G., & Perrone, C. M. (2008). O Processo de construção de uma rede de atenção em Saúde Mental: Desafios e potencialidades no processo de Reforma Psiquiátrica. Physis, 18(2), 277-293. doi: 10.1590/S0103-73312008000200005 [ Links ]
Endereço para correspondência
Isabela Cedro Farias
Rua Professoa Maria das Graças Teixeira, 1386, Bairro das Nações, Sobral - CE, Brasil. CEP 62053-670
Endereço eletrônico: behlafarias@hotmail.com
Samara Vasconcelos Alves
Rua Idelfonso de Holanda Cavalcante, 1421, Centro, Sobral - CE, Brasil. CEP 62.011-085
Endereço eletrônico: alves.sv@gmail.com
Camilla Araújo Lopes Vieira
Avenida Lúcia Sabóia, 517, Centro, Sobral - CE, Brasil. CEP 62.010-830
Endereço eletrônico: tgd.camilla@gmail.com
Luis Achilles Rodrigues Furtado
Avenida Lúcia Sabóia, 517, Centro, Sobral - CE, Brasil. CEP 62.010-830
Endereço eletrônico: luis.achilles@gmail.com
Aluísio Ferreira de Lima
Departamento de Psicologia
Avenida da Universidade, 2762, Área II, CH, Fortaleza - CE, Brasil. CEP 60.020-180
Endereço eletrônico: aluisiolima@hotmail.com
Recebido em: 25/02/2019
Reformulado em: 28/05/2021
Aceito em: 01/06/2021
Notas
* Psicóloga, Docente do Curso de Psicologia do Centro Universitário Inta- UNINTA, Mestra em Saúde da Família pelo Universidade Federal do Ceará (UFC)
** Psicóloga, Docente do Curso de Psicologia da Faculdade Luciano Feijão, Mestre em Saúde da Família pelo Universidade Federal do Ceará (UFC).
*** Docente do curso de Psicologia da UFC - Campus de Sobral e do Mestrado Profissional em Psicologia e Políticas Públicas da UFC, Pós-doutora em Clínica Psicanalítica na UERJ.
**** Professor do Programa Pós-Graduação em Psicologia e Políticas Públicas da UFC - Campus de Sobral e do curso de Psicologia da UFC, Pós-doutor em Psicanálise na UERJ.
***** Professor do Departamento de Psicologia da UFC e no Programa de Pós-Graduação em Psicologia Social da USP, Pós-Doutor em Psicologia Social pela PUCSP.
Financiamento: O presente trabalho foi realizado com apoio da Coordenação de Aperfeiçoamento de Pessoal de Nível Superior - Brasil (CAPES) - Código de Financiamento 001.
Este artigo de revista Estudos e Pesquisas em Psicologia é licenciado sob uma Licença Creative Commons Atribuição-Não Comercial 3.0 Não Adaptada.














