Serviços Personalizados
artigo
Indicadores
Compartilhar
Revista de Psicología Universidad de Antioquia
versão On-line ISSN 2145-4892
rev. psicol. univ. antioquia vol.1 no.2 Medelin dez. 2009
ARTÍCULOS DE INVESTIGACIÓN
Estudio de un caso clínico con diagnóstico de trastorno de somatización en comorbilidad con depresión, ansiedad y transformación persistente de la personalidad, tras enfermedad psiquiátrica con antecedentes de acoso laboral
María Hortensia Hurtado1
1 Profesora del Departamento de Psicología. Universidad de Antioquia. Magíster en Psicología. Investigación producto de la Maestría en Clínica, Universidad del Norte (Barranquilla). Dirección electrónica:csmariah@antares.udea.edu.co.
Resumen
En este caso se hace un análisis en profundidad de un trastorno de somatización relacionado con acoso laboral. Para el proceso clínico de evaluación y diagnóstico se aplicaron pruebas psicométricas como el BDI (Beck, 1973), la Escala Cisneros (Fidalgo y Piñuel, 2004) y el MOS (Sherbourne y Stewart, 1991), los cuales evalúan depresión, severidad del acoso laboral y apoyo social percibido. También se usaron la entrevista no estructurada y se revisó la historia clínica. Los resultados mostraron que la paciente presenta un cuadro clínico de somatización en comorbilidad con trastorno depresivo mayor, síntomas ansiosos y transformación persistente de la personalidad tras enfermedad psiquiátrica, síntomas que se exacerban a partir de un evento estresante de acoso laboral el cual no ha sido resuelto.
Palabras Clave: Trastorno de somatización, Depresión, Ansiedad, Acoso laboral.
Abstract
This is a detailed analysis of a Somatization Disorder case that is associated with workplace harassment. For the clinical evaluation and diagnostic process some psychometric tests were applied, the BDI (Beck, 1973), the Cisneros Scale (Fidalgo and Piñuel, 2004), and the MOS (Sherbourne & Stewart, 1991). These tests are used to assess depression, the severity of workplace harassment, and perceived social support. Unstructured interview and the review of the medical history were also performed. The test's results showed that the patient had symptoms of Somatization Disorder in comorbidity with a Major Depression Disorder, Anxiety, and Personality Changes after psychiatric illness. All these symptoms were exacerbated by an unresolved workplace harassment incident.
Key Words: Somatization Disorder, Depression, Anxiety, Workplace Harassment.
INTRODUCCIÓN
Los antecedentes de investigación en el trastorno de somatización y su co-morbilidad con depresión y ansiedad muestran que el interés de los investigadores está actualmente orientado hacia la delimitación de los cuadros clínicos con el fin de optimizar la claridad en el diagnóstico y la intervención. Entre las recomendaciones más frecuentes se encuentra el análisis interdisciplinario de los casos, el estudio de la historia clínica, el staff y el retorno al médico de cabecera, con el fin de tener criterios unificados en relación con el diagnóstico y el tratamiento de estos pacientes (Carbajal de la Torre, 2002; García, Alda y Moreno, 2005; García-Campayo, Dueñas, Alda, Claraco y Arévalo, 2003; Gili, 2004). En el caso específico del trastorno de somatización es clara la urgencia por delimitar las acciones que se emprenden con los pacientes con el fin de evitar la yatrogénesis y el uso excesivo de servicios de salud que se consideran innecesarios, así como la inclusión de psicólogos y psiquiatras en el equipo interdisciplinario que atiende a los pacientes somatizadores (Caballero y Caballero, 2004).
Con respecto a los antecedentes de investigación del acoso laboral se plantea que puede actuar como desencadenante de múltiples trastornos, entre los que se encuentran la depresión y la ansiedad como los de mayor prevalencia. El estudio de Cardona y Ballesteros (2006) considera el acoso psicológico en el ámbito laboral como un problema de salud pública y enfatiza en la prevención para mitigar los daños que causa en los trabajadores, familia, empresa y sociedad. El acoso laboral altera el funcionamiento psicológico del trabajador y logra que renuncie a su cargo; por esta razón, Parés (2007) plantea que la gran literatura existente sobre las repercusiones en la salud del acoso laboral genera síntomas similares al estrés postraumático, ansiedad, depresión y estrés, debido a su persistencia e impacto en el clima organizacional y la salud de los pacientes.
Los rasgos principales del trastorno de somatización son síntomas físicos múltiples, recurrentes y frecuentemente cambiantes de al menos dos años de duración. La mayoría de pacientes tienen una larga y complicada historia de contactos con servicios de salud de atención primaria y especializada, durante los cuales se han llevado a cabo múltiples pruebas negativas y operaciones exploratorias infructuosas. El curso del trastorno es crónico y fluctuante, y al menos se asocia con alteraciones en la vida social, familiar e interpersonal (OMS, 2000). En este cuadro clínico se presentan otras manifestaciones que dan lugar a su diagnóstico como por ejemplo, la vaguedad de los síntomas, la consulta médica incrementada, el aumento de consumo de fármacos o la falta de persistencia en el tratamiento, cronicidad, incapacidad para aceptar que en el desarrollo del trastorno intervienen factores psicológicos y alteraciones de la relación médico-paciente (Florenzano, Fullerton y Acuña, 2002). Las teorías etiológicas del trastorno de somatización han revelado la necesidad de una re-comprensión basándose en el concepto de intencionalidad. Desde esta perspectiva, los síntomas somáticos expresan sentimientos, pensamientos o problemas que la persona no verbaliza, se trata entonces de otra forma comunicativa. Algunos de los síntomas que caracterizan al trastorno por somatización pueden entenderse como expresión directa de conflictos psicológicos; otros parecen asociarse inespecíficamente al estrés; otros parecen tener un origen central más complejo, menos conocido, que incluye alteraciones de procesos cognitivos frontales del hemisferio no dominante. Con independencia de su naturaleza, es habitual que el paciente utilice sus síntomas como un lenguaje de comunicación de emociones y que trate de relacionarse y controlar a los allegados y al ambiente con ellos (García, Sanz y Claraco, 2000).
En el modelo de Kellner (1990) la somatización requiere de la presencia de factores predisposicionales para que una persona vulnerable desarrolle el trastorno, entre estos factores se encuentra la reactancia perceptiva, la actitud de los padres centradas en la salud o en la enfermedad, automedicación, señalamientos constantes sobre la salud, nutrición o hábitos de vida saludables, o bien, recuentos sobre las enfermedades, síntomas o excesivas narraciones sobre los problemas que conllevan las enfermedades (Smith, 1991). También es un agente de vulnerabilidad la historia de enfermedad física durante la infancia, puesto que la persona se habitúa a los tratamientos, el señalamiento de los demás sobre su salud o recuperación, el aislamiento o problemas del desarrollo debido a los cuidados que requieren la mayoría de enfermedades infantiles. Una vez configurada la vulnerabilidad debido a experiencias tempranas frecuentes, la aparición de los síntomas está asociada con estrés psicosocial, es decir, cualquier evento que altere las pautas habituales de vida de una persona (Salkovskis y Warwick, 1986).
''El estudio de Cardona y Ballesteros (2006) considera el acoso psicológico en el ámbito laboral como un problema de salud pública y enfatiza en la prevención para mitigar los daños que causa en los trabajadores, familia, empresa y sociedad''
El mantenimiento ocurre cuando la persona inicia la consulta médica y al no encontrar evidencias de enfermedades que expliquen sus síntomas, la percepción se amplifica y comienzan con quejas difusas o que se detonan por pequeños cambios corporales. Para Kellner (1986, 1990) es muy significativo el problema yatrogénico derivado de los servicios de salud, puesto que el personal asistencial también se encarga de reforzar la somatización o agravar la condición mental y socio-laboral.
Por otra parte, los problemas evidentes en la consulta médica de los pacientes con somatización se caracterizan por reacciones dependientes y sobreexigentes, exposición de los síntomas de forma dramática y por lo general, presentan demandas para tener otros puntos de vista del diagnóstico o el tratamiento, lo que altera las relaciones con los médicos u otros profesionales. En consecuencia, la atención clínica no responde acertadamente al trastorno y sus características, llevando a cabo exploraciones innecesarias, medicación basada en tranquilizantes, inclusión de consejos de sentido común, derivación apresurada al psiquiatra, etc., en otras palabras, se hace evidente la disociación instrumental debido a que se margina lo psiquiátrico, no se atiende adecuadamente lo psicológico de cada paciente y de cada relación, centrándose exclusivamente en la intervención médica específica (Tizón y Dolors, 1997).
La cronicidad del trastorno de somatización va generando sintomatología depresiva y ansiosa, sin que representen cuadros clínicos independientes, sino asociados funcionalmente a la somatización. Si además de la somatización y el cuadro depresivo asociado se inicia un proceso de acoso laboral debido a las múltiples incapacidades, consultas médicas o bajo rendimiento, es posible que se genere un estado de estrés laboral agudo y ansiedad concomitante referida al temor de perder el empleo o mantener un estado de insatisfacción en el trabajo. Bajo esta perspectiva el trastorno de somatización crónico no se considera un cuadro clínico que evoluciona solo, sino que a la par se va asociando con otro tipo de alteraciones que afectan la calidad de vida (Kirmayer & Young, 1998; Hernández, 2007).
Por otra parte, el acoso laboral o mobbing comprende un comportamiento negativo en el clima de trabajo, en el cual la persona es humillada y atacada repetidamente, el resultado de este comportamiento es el rechazo y el aislamiento que puede traducirse en observaciones negativas, críticas, desvalorizaciones que llevan consigo una limitación de la libertad de opinión o una disminución del prestigio social (Luna, Yela y Antón, 2003). Piñuel (2001) en diversas investigaciones muestra que: a) el 48% de las víctimas de mobbing manifiestan depresión y bajo estado de ánimo que duplican en las escalas de depresión en las puntuaciones obtenidas por personas no acosadas, b) presentan índices significativamente mayores de cansancio físico y emocional, c) la mayor parte de los compañeros que presencian el mobbing no hacen nada por apoyar a la víctima, d) las víctimas de mobbing perciben falta de apoyo en su organización para hacer frente al problema. El 77% de los afectados señala un apoyo bastante escaso o absolutamente inexistente en sus organizaciones. Esta violencia psicológica que se produce con el ejercicio del mobbing, repercute negativamente en la salud, con manifestaciones que han sido señaladas por varios investigadores como Sánchez-Cabaco (1995), Cardona y Ballesteros (2005), con síntomas tales como: continua tensión, sentimiento de aislamiento y vejaciones que provocan una serie de síntomas físicos (dolor de cabeza, mareos, insomnio y otras alteraciones del sueño, gastritis, estreñimiento, taquicardia, pérdidas de memoria y concentración, etc.). Los pacientes pueden experimentar además, ansiedad, sentimientos de culpabilidad, fobias, depresión, entre otros. En los casos más graves se puede llegar a estados de depresión crónica y al suicidio, como lo demuestran cada vez más las investigaciones realizadas en los países europeos. En las relaciones interpersonales pueden aparecer síntomas como susceptibilidad, hipersensibilidad, aislamiento, evitación, irritabilidad, agresividad e inadaptación.
''La cronicidad del trastorno de somatización va generando sintomatología depresiva y ansiosa, sin que representen cuadros clínicos independientes, sino asociados funcionalmente a la somatización...''
Sánchez-Cabaco (1995:9) señala las consecuencias del mobbing sobre la identidad y la autoestima de la persona que lo sufre: El sentimiento de identidad personal se construye con la imagen que recibimos de los demás y si ésta es siempre negativa, incluso las personas equilibradas y seguras de sí mismas acaban por derrumbarse. Si a esto unimos la rumiaciones o autodiálogos (''si todos me atacan quizás es que verdaderamente no valgo nada o estoy equivocado'') se puede entender fácilmente la repercusión en la salud mental y en la consiguiente expresión somática del conflicto.
En general las investigaciones indican, que las personas que han sido sometidas a conductas de acoso psicológico, en los ámbitos laborales o extra laborales, llegan a ser individuos que observan comportamientos como excesiva susceptibilidad, hipersensibilidad a la crítica, actitudes de desconfianza y conductas de aislamiento, evitación, retraimiento o, por otra parte, de agresividad u hostilidad junto con otras manifestaciones de inadaptación social. Son comunes sentimientos de rencor y deseos de venganza sobre el/los agresores.
''En general las investigaciones indican, que las personas que han sido sometidas a conductas de acoso psicológico, en los ámbitos laborales o extra laborales, llegan a ser individuos que observan comportamientos como excesiva susceptibilidad, hipersensibilidad a la crítica, actitudes de desconfianza y conductas de aislamiento...''
1. Método y participante
1.1 Participante
El diseño de investigación se planeó desde el caso único (n=1), debido a que la complejidad del cuadro clínico requería la implementación de diferentes técnicas e instrumentos de evaluación en profundidad.
La paciente fue atendida entre el año 2006 y 2007 en una Institución Pública de Salud. Se trata de una mujer nacida en Antioquia de 52 años de edad. Cursaba en el momento de la consulta un pregrado y estaba laboralmente activa, aunque no en el cargo que antes desempeñaba sino en un nivel inferior. Está casada con un hombre de 70 años de edad y tiene un hijo de 13 años. Según su reporte, sus padres fallecieron debido a negligencia médica (yatrogénesis). Fue remitida al servicio de psicología por un médico general. El motivo de consulta es descrito en la primera sesión a través de quejas como: fatiga, falta de energía, pérdida marcada del deseo sexual, dificultades para concentrarse en el trabajo, problemas de memoria, inseguridad, angustia por no resolver el problema de acoso laboral y en general desmotivación frente al trabajo. Como resultado de una evaluación negativa en el trabajo fue trasladada a otras dependencias por períodos que oscilan entre uno a dos años en cada una de ellas. La movilidad laboral estuvo unida al desmejoramiento en la categoría del cargo laboralque desempeñaba. En el año 2006 entabló una tutela que finalmente falló a su favor, exigiendo a la institución, reintegrarla al cargo, nivel y dependencia para el cual fue nombrada. Hasta el momento sólo se ha reconocido el derecho de reestablecer el nivel que tenía antes. El problema de acoso laboral desencadenó una serie de síntomas somáticos, cognitivos y emocionales, lo que agudizó y aumentó la frecuencia de consultas a los servicios de salud, donde ha sido evaluada por los médicos tratantes como una paciente depresiva, ansiosa, de difícil manejo, resistente a tratamientos o consejos médicos, calificada como una paciente ''consultadora crónica''.
1.2 Instrumentos
En este estudio se aplicaron tres técnicas para la recolección de la información: entrevista no estructurada, pruebas psicométricas y análisis de archivo de la historia clínica previa. La entrevista no estructurada se focalizó en la evaluación de los problemas reportados por la paciente con el fin de construir la historia clínica, facilitar la emergencia de información sobre síntomas y antecedentes de los episodios actuales, determinar los sentimientos y actitudes acerca de su situación y sintomatología (Buela-Casal y Sierra, 1997). Conjuntamente con la evaluación se realizaron intervenciones orientadas a atenuar la ansiedad, desarrollar estrategias de afrontamiento más eficaces, comprender su estado clínico y la importancia de tener un adecuado uso de la medicación.
Las pruebas psicométricas estuvieron orientadas a evaluar la presencia e intensidad del cuadro clínico depresivo, la severidad del acoso laboral y el apoyo social percibido. El Inventario de Depresión de Beck (Beck Depression Inventory, BDI) (Beck, 1973) está conformado por 21 ítems que evalúan los síntomas depresivos, los cuales identifican la gravedad/ intensidad de los síntomas. La consistencia interna de la escala ha sido ampliamente estudiada, mostrando coeficientes Alfa de Cronbach de 0.76 a 0.95. La Escala Cisneros (Piñuel, 2004) es un cuestionario de carácter autoadministrado compuesto por 43 ítems que objetivan y valoran 43 conductas de acoso psicológico. Tiene una fiabilidad de 0.96 y presenta relaciones teóricamente esperables con escalas que miden autoestima, burnout, depresión, abandono profesional y estrés postraumático. El Cuestionario MOS de Apoyo Social (Sherbourne y Stewart, 1991) consta de veinte ítems. Valora el apoyo estructural (tamaño de la red social), apoyo funcional subdividido en cuatro escalas (apoyo emocional, instrumental, interacción social positiva y afectiva). La consistencia interna medida con el Alfa de Cronbach fue de 0.97.
''La paciente... ha consultado sistemáticamente por diversos síntomas somáticos, episodios de depresión, ansiedad e incapacidades médicas recurrentes...''
Finalmente se encuentra el análisis de archivo de la historia clínica previa. Esta técnica de recolección de la información buscó retomar toda la información disponible en la institución donde había sido atendida la paciente. Se encontraron archivos correspondientes al historial médico, de laboratorio, psiquiátrico y psicológico, pero debido a su volumen, se decidió llevar a cabo un análisis de archivo que permitiera ver la sintomatología, evolución y curso del trastorno, co-morbilidad,medicación, respuesta al tratamiento, recidivas y adherencia a los tratamientos.
1.3 Procedimiento
A la paciente se le describe el procedimiento del estudio y una vez aclaradas sus dudas se firma el consentimiento informado. Posteriormente la paciente decide participar voluntariamente en el estudio y continuar con la modalidad de asesoría psicológica. La entrevista clínica no estructurada, las pruebas psicométricas y el análisis del archivo de la historia clínica previa fueron técnicas que se triangularon constantemente, para poder discutir y reflexionar sobre el diagnóstico y el diagnóstico diferencial, la etiología y los factores de mantenimiento del trastorno y los trastornos asociados. Para el análisis del archivo de la historia clínica se construyó una base de datos en Excel que organizara la información de manera cronológica, visibilizara los síntomas y sus recidivas, motivos de consulta, diagnósticos de diferentes profesionales, verbalizaciones textuales, datos biográficos, etc. En esta base de datos se podía cuantificar la frecuencia y los promedios de variables que se tendrían en cuenta para establecer el diagnóstico de la paciente.
2. Resultados
''La historia del problema muestra que la paciente creció en un ambiente rural en una familia tradicional no solo en su estructura, sino en sus creencias, valores, roles e ideologías. El padre es representado por ella como agresivo, punitivo, sobrecontrolador que frecuentemente incurría en un trato cruel con los miembros de la familia...''
La paciente fue remitida por un médico general al servicio de psicología. Ha consultado sistemáticamente por diversos síntomas somáticos, episodios de depresión, ansiedad e incapacidades médicas recurrentes. En el año 2006 fue remitida a una clínica psiquiátrica pero no aceptó la hospitalización, sin embargo, en los inicios del año 2007 es remitida nuevamente y permanece hospitalizada durante tres semanas con diagnóstico de depresión mayor y ansiedad focalizada en la situación de acoso laboral. Al iniciar el proceso de evaluación psicológica se encuentra que el motivo de consulta se centraba principalmente en un episodio depresivo mayor y ansiedad por no poder resolver satisfactoriamente el problema de acoso laboral.
Estaba medicada con antidepresivos, ansiolíticos y estabilizadores del ánimo, los cuales le producían efectos secundarios, principalmente gastrointestinales que finalizaban en una baja adherencia al tratamiento farmacológico.
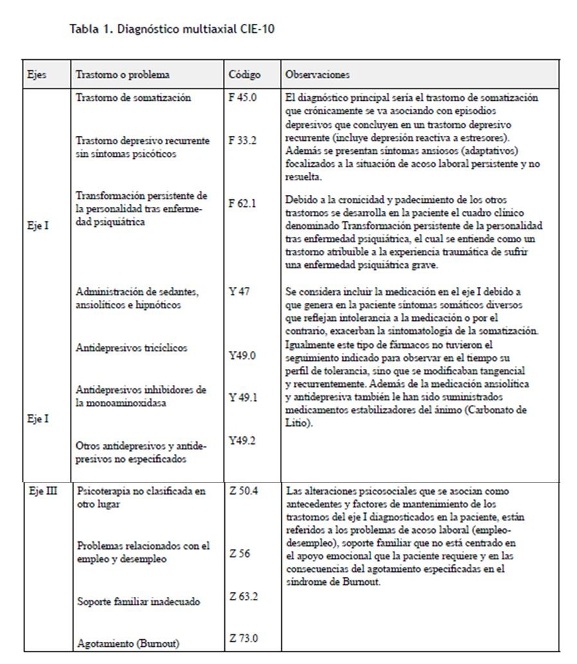
Se inició el proceso de análisis de archivo de la historia clínica previa, encontrando que desde el año 1986 aparecen consultas médicas esperables, pero a partir del año 1993 aparecen síntomas depresivos que coinciden con la muerte de la madre y estado de gestación de cuatro meses. En 1995 acude a salud ocupacional con quejas de cansancio muscular generalizado, también se desencadenan consultas médicas cuyos síntomas se centran en cefalea, mareo, visión borrosa, síntomas dermatológicos, fisiológicos (premenopausia), gastrointestinales y respiratorios. Es relevante anotar que la consulta médica se incrementa y se genera un proceso de visitas a diferentes especialistas: gastroenterología, optometría, oftalmología, neurología, medicina interna, dermatología, médico general y ocupacional, que a su vez se acompaña de evaluación psicológica y psiquiátrica. Entre 1995 y 2007 la paciente tiene múltiples citas, exámenes de laboratorio, pruebas complementarias y procedimientos paramédicos como: enfermería, fisiatría, optometría y ortopedia. Se observa además que a partir del año 2000 se incrementan las consultas de psiquiatría y neurología, mostrando una curva crítica en el año 2005 y 2006 de múltiples especialistas, marcada recurrencia e incapacidades, momento en el cual es remitida a psicología donde se inicia un proceso de evaluación intensiva (consultas de tres veces por semana). El diagnóstico multiaxial desde el CIE-10 que se revela en este caso se resume en la tabla I
La historia del problema muestra que la paciente creció en un ambiente rural en una familia tradicional no solo en su estructura, sino en sus creencias, valores, roles e ideologías. El padre es representado por ella como agresivo, punitivo, sobrecontrolador que frecuentemente incurría en un trato cruel con los miembros de la familia. La relación con él se caracterizó por una imposición normativa, más que afectiva o segura. En contraste, su madre es representada como una mujer sumisa, que abdicaba su autonomía para otorgar el control de su vida a su esposo. Esta pauta de sometimiento se cristalizaba en un trato negligente e indiferente con la paciente. Ella expresa que el trato diferencial de su madre se caracterizaba por ser inexpresivo e instrumental (por ejemplo, dar órdenes en los quehaceres domésticos). También plantea que el hecho de haber padecido poliomielitis en su infancia contribuyó al trato diferencial por parte de su madre y sus hermanos. Esta percepción se apoya en las concepciones que tenía su madre sobre la enfermedad, pues para ella en 1950 aún persistía la creencia de que la enfermedad era una castigo de Dios y una vergüenza que motivaba el aislamiento social. De igual forma, la paciente narra que vivió experiencias dolorosas de burla y juegos que hacían evidente las secuelas de la poliomielitis. Esta experiencia de enfermedad también produjo una habituación al consumo de medicamentos y vitaminas como el calcio.
De otra parte, la paciente manifiesta que las experiencias familiares tempranas fueron desencadenando un marcado aislamiento y retraso en el inicio de la escolaridad, timidez, incapacidad para comunicar sentimientos, supresión de emociones, etc. Señala que fue una de sus hermanas la que brindó las bases de una vinculación afectiva segura y cálida, facilitó su ingreso a programas de rehabilitación y estudios de primaria y secundaria a los 16 años.
Posteriormente comienza a estudiar una tecnología y se vincula laboralmente en 1986 teniendo 32 años de edad, durante esta época la paciente no refiere mayores contenidos significativos o problemáticos. Relata que desde el ingreso al trabajo y hasta el año 1993 (7 años) no tuvo dificultades laborales, pero atravesó por períodos complejos derivados de las enfermedades crónicas de sus padres, resalta negligencia médica y equívocos en el diagnóstico y tratamiento. Ante estas expresiones la paciente plantea la similitud con su caso, percibe que los médicos no le prestan la suficiente atención a los síntomas que padece.
La historia laboral muestra que la paciente se vinculó a la empresa en 1986 y se desempeñó en jornada de tiempo completo en niveles que paulatinamente ascendían por méritos y carrera administrativa entre agosto de 1986 y abril de 1998. En 1992 concursó para un cargo superior obteniendo el primer lugar. Fue promovida para ocupar dicho cargo, donde se desempeñó hasta 1998, luego iniciaron los traslados de área y disminución de su nivel en el cargo. Esta modificación representó uno de los indicadores de acoso laboral, por esta razón elaboró un derecho de petición a la Procuraduría General de la Nación solicitando restitución del cargo y nivel. Presentó además, una Acción de Tutela que falló a su favor: ''Asignar en forma definitiva, las funciones en el Departamento de la empresa, cargo para el cual se encontraba en Carrera Administrativa''. Según se hace constar en el documento público:
Toda esta situación laboral le representa una afección en su salud, producto del estrés, que la condujo a consultas médicas y psiquiátricas, con las consiguientes incapacidades y a quejarse ante el área de Salud Ocupacional de la entidad y a la Procuraduría General de la Nación, habiendo sugerido al Comité de Salud Ocupacional su inmediata reubicación laboral; todo lo cual requiere de un amparo inmediato por tocar los Derechos Constitucionales de igualdad, debido proceso, trabajo en condiciones dignas y justas y por la vida digna.
Los resultados del Inventario de Depresión de Beck (BDI) mostraron puntuaciones elevadas por encima del límite superior, lo que indica la presencia de síntomas depresivos graves, entre los que se encuentran sentimientos de tristeza, problemas de sueño, bajo apetito, desmotivación, desesperanza, anhedonia, ideas de muerte y valoración personal negativa. En la Escala Cisneros se encontró que la paciente puntúa alto en el número total de estrategias de acoso. También obtiene altas puntuaciones en el índice global de acoso sufrido y en la intensidad de estrategias de acoso. Según estos resultados la paciente no sólo ha vivido acoso laboral, sino que su cronicidad ha generado la experimentación de eventos que pueden ser considerados como traumáticos. Los resultados del Cuestionario de Apoyo Social percibido muestran que la paciente presenta problemas de apoyo social que facilite la atenuación de los problemas y el desarrollo de estrategias de solución a los mismos. La paciente no percibe apoyo emocional, por el contrario se siente sola con sus dificultades, sin encontrar soporte afectivo en aquellos que la rodean, tanto en su trabajo como en su familia. Tampoco tiene interacción social que le permita sustraerse de las dificultades laborales y encontrar otros espacios en los que los problemas no la afecten. La puntuación en el apoyo afectivo fue baja, lo que indica que la paciente se siente sin expresiones de cariño o estímulos que le permitan experimentar que representa algo para los otros o que vivencie situaciones que incrementen su valoración positiva y sentido de auto-importancia. El único puntaje alto lo obtiene en el apoyo instrumental, es decir, encuentra en su círculo familiar personas que le ayudan a hacer las tareas cotidianas, estabilidad económica y ayuda en los momentos de enfermedad incapacitante.
''... La paciente no percibe apoyo emocional, por el contrario se siente sola con sus dificultades, sin encontrar soporte afectivo en aquellos que la rodean, tanto en su trabajo como en su familia...''
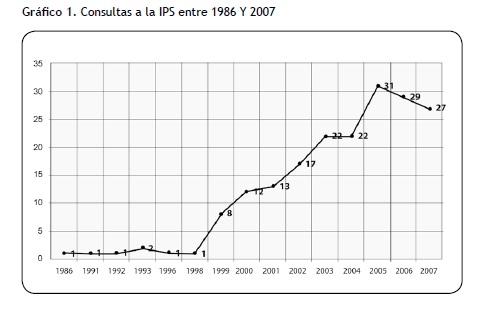
En el análisis del archivo de la historia clínica se encontraron múltiples motivos de consulta, quejas somáticas y enfermedades que no concluían en un diagnóstico claro o que explicara la complejidad de la sintomatología expresada por la paciente. Sin embargo, uno de los hallazgos más relevantes se relaciona con el proceso yatrogénico en el manejo del caso clínico. Esta afirmación se sustenta en la negación del motivo de consulta, pues se centraban más en los síntomas físicos y no en la verbalización de la paciente sobre la situación de acoso laboral. Es claro que las consultas médicas se empiezan a incrementar entre los años 1998 y 1999. Si bien el acoso laboral inicia en el año 1995, la paciente buscaba estrategias para hacer frente a esta situación, pero al no tener resultados evidentes, inicia la tensión muscular, ansiedad y estrés que van desencadenando los síntomas referidos anteriormente. En el gráfico 1 se puede observar que entre los años 1998 y 2005 la curva se incrementa de manera ascendente, alcanzando los niveles más elevados en el 2005 y 2006. Pero esta curva inicia su decremento en el año 2007 donde la consulta psicológica apunta no sólo a la sintomatología somática, sino a los cuadros clínicos, la somatización como diagnóstico principal, la elaboración de la situación de acoso laboral y la adherencia a los tratamientos (psiquiátrico, farmacológico, otorrinolaringológico y psicológico). Si bien la paciente aún continúa recibiendo los tratamientos pertinentes para su caso, los síntomas somáticos y las consultas a médico general se han retirado drásticamente.
La atención médica que la paciente recibió durante 1986 y 2007, muestra que estuvo principalmente a cargo de médicos generales (97 consultas), circunstancia asociada a los problemas del diagnóstico. No se trata de desvalorizar las acciones que los médicos generales realizan, sino que en este tipo de casos se requiere de un equipo interdisciplinario que en staff analice el caso de determinados pacientes, los cuales muestran cuadros clínicos vinculados a diagnósticos confusos si no se tiene en cuenta la historia clínica previa, la evolución de los síntomas, la adherencia a los tratamientos y todas aquellas características de los pacientes con trastornos somatomorfos. Con una frecuencia más baja se encuentran las consultas a psiquiatría (37 en total) y en este caso es necesario puntualizar que en las últimas citas uno de los psiquiatras realiza anotaciones sobre la necesidad de tener en cuenta el trastorno de somatización, si bien lo presenta como interrogante, las observaciones que lleva a cabo son reiterativas en varias de las consultas. De igual manera, uno de los médicos generales también hace la misma observación en el año 2005, pero no se hace seguimiento y continúa visibilizándose más el diagnóstico de depresión mayor. En línea descendente se encuentran las consultas psicológicas (20 en total), que sólo se hacen evidentes hacia finales del año 2006 y en el transcurso del primer semestre del 2007. Las otras especialidades clínicas tienen frecuencias menores, pero el aspecto que se señala está orientado a enfatizar en la disgregación de las consultas, de tal manera que la fragmentación instrumental se hizo evidente en el manejo médico de la paciente. Es justamente esta condición la que incide para plantear la yatrogénesis de la atención médica sobre la salud mental de la paciente y aunque ella no es exonerada desde este análisis de su activa participación en el curso y evolución de su condición física y mental, tampoco se permite pensar desde estos hallazgos, que el problema se resuelva de manera subjetiva, por el contrario, habría que incluir la participación de tres sistemas en el análisis del caso: la paciente, el clima de trabajo y la institución prestadora de salud. Aparece la negación como mecanismo que integra las respuestas de estos tres sistemas y el acoso laboral como precipitante no se hace visible en los registros de la historiaclínica, sólo se ven cuando se retoman las notas de las expresiones verbales de la paciente, pero no se incluyen en el diagnóstico ni en la intervención planteada por el médico tratante.
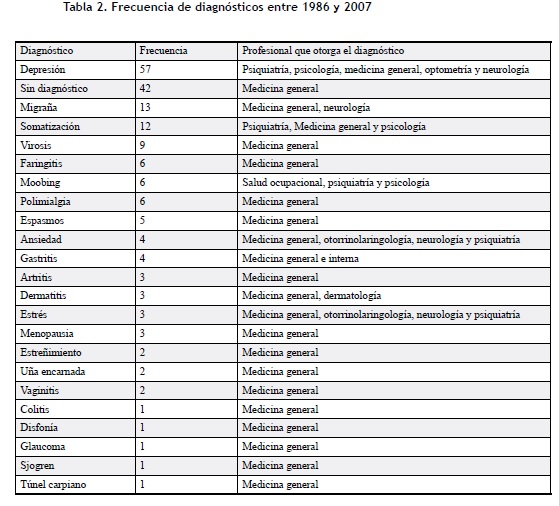
La paciente recibió múltiples diagnósticos (22 en total) entre físicos y psicológicos, observándose una amplia categoría que daba lugar a la ausencia de diagnóstico. Es decir, en muchas de las hojas de registro los médicos anotaban los síntomas y las quejas de la paciente, pero no daban ningún diagnóstico debido a que los síntomas se presentaban de manera difusa. Si este tipo de circunstancia fuera aislada, no se podría pensar en un proceso yatrogénico, pero al ser tan recurrente, mínimamente debería haber causado la sospecha de que la paciente tenía una alteración diferente a una condición médica (tabla II).
El problema de la medicación es sólo la consecuencia esperable de los problemas del diagnóstico planteados en las ideas anteriores. En este caso no se trata sólo del número de medicamentos, sino de su interrupción, o bien por parte de la paciente o por el médico que atendía el caso (que por lo general no era el mismo). Los cambios en la medicación también se debían a la intolerancia reportada por la paciente, pero no se comprobó clínicamente su intolerancia al omeprazol, la fluoxetina, la imipramina, etc. Un aspecto que se quiere señalar es la frecuencia elevada de la categoría ''sin medicación'' (presente en 63 consultas); si se mira desde la lógica anterior, la ausencia de diagnóstico implicaría la ausencia de medicación o la continuidad del tratamiento anterior (indicación que se presentó en 29 consultas), pero debido a la hiperfrecuentación se considera que estas acciones no serían las más indicadas en el manejo del caso de la paciente. Se insiste entonces en considerar el problema de las relaciones negativas entre los sistemas implicados y en las posibles deficiencias de formación que tengan los médicos en el tratamiento de la somatización o en los otros trastornos somatomorfos. Finalmente se señala la presencia de medicación analgésica y antidepresiva como prescripciones más frecuentes, las cuales corresponden a la visión fragmentada del caso.
3. Discusión
La paciente no tuvo un diagnóstico precoz que desde el inicio apuntara hacia la identificación del trastorno de somatización en relación con la situación de acoso laboral. Por esta razón, emergen tres sistemas que se realimentan de manera negativa: la Institución Prestadora de Salud, el clima organizacional y la paciente, relaciones que se han decidido llamar discrepancia entre tres sistemas paradojales.
Por un lado, se encuentra la hiperfrecuentación médica de la paciente y su polisintomatología, con baja respuesta y adherencia a los tratamientos, así como una pobre elaboración de una visión introspectiva que permita su inclusión en el problema y en el ciclo que también genera y perpetúa. Su visión estaba centrada en la solución del problema de acoso laboral, sin tener en cuenta que las quejas somáticas, las fallas en el rendimiento en el cargo y las incapacidades, generaban en sus jefes y compañeros una sobrecarga laboral que se expresaba en la desvalorización de su trabajo, críticas y señalamientos. Es decir, el problema la paciente lo percibe de manera aislada sin que se pudiera promover en ella un cambio en la visión o una dinamización de otros puntos de vista sobre la misma condición. En este sentido, se trata de una paciente que ha desarrollado un cuadro sintomático complejo que requería de una actitud asistencial que promoviera la autoexploración y la flexibilidad en los juicios que realizaba sobre su participación en la evolución del problema.
De otra parte, se observa la disociación instrumental en los servicios de salud, la atención centrada en los síntomas que presentaba la paciente en el momento de la consulta, el hecho de no retomar su insistencia en el mobbing y la ausencia de staff en los procedimientos de diagnóstico y tratamiento. Esta situación trajo como consecuencia un proceso yatrogénico que a través del tiempo complejizaba más el caso. Fueron 12 años de cuadros sintomáticos graves de alta intensidad que se podrían haber intervenido adecuadamente si se contara con el tiempo y los procedimientos (equipo interdisciplinario para el análisis de casos de pacientes hiperfrecuentadores, staff, continuidad del médico tratante a cargo del caso, etc.) para analizar la historia clínica de la paciente. Desde esta perspectiva, la manera en que se ejecutan los lineamientos de atención en salud mental, no se hacen visibles en el funcionamiento de la Institución Prestadora de Salud en este caso en particular. Es decir, no es posible desde una investigación de caso único generalizar los resultados del estudio a la población en general, pero estos datos si se consideran significativos para explicar el problema de evaluación y diagnóstico que se tuvo con la paciente.
En otras palabras, al no existir una unidad epistemológica de base entre los diferentes clínicos, ni un trabajo en equipo especializado en el abordaje de este trastorno, se incurre en la baja calidad de los procedimientos. Se encuentra por el contrario, un diagnóstico y terapia errática para el caso, en tanto que se realizaron procedimientos que no cumplen con los requerimientos de calidad de una terapia especializada. Cuando se retoma el concepto de calidad, se hace referencia a la accesibilidad, la continuidad, la eficacia, la eficiencia, la satisfacción, la mejora en la calidad de vida y el balance en la autonomía y la heteronomía. La accesibilidad se ve alterada porque el sistema paciente-terapeuta no logra un nivel de relación que encamine la atención oportuna, aspectos que se asocian con la alta demanda del servicio y la limitación en el tiempo. De esta forma la paciente no obtuvo la atención en el momento en que lo requería, es decir, desde el inicio era evidente la necesidad de consulta psicológica y psiquiátrica, pero este servicio sólo se brinda 12 años después de reincidir en cuadros clínicos diagnosticados de manera confusa e inconsistente. La continuidad no se observa en la historia clínica de la paciente, pues no se encuentra una persona o una instancia que coordine el grupo de profesionales a cargo del caso, tampoco es visible que exista una unidad coherente en relación con los dispositivos clínicos a lo largo del tiempo, puesto que la paciente y su problemática requería la participación de dependencias como salud ocupacional, relaciones laborales y consulta externa.
''La paciente no tuvo un diagnóstico precoz que desde el inicio apuntara hacia la identificación del trastorno de somatización en relación con la situación de acoso laboral...''
La eficacia que implica la utilización de técnicas dirigidas a la solución de los problemas fue pensada a corto plazo y organizada de manera sintomática, elementos que no conducen a la solución de las problemáticas del trastorno por somatización y su antecedente mobbing. En otras palabras, la medicación y los servicios complementarios no se ajustan a una visión integral del caso, sino a una fragmentación del mismo. Fue sólo a raíz de la consulta psicológica que se logra obtener a través de la combinación de diferentes técnicas e instrumentos de recolección de la información, una visión longitudinal de la paciente, analizando su evolución y el progresivo deterioro en su funcionamiento global. La eficiencia también se vio alterada en el proceso de atención clínica que la paciente recibió. Se observa de esta manera, un alto consumo de esfuerzos económicos de la institución, un gran número de personal de salud focalizado en los síntomas más evidentes y repercusiones indeseables de los tratamientos y procedimientos por parte de la paciente. La medicación infructuosa o dirigida exclusivamente a atenuar los síntomas, así como la ausencia de procesos de evaluación y seguimiento de cada uno de los procedimientos iniciados con ella, hizo que no se pudiera evaluar el estado inicial, la evolución y la evaluación final del estado de salud general de la paciente. A raíz de estas dificultades en la atención clínica y al verse afectada la calidad del servicio se detecta una marcada insatisfacción desde la perspectiva de la consultante y sus allegados, elemento no evaluado de manera objetiva por la Institución Prestadora de Salud.
El otro sistema implicado es el clima organizacional alterado y que se hizo evidente en la dependencia donde trabajaba. Si bien la normatividad exige la protección de un trabajo que se pueda realizar en condiciones dignas y justas, de manera que se facilite a los trabajadores y empleados desempeñarse en un ambiente de respeto a la condición de ser humano, libre de amenazas de orden físico y moral, el análisis del caso mostró que este derecho fue vulnerado en la paciente. Las situaciones de acoso fueron evidentes y se contrastaron también en el documento de acción de tutela que la paciente entabló. Con esta información y el alto puntaje en la Escala Cisneros, se puede decir que el mobbing fue persistente y produjo en la paciente un estado de estrés intenso y crónico, ansiedad y depresión que se fueron consolidando en la emergencia de un cuadro de somatización. La somatización es entonces un trastorno que se expresa orgánicamente, pero que no cuenta con condiciones fisiológicas o médicas para ser explicado o intervenido, son las variables psicológicas las que permiten esta comprensión y desde el caso de la paciente el acoso laboral fue un elemento crucial en el origen, desarrollo y mantenimiento del trastorno. Los cambios en su estilo de vida, interacción social y familiar, rendimiento académico y laboral, así como su autopercepción disminuida muestran en conjunto una transformación persistente de la personalidad.
''La somatización es entonces un trastorno que se expresa orgánicamente, pero que no cuenta con condiciones fisiológicas o médicas para ser explicado o intervenido, son las variables psicológicas las que permiten esta comprensión...''
REFERENCIAS
Bass, C. & Murphy, M. (1995). Somatoform and personality disorders: syndromal comorbidity and overlaping developmental pathways. Journal of Psychosomatic Research, 39, 403-427. [ Links ]
Beck, A. (1973). Terapia cognitiva de la depresión. Barcelona: Paidós. [ Links ]
Caballero, L. (2002). Somatizaciones: ¿trastornos específicos o inespecíficos? En: Vallejo, J (Ed). Update Psiquiatría. pp. 53-71. Barcelona: Masson. [ Links ]
Caballero, L. y Caballero, F. (2004). El paciente con somatizaciones crónicas. Psiquiatría y atención, 5 (3), 4-11. [ Links ]
Caballero, L., Caballero, F. y Baca, E. (1996). Diagnóstico de los trastornos por somatización. JANO, 50, 2089-2094. [ Links ]
Carbajal de la Torre, A. (2002). Somatizaciones. Guías clínicas en atención primaria, 2 (25), 1-5. [ Links ]
Cardona, A.D. y Ballesteros P.M. (2006). El acoso psicológico: riesgo laboral más frecuente de lo reportado. Revista Facultad Nacional de Salud Pública, 23 (2), 2-8. Retomado el día 11 de abril de 2007 de la http://aprendeenlinea.udea.edu.co/revistas/index.php/fnsp/issue/view/62/showToc [ Links ]
Fidalgo, A.M. y Piñuel, I. (2004). La escala Cisneros como herramienta de valoración del mobbing. Psicothema, 16 (4), 615-624. [ Links ]
Florenzanno, R., Fullerton, C. y Acuña, J. (2002). Somatización: aspectos teóricos, epidemiológicos y clínicos. Revista Chilena de Neuropsiquiatría, 40 (1), 47-55. [ Links ]
García Campayo, J., Sanz, C. y Claraco, L.M. (2000). Unidad de trastornos somatomorfos: el modelo Zaragoza. En: García Campayo, Salvanes, R., y Alamo, C. (eds.) Actualización en trastornos somatomorfos. Madrid: Panamericana. [ Links ]
García, J., Alda, M. y Moreno, S. (2005). Somatización y depresión en atención primaria. Salud Global, 2, 1-8. [ Links ]
García-Campayo, J., Dueñas, E., Alda, M., Claraco, L.M. y Arévalo, E. (1993). La petición de pruebas complementarias en somatizadores en atención primaria: un estudio cualitativo. European Journal of Psychiatric, 17 (4), 220-230. [ Links ]
Gili, M. (2001). Perfil clínico del hiperfrecuentador en atención primaria. Programa de Promoción de la Investigación Biomédica y en Ciencias de la Salud del Ministerio de Sanidad y Consumo. Balears: Instituto de Salud Carlos III. [ Links ]
Giraldo, J. (2005). Perspectiva del acoso laboral en el contexto colombiano. Diversitas: perspectivas en psicología, 1 (2), 15-252. [ Links ]
González de Rivera, J. L. (2000). El síndrome de acoso institucional. Tribuna Médica. Retomado de la URL: http://www.psicoter.es/search?ordering=searchphrase=allsearchword=acoso+institucional. [ Links ]
Hernández, G. (2007). Trastornos disociativos y somatomorfos. Departamento de Psiquiatría y Salud Mental Sur. Santiago de Chile. Universidad de Chile. [ Links ]
Kellner R. (1990). Somatization, Theories and Research. Journal of Nervous Mental Disorders, 178, 150-160. [ Links ]
Kellner, R. (1986). Somatization and hypochondriasis. Nueva York: Praeger. [ Links ]
Kirmayer, L.J. & Young, A. (1998). Culture and somatization: clinical, epidemiological and ethnographic perspectives. Psychosomatic Medicine, 60, 420-430. [ Links ]
Luna, M., Yela, C. y Antón, A. (2003). Acoso psicológico en el trabajo: mobbing. Madrid: Unión Sindical de Madrid-Región de CC.OO. [ Links ]
Organización Mundial de la Salud (OMS) (2000). Guía de bolsillo de la clasificación CIE-10. Clasificación de los trastornos mentales y del comportamiento. Madrid: Panamericana. [ Links ]
Parés Soliva, M. (2007). El lenguaje en el Moobing. En: F. Peña Saint Martin, P. Ravelo Blancas y S. Sánchez Díaz (Coord.). Cuando el trabajo nos castiga. México: Universidad Autónoma Metropolitana. [ Links ]
Piñuel, I. (2001). Mobbing. Cómo sobrevivir al acoso psicológico en el trabajo. Santander: Sal Térrea. [ Links ]
Salkovskis, P. y Warwick, H. (1986). Morbid preocupations, health anxiety and reassurance: A cognitive behavioral approach to hypochondriasis. Behaviour Research and Therapy, 24, 597- 602. [ Links ]
Sánchez Cabaco, A. (1995). Variables individuales (cognitivo-emocionales) y grupales en las nuevas patologías: el caso del mobbing o acoso psicológico en las organizaciones. Retomado el día 12 de abril de 2007 de la .http://www.aucal.edu/instituciones/est/pdf/revistaO/cabaco.PDF. [ Links ]
Sherbourne, C.D. y Stewart, A.L. (1991). The MOS Social Support Survey. Social Science of Medicine, 32, 705-14. [ Links ]
Smith, G.R. (1991). Somatization Disorders in Medical Settings. Washington: American Psychiatric Press. [ Links ]
Tizón, J. L. Dolors, J.S.J. (1997). Protocolos y programas elementales para la atención primaria a la salud mental. Barcelona: Herder. [ Links ]